COVID-19(武漢肺炎、新冠肺炎)肆虐之下,研發疫苗的速度破紀錄,各國開始大規模使用。台灣指揮中心表示,由 Astra Zeneca 與牛津大學合作研發的疫苗,總共 130 萬劑將提供給非聯合國成員,台灣也涵蓋在內。好消息是,台灣也要有疫苗了!
目前看來,這款疫苗的安全性沒有明顯的問題。需要接種兩次,之間間隔數週。之前研究發現,這款疫苗的效果會受到劑量影響;合適運用的話,絕大部分接種者都能獲得足夠的保護力,算是第一流的疫苗。
- 獲得 Astra Zeneca 疫苗之後,台灣又從美國 Moderna 公司買到 505 萬劑疫苗。延伸閱讀:〈第一批武漢肺炎疫苗效果極佳,通過三期臨床試驗〉

疫苗有限,兩類人優先施打
台灣不知道能分到多少,反正一開始人數一定不太多。問題是誰要先打?此一問題沒有標準答案。我個人的最高指導原則是:
減少傷害最關鍵。
武漢肺炎這種傳染病,很容易傳染,而且所有人感染的機率差不多,一不留心,短時間內也能廣傳給很多人;但是不同人感染後的症狀差異非常大,最輕微的跟沒事一樣,最嚴重的卻會死掉。
考慮到疾病的性質,兩大關鍵為:防止傳播、減少殺傷。
因此接種疫苗的順序,兩類人應該優先。一種是老人、過重、有糖尿病、心血管等疾病病史的高風險群。他們受到傷害的機率比其他人更高,若是感染,將會耗用不成比例的醫療資源。保護他們,可以減少傷亡,也能舒緩醫療壓力。
另一種是醫師、護理師等醫療相關的人員。他們接觸到病毒的機率最高,假如感染,更容易傳播出去,而且他們會接觸到的人,不少還是高風險群。
同樣的道理,工作性質會接觸許多人的司機、外送員等等,英文稱之為「essential worker」的工作人員,應該排在醫療相關人員後面。讓這些人接種疫苗,能降低他們得疫後傳播的機率,也能更安心工作,不用每天提心吊膽。
疫苗有限之下,由這兩類人優先,絕大部分人都同意。但是硬是二選一的話,高風險群和醫療人員,又是誰該優先?這個問題沒有標準答案,必需視狀況決定。
防止傳播、減少殺傷、節省醫療資源
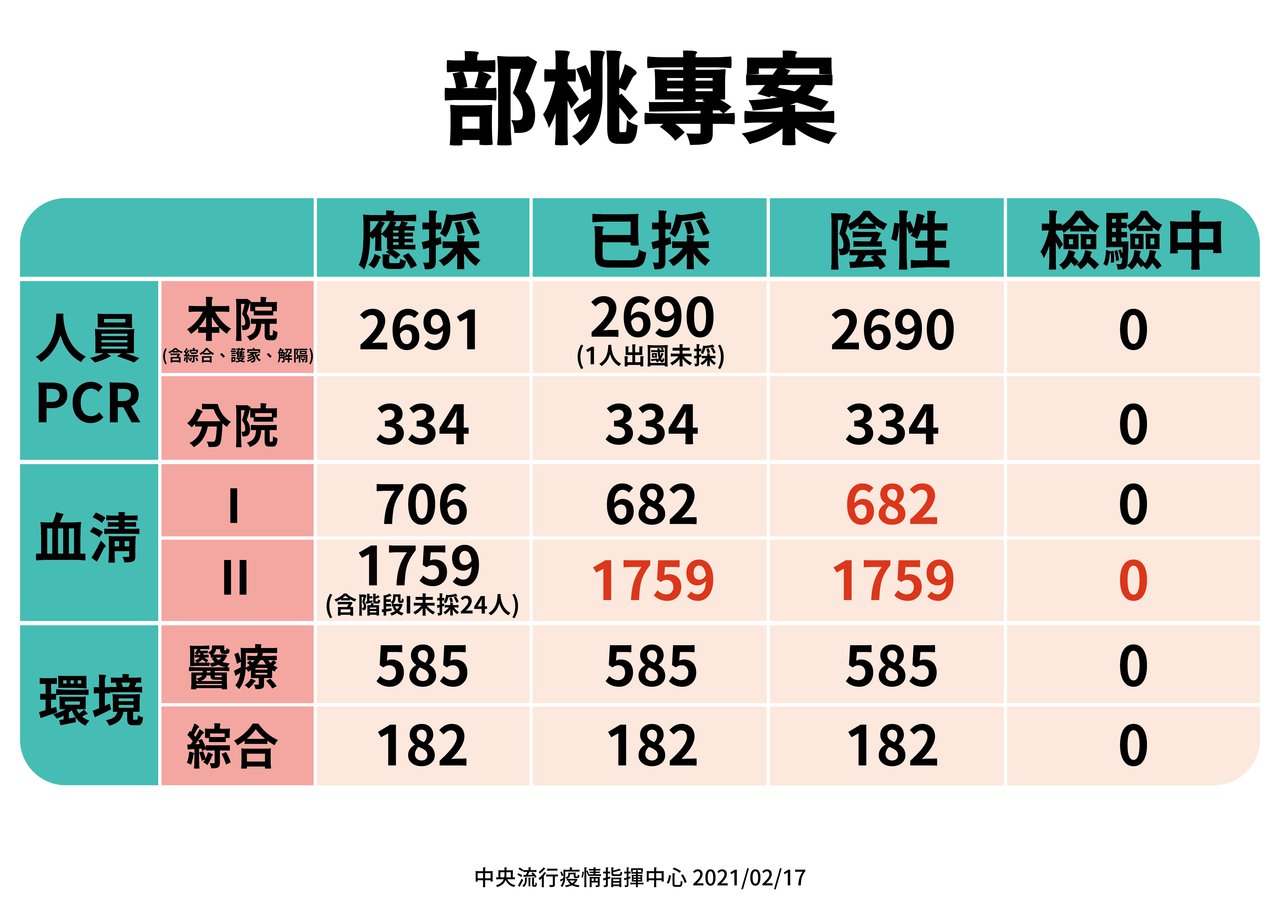
台灣今年已經累積 19 人確診的本土感染事件,顯現病毒的傳播能力相當驚人,即使有口罩等防護措施,依然有少數人被成功傳染。要不是台灣習於高強度防疫,以及迅速疏散醫院病患、隔離接觸者的反應速度,可以預期病毒將傳播更廣。
- 註:最終 21 人確診。延伸閱讀:〈桃園醫院台灣本土WARS傳播事件〉
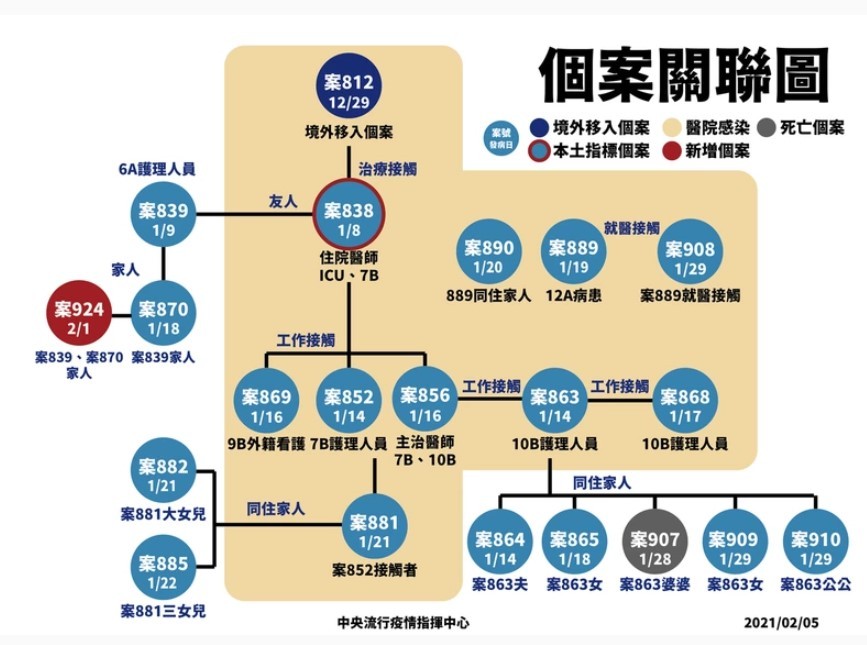
此次傳染的源頭來自照顧患者的醫師,還有幾位被他傳染的醫師與護理師,導致後續傳播。
假如這些醫療工作者曾經接種疫苗,已經具備保護力,那麼大部分確診都不會發生。這就是讓醫療人員優先接種,能帶來的價值。
然而另一方面,假如百密終有一疏,無法完全避免感染,也必需考量減少殺傷力,以及舒緩醫療壓力的面向。
不同人得疫的差別很大,即使光看台灣的紀錄,這 19 位本土確診者,以及數百位境外感染的確診者,都顯示出明顯的差異。少數高風險群需要長期治療,甚至不幸去世;其餘大部分確診者卻是輕微到沒有症狀,不怎麼耗費醫療資源。
例如傳染醫師導致本土疫情的源頭,在美國感染的 812 號老先生,至今住院超過一個月。而最新去世的 799 號確診者,是 70 多歲,有心血管病史的英國境外感染者,感染超過 48 天,住院超過 30 天後去世。
為了這些低比例的高風險感染者,需要投入不成比例的人力與醫療資源照顧,還有傳染的風險。由此觀之,
如果能減少高風險群確診的數量,不但能減少重症與死亡的人數,還能節省寶貴的醫療資源,減少接觸者,特別是醫護人員被傳染的機率。
誰該先打疫苗,沒有標準答案
前面說的都是關鍵,但是哪件事更重要呢?
在疫情非常嚴重的地區,保護醫療人員應該更優先。因為新的感染者源源不絕,短期內疫苗肯定無法減少需要治療的病患數量;假如醫師、護理師確診,即使多數本身不會有大礙,卻也需要隔離,有一段時間無法工作,便會造成醫療短缺。
如現在的美國、英國、南非等地,新的重症者不斷湧進醫院,急需醫療人力。疫情嚴重之際,醫療人力不可或缺,必需優先保護相關的工作人員,他們便應該是疫苗首選。
相比之下,台灣、紐西蘭等不嚴重的地區,考慮不一樣。在感染機率不高,醫療資源也不算吃緊之下,減少傷害可能更重要。醫療工作人員感染後,出事機率不至於比一般人高多少;但是高風險群一旦得疫,不只容易重症甚至死亡,也會耗費大量資源。此一狀況下,優先保護高風險群是合理的想法。

照我的觀點,似乎台灣的高風險群該先於醫療人員,但是考量士氣和安心感等因素,讓醫療人員優先或許也利大於弊。
而且以台灣幾乎沒有傳染源的現狀,假如在確診者的病床前就能阻斷感染,也能大幅降低醫院內和社區中,高風險群的接觸機率。
誰該先打疫苗,這個問題沒有標準答案,上述都只是大原則,實際上另有許多考量。比方說現在手上有多少疫苗、未來多久以後會有多少疫苗,也是重要因素。
疫苗有限,一定有人先打,有人後打,但是每個人的意見都有道理,都是正確的。
- 本文轉載自新公民議會《誰該先打疫苗?》
延伸閱讀
- 滅絕天花:WHO一開始認為不可能的任務
- 桃園醫院台灣本土WARS傳播事件
- 為什麼武漢肺炎對胖的人殺傷力較大?
- COVID-19 如何影響孕婦與胎兒?
- COVID-19可能增加老人失智風險,需長期追蹤
- 誰是COVID-19的重症高風險群?部分需注意干擾素缺陷
- 感染的人多了,自然就會有群體免疫嗎?
- 英國、南非、巴西……武漢肺炎進入總加速師新階段?
- 集權而非威權的「辛辛納圖斯式」台灣防疫
- 陳建仁和6國專家的COVID-19經驗與展望
參考資料
本文亦刊載於作者部落格《盲眼的尼安德塔石匠》暨其 facebook 同名專頁