- 本文轉載自科技大觀園,原文為《不只預防,更要能治療!HPV疫苗的現況與前景——國衛院感疫所生物製劑廠 劉士任執行長 專訪》
- 作者 / 科技大觀園特約編輯|何沁蓉
由於難以預防及治療,癌症一直是許多人心頭揮之不去的夢魘,只是儘管醫學尚無法完全確定多數癌症成因,仍有一些癌症已知可透過注射疫苗預防病毒感染來大幅減少罹病機率,像是在台灣好發率相當高的肝癌、子宮頸癌便同屬這種類型。
國家衛生研究院感染症與疫苗研究所劉士任博士解釋,這兩種疫苗之所以具有這種特殊性,是因為肝癌、子宮頸癌均與慢性病毒感染密切相關。以肝癌為例,目前已知台灣有近 8 成肝癌患者為慢性 B 型肝炎感染導致,而子宮頸癌更有近 9 成與人類乳突病毒(HPV)感染相關,這也是為什麼接種 B 肝、HPV 兩種預防病毒感染的疫苗同時也能大幅降低未來罹患相關癌症機會。

然而就像所有疾病一樣,預防與治療手段必須並行發展才能有效圍堵疫情,除了傳統預防型疫苗和治療藥物,全新的治療型疫苗也正在發展中。
HPV 病毒與現有疫苗介紹
在談治療性疫苗之前,我們先來看看 HPV 疫苗的現況。
與全球相同,台灣目前有二價、四價跟九價 3 種 HPV 疫苗可供選擇,三款疫苗的差距主要是在預防 HPV 型別數量上的差異,二價針對造成子宮頸癌主因的 16、18 型重點防護,四價進一步納入可能造成菜花的另外兩型 HPV 病毒,九價則納入共計 9 種型別提供更廣泛防護;儘管守備範圍略有不同,但考量到 70% 子宮頸癌均為 16、18 型演變而來,可以說不論哪一款疫苗都能有效減少子宮頸癌的發生。

當然,並非感染 HPV 就表示未來會罹患癌症。劉士任指出,絕大多數的 HPV 感染都能被人體免疫系統自動清除,但仍有非常少數的情況中潛藏的病毒逃過免疫系統,感染的細胞經過漫長時間產生癌化,讓患者在數十年後罹患相關癌症,也因此在及早預防上相當重要。
HPV 主要傳染途徑是性行為,為了提高防護效果,一般會建議在還沒有性行為前的青少年階段施打,但也並非有過性經驗後施打就全然無效。劉士任指出,HPV 有相當多型別,其中約有十幾型與致癌相關,即使已感染一種或以上,疫苗還是能協助預防其他型別感染進而減少可能罹癌機會,才會聽到甚至是性工作者也還是會鼓勵施打。
由於能有效預防子宮頸癌,HPV 疫苗過去也經常被稱為子宮頸癌疫苗,但並不表示男性就不會受 HPV 感染影響。劉士任解釋,過去實驗主要以女性為主,加上男性外生殖器癌症發病率低於女性子宮頸癌,且男性感染檢體採集、與 HPV 感染建立連結性困難,才會讓人有這種錯覺,但從研究發現女性感染多來自男性可以確定,不論男女均都有感染 HPV 風險,也並非只有女性可能因感染罹癌,男性同樣也存在感染罹癌風險,因此現在才會建議男性也及早施打減少自己與伴侶威脅。

治療性疫苗是什麼?
談到疫苗,人們第一時間聯想到的可能是用來預防某種疾病,但許多人不知道的是,除了預防性疫苗,科學家也正在「治療性疫苗」領域中努力。
與傳統疫苗預防個體感染疾病的目的不同,治療性疫苗主要在個體受感染影響後才施打,也就是說,治療性疫苗的施打對象的是已經罹患疾病的人,目的是協助他們對抗體內現有的感染。過去數十年間,現任職於國衛院的劉士任博士便持續投入在 HPV 治療型疫苗的開發中,也曾因此獲得許多獎項,在最近採訪中,他也為我們簡單介紹了一般人較為陌生的治療性疫苗領域及國際上的開發狀況。
可能有人會好奇,治療性疫苗與常規治療藥物有何不同?劉士任解釋,常規藥物是針對疾病標的直接起作用,而治療型疫苗則是透過誘發患者自身的免疫反應來提升體內清除受感染細胞能力,作用上與傳統疫苗更為相近,由於主要利用免疫系統反應,治療性疫苗也可以算是一種免疫療法,只是因為免疫療法涵蓋甚廣,且近年來抗體藥物更加有名,為了更精準區分才會加會以此加以稱呼。
目前治療性疫苗多針對癌症、慢性病毒感染治療進行開發,因為這些患者的免疫系統難以有效對抗疾病,包含 HPV、HIV、慢性肝炎及癌症都是主要研究標的,儘管還是相當新穎的領域,但因為能涵蓋到其他治療方式所不及之處,目前全球治療性疫苗研究已相當廣泛,劉士任指出,除了已獲得美國 FDA 批准、針對癌症的 3 款治療性疫苗,美國、歐洲也都有 HPV 治療型疫苗正在臨床三期,HIV 疫苗的開發也聽聞有一些好消息傳出,而日本甚至有團隊正在針對「高血壓治療型疫苗」的奇想在進行研究。
在預防傳染病上,疫苗接種已經取得了巨大的成功,如果能未來能同樣運用人們體內自身的免疫系統帶來治療效果,將是所有人都期盼的好事。
預防治療並行打造病毒防護網
在 HPV 預防型疫苗和定期抹片檢查的推廣下,先進國家子宮頸癌的罹病率與死亡率已逐年下降,未來 HPV 治療性疫苗的問世可能幫助這一切更往前進一步。雖然現在仍無法斷定能夠達成什麼樣的效果,但有時候生活中最微不起眼的小事往往是改變一切的關鍵。
根據世界衛生組織統計,2018 年全球約有 58 萬人罹患子宮頸癌,是女性第四大常見癌症,儘管 HPV 疫苗現在已經相當有名,但第一款 HPV 疫苗其實直到 2006 年才正式上世,許多人早已錯失施打的黃金時機,更何況並非所有人都能注射到預防性疫苗。「即使有了預防型疫苗,能夠施打的也都還是已開發國家,開發中國家的婦女沒有這項選擇。」
在預防性疫苗、藥物、各種治療手段結合的防護網下,治療型疫苗或將能補足缺口,打造全方位的病毒防護網來協助人們對抗難以痊癒的疾病。
回顧過去,劉士任提及其實他直至碩班都主要攻讀藥學領域,與免疫治療領域可以說完全沾不上邊,是在碩班畢業時偶然讀到一篇文章,講述癌症抗原與破解免疫逃脫的想法,文章描繪的願景自然一下就吸引了他的注意。作為藥學系背景出身,劉士任很明白癌症治療藥物可能帶來的強大副作用及對患者身體造成的傷害,而這些問題數十年來都並未獲得解決,操縱自己的免疫系統來達到抗癌目的的想法提起他的興趣,也影響他隨後博班決定轉往相關方向進行研究。
「當時覺得這個主題太神奇了,想著如果未來能用免疫系統治療、靠自身免疫系統來對抗癌症,將能夠讓患者在治療過程中少受很多苦,那是一件多美好的事啊。」
研究所畢業後,劉士任短暫進入生技公司進行研究,並在當時參與了針對癌症細胞的治療型疫苗,正式踏入治療型疫苗研發的領域。至於為什麼後來選擇 HPV 病毒為研發主題,劉士任笑著表示,因為當初進入國衛院時 HPV 預防型疫苗還沒有出現,而常見的 HPV 病毒帶來的影響廣泛,除了難以控制慢性感染,更可能造成細胞癌化導致子宮頸癌,也比較容易在臨床上看到刺激免疫系統活化帶來的實際效果。
談到研究過程,劉士任表示,其實治療型疫苗的研究困難相對小,唯一問題是製程產量不足的問題可能造成成本提高,但考量到治療型並非廣泛施打,標的人群為已確定的患病族群,成本稍高應該是尚可接受的問題。
2016 年將研究技轉給廠商後,劉士任在 HPV 治療型疫苗的研究已經告一段落,但在治療型疫苗的努力上仍在持續。劉士任表示,目前團隊的研究方向是以 HPV 疫苗研究作為技術平台基礎嘗試應用到不同疾病上,針對不同慢性病毒感染開發治療型疫苗。
儘管台灣研究環境不如國外完善,市場規模小、研究最終推到臨床的難度也高,但劉士任認為,這些努力還是相當有意義,而且作研究也帶給他許多樂趣。「人生難得能找到有興趣的主題來做,從碩班那篇文章埋下種子,動物實驗到臨床實驗再到生產路途相當漫長,只能說有時作事得遇到契機,在天時地利人和下才能更進一步。」
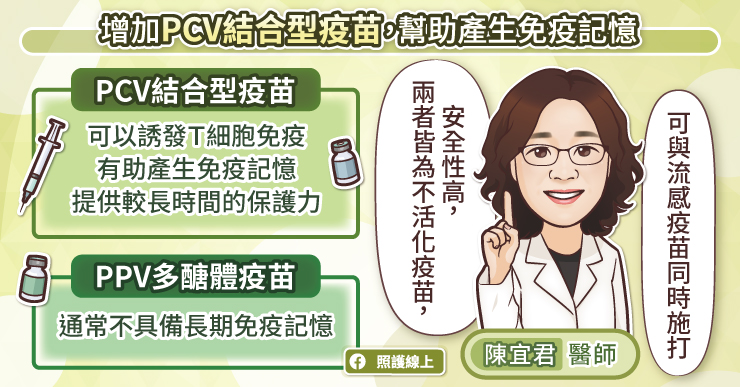
當然,HPV 治療型疫苗能夠帶來的效果還無法預知,劉士任以肺炎鏈球菌疫苗為例,指當初疫苗涵蓋了主要的 13 型,後續普及後反而造成其他型別成為主流,在HPV的感染是否也會產生,致癌主流型別的改變,一切都還需留待更大規模研究才會知道,但考量到子宮頸癌有近 98% 均與 HPV 感染相關,在預防加治療的防護網展開下,也許有一天,WHO 消除子宮頸癌的願景也並非不可能之事。
在微小努力的累積下,人類對抗癌症的進展或終將往前邁進。
參考文獻
- HPV疫苗懶人包(紫色中文版)
- 8成與你有關-談 HPV疫苗和子宮頸癌防護::台灣癌症基金會FCF
- WHO- Cervical cancer
- 治療型人類乳突病毒疫苗|國家新創獎
- How Therapeutic Vaccines Work