我們都知道:癌症轉移,是惡化的開始
癌細胞轉移是幾乎是所有癌症狀況變糟的開始。

臨床上,癌症期別最常使用的是 TNM 分期系統:
T(tumor)為腫瘤大小
N(node)為淋巴結侵犯
M(metastesis)為遠端轉移
其中,轉移對於癌症期別的估測極為重要,「遠端轉移」的意思,便是癌細胞由原本的器官組織,跑到另一個器官。
癌細胞從原發器官脫落後,經過重重障礙,包括基底膜、細胞骨架、細胞外基質等,進入到淋巴或是血液循環,而抵達遠方組織,長出新的腫瘤。譬如說大腦本身原發的癌症非常少,如果發現病人腦中出現癌細胞,合理的推論是這個癌細胞來自其他器官,常見的腦轉移可能來自肺癌、乳癌等等。這些轉移可能導致病情更難以控制,到最後演變成多重器官衰竭。
癌細胞轉移的先鋒部隊——循環腫瘤細胞
循環腫瘤細胞(Circulating tumor cells)是癌細胞遠端轉移的前驅[1],血液中的循環腫瘤細胞量可以預測腫瘤的轉移能力,是一個腫瘤的生物指標。這些循環腫瘤細胞由原發的腫瘤剝落下來,進入血液循環。上皮細胞間質化(Epithelial to mesenchymal transition)是一個例子。
大部分的上皮細胞癌(譬如說大部分的乳癌、卵巢癌等等)都喜歡聚在一起,當細胞被打散反而生長得比較差,甚至無法生長。但是當這些細胞準備要遠端轉移時,他們會由表皮細胞轉換成間質細胞,脫離原本的基質,進入血液循環。
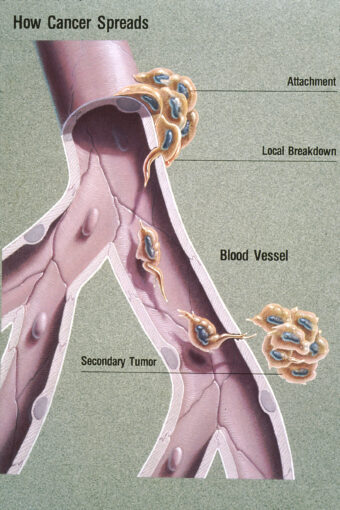
當他們準備好要「定居」在新的目標器官時,再由相反的程序–間質細胞上皮化而穩定下來。大部分的循環腫瘤細胞會在血液循環系統中死亡。但是少部分的癌細胞可以保持其繁殖的能力,在找到下一個器官並成功附著後,就是所謂的遠端轉移。
因此很多癌症只要有遠端器官轉移,就屬於三期癌症以上,無法進行局部治療(譬如手術切除),而必須要進行系統性治療,譬如像是化學治療、賀爾蒙治療、標靶治療、免疫療法等等。
晚上不睡覺的癌細胞又凶又積極
在 Nature 醫學新知中[2],密西根大學的 Harrison Ball 以及 Sunitha Nagrath 兩人對於癌症如何轉移有新的發現。
Harrison Ball 以及 Sunitha Nagrath 發現這些循環腫瘤細胞有他們特別喜歡出沒的時機:當人沈睡之時。

主宰人類晝夜規律的,是一個複雜的系統。其中包括許多賀爾蒙,如褪黑激素和皮質醇。研究者在 30 人組成的乳癌受試者中,分別在凌晨 4 點(休眠期)以及上午 10 點(活動期)取血液樣本,發現 78% 的循環腫瘤細胞在休眠期出現。
在他們建立的小鼠模型也發現一致的結果。這些模型包括使用藥物控制老鼠褪黑激素濃度、控制燈光以改變老鼠活動/休息期、基因改造過的紊亂晝夜週期老鼠等等。實驗的結果都指向循環腫瘤細胞在老鼠休息時表現特別活躍。
這些休眠期取到的腫瘤循環細胞,不僅在原宿主體內表現得比活動期取到的腫瘤循環細胞更具侵略性,當注入下一個小鼠體內時,一樣表現得比較惡形惡狀。
Harrison Ball 以及 Sunitha Nagrath 發現,這不是一個「被動」的原發腫瘤剝落過程,而是一個「積極」侵略的號角。在小鼠休眠時,這些腫瘤細胞內的蛋白質表現基因變得更活躍,可以產生更多的蛋白質,以利其生長及繁殖。
了解他們,打擊他們
知道這些細胞比較喜歡在哪個時機出沒有什麼好處呢?難道都不要睡,腫瘤就不會遠端轉移?大多數的醫學研究,基本上都會回歸到臨床治療中,而這項發現對於腫瘤科醫師而言,潛在很多益處。

癌症的檢驗方式。Harrison Ball 以及 Sunitha Nagrath 的研究告訴我們,在宿主休眠時,循環腫瘤細胞的表現會增加,被診斷出癌症的機率也就上升。
目前要診斷癌症,僅有少部分可以用影像直接判斷(譬如肝細胞癌),但絕大部分都是需要透過取組織樣本進行病理鑑定(就算是血癌,雖然可以由抽血做初步判斷,但很多時候仍要取骨髓樣本)。畢竟癌症的治療,需要用到很多副作用強大的藥物,或是進到手術房切除身體的一部份。在這種狀況下,醫生絕對不能亂槍打鳥的判斷。
但取組織樣本是一個非常具有侵略性的醫療措施,比較「表淺」的部位,譬如皮膚、子宮頸、口腔等等的還比較好處理,如果是大腸癌可能就要借助大腸鏡,胃癌要胃鏡,肺臟等其他「深層」組織,就得要進到開刀房了。如果抽血就可以檢驗得到循環腫瘤細胞,絕對是非常有幫助的發明。
再來,治療疾病。當軍師算準了敵軍何時現身,我們就可以來個迎頭痛擊。
目前還沒有證據說循環腫瘤細胞大量表現時,施打藥物會比較有效果。也尚未有研究表明,一天之中施打藥物的最佳時機是什麼時候。相信這是將來另一個非常值得探討的議題。

最後是追蹤。當治療到一定階段,病人被認定「康復」,實質意義上是「由目前的醫療技術無法偵測出體內有無癌細胞殘餘」。所以後續的追蹤是非常重要的,以免前期的辛苦,被後來的復發給全部抹滅。
如果將來可以用循環腫瘤細胞當成血液生物指標,那麼我們也可以根據這項研究,調整抽取血液樣本的時間,以期達到最精確的檢測結果。
不過就如所有必須應用到人體的研究一般,這項研究還是屬於早期萌發階段的研究。小鼠的模型建立起來,並且經過反覆認證還只是第一階段。如果真的要適用在臨床,還要經過醫學倫理委員會、第一期臨床、第二期臨床……等等漫漫長路。
然而這項研究,絕對開啟了血液樣本生物指標的一片新天地。也道出了癌症轉移的各項可能變因,包括賀爾蒙以及生物晝夜規律。這些積累,在日後都將是癌症治療的進步動力。
參考資料
- Poudineh, M., Sargent, E.H., Pantel, K. et al. Profiling circulating tumour cells and other biomarkers of invasive cancers. Nat Biomed Eng 2, 72–84 (2018). https://doi.org/10.1038/s41551-018-0190-5
- Nature 607, 33-34 (2022) doi: https://doi.org/10.1038/d41586-022-01639-6