- 作者/ 照護線上編輯部
- 本文轉載自 Care Online 照護線上《骨頭疼痛別輕忽!注意多發性骨髓瘤警訊、提升治療成效,專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

「醫師,我父親常抱怨骨頭痠痛,本來都以為是年紀大,所以腰痠背痛。」王先生推著坐輪椅的老伯進到診間,「不過,在做完檢查後,骨科醫師請我們趕快到血液腫瘤科就診。」
進一步檢查發現,老伯罹患了多發性骨髓瘤,臺大醫院癌醫中心分院血液腫瘤部林耘曲醫師表示,多發性骨髓瘤可能讓患者骨頭疼痛、容易疲勞,常會被誤認為是老化的現象,而延誤治療時機。
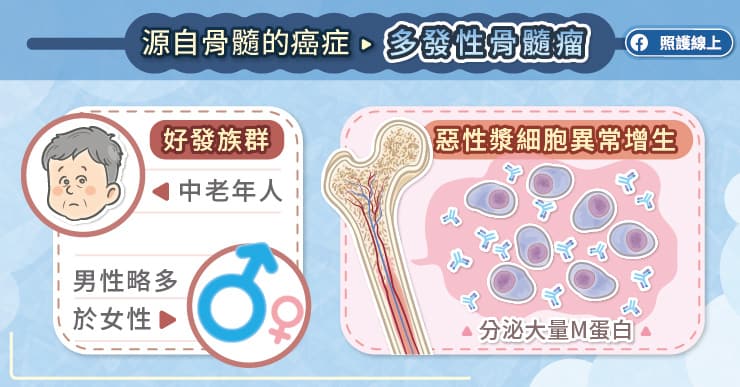
多發性骨髓瘤是一種源自於骨髓漿細胞的惡性血液腫瘤,正常的漿細胞能夠分泌各種不同的免疫球蛋白,幫助人體對抗外來的病菌,此為後天免疫的一環。一旦漿細胞異常增生,會分泌過多的單一免疫球蛋白,俗稱為「M 蛋白」[1]。
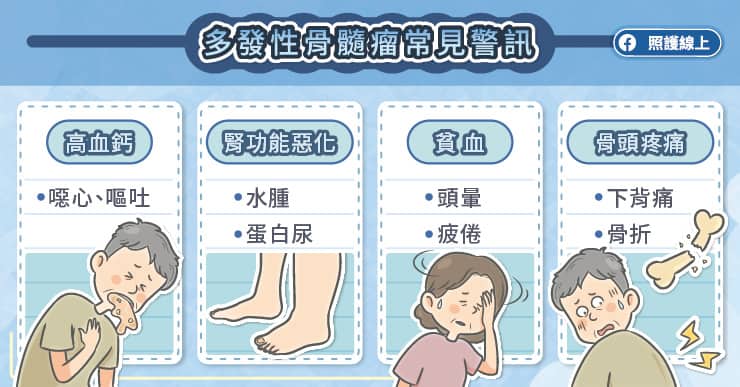
多發性骨髓瘤初期可能沒有症狀,林耘曲醫師說,隨著疾病進展,才漸漸出現症狀,常見表現有骨頭疼痛、骨折、貧血、腎功能缺損、高血鈣、疲倦等表現[2]。每個病患的表現不一,可能只有其中一兩項症狀。少數多發性骨隨瘤可能會有淋巴結或實體器官的侵犯,稱為髓外病變。也因為正常免疫球蛋白的低下,所以病人容易反覆感染。
多發性骨髓瘤好發在中老年人,從 50 歲至 80 歲都有可能,男性略多於女性,比例大概 1.2 至 1.3:1[3]。林耘曲醫師說,台灣多發性骨髓瘤的發生率逐年上升,目前大概一年有超過 650 個新診斷個案[4]。隨著大家對於多發性骨髓瘤有越來越多的認識,能夠盡早到血液腫瘤科就診,儘早確定診斷並接受治療。
多發性骨髓瘤目前仍是不可治癒的疾病,因為大部分病人在治療後,可以達到疾病緩解,但是終究會復發。過去多發性骨髓瘤患者平均存活期大概只有 2 年[5];近年來,有越來越多藥物可以使用,平均存活期有機會延長到 5 年以上,也有部分患者的存活期可以達到 5 至 6 年以上[6]。
林耘曲醫師說,大部分病人的疾病在經過適當的治療之下可以控制得很好,大幅減輕症狀及改善生活品質。
積極治療多發性骨髓瘤
多發性骨髓瘤的治療選擇多元,包括蛋白酶體抑制劑、免疫調節藥物、類固醇、單株抗體、化學治療等。林耘曲醫師說,目前常使用「三合一療法」作為引導治療,三合一療法包括一種蛋白酶體抑制劑,一種免疫調節藥物,以及類固醇[7]。臨床上會進行 3 至 4 個療程的引導治療,如果有達到部分緩解以上,且患者的年紀、身體狀況許可,就會讓病人接受自體幹細胞移植,然後再根據病人的情況,使用鞏固治療及維持治療。
如果病人年紀較大或有一些慢性病,沒有辦法接受自體幹細胞移植,可能就會進行 8 個療程的引導治療,再接續維持治療。
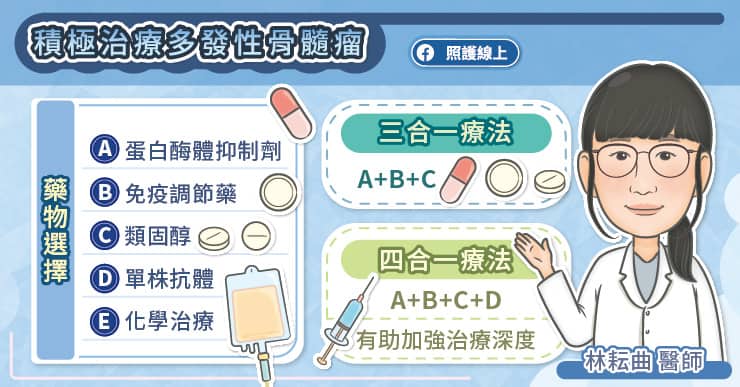
另外,新一代單株抗體藥物能藉由與多發性骨髓瘤表面的特殊抗原結合,引發後續的免疫反應,刺激身體的其他免疫細胞,來攻擊骨髓瘤細胞[8]。為了加強治療深度,國外的治療準則中,有把單株抗體放入第一線治療選擇,或採用四合一療法。但每個病患治療的情況因人而異,需要經由診視醫師評估。
患者在定期回診追蹤期間,如果發現有復發的跡象,則需要考慮下一線治療。林耘曲醫師說,目前台灣健保可以使用的藥物包括單株抗體、第二代以及第三代免疫調節藥物及第二代蛋白酶體抑制劑,也有部分病患會進入臨床試驗或接受傳統化學治療。然而這些標靶藥物在健保給付方面有許多不同的限制,也有一定的使用期限。此外,患者身體狀況及藥物併發症也影響治療的選擇。
貼心小提醒
若出現不明原因貧血、骨頭疼痛、倦怠等症狀,應即早就醫檢查[9]。林耘曲醫師叮嚀,隨著藥物的發展,多發性骨髓瘤的治療成效已大幅提升,減緩症狀、改善生活品質並延長平均存活期,病患應抱持信心接受治療,並定期回診追蹤。
- 本文轉載自 Care Online 照護線上《骨頭疼痛別輕忽!注意多發性骨髓瘤警訊、提升治療成效,專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接
參考資料
- 108 年癌症登記報告
- 台灣多發性骨髓瘤研究室-最新骨髓瘤整體治療架構
- 多發性骨髓瘤治療新進展_台大癌醫中心醫院 血液腫瘤部 林耘曲醫師
- Ther Adv Hematol 2016, Vol. 7(4) 187–195(Elotuzumab the first approved monoclonal antibody for multiple myeloma treatment)
- The Clinical Characteristics of Multiple Myeloma in the Acute Care Setting Case Presentation and Clinical Recommendations. Cureus. 2020;12(9)e10463. Published 2020 Sep 15. doi10.
- 台灣多發性骨髓瘤研究室—一分鐘看多發性骨髓瘤
- 骨髓瘤衛教。台灣多發性骨髓瘤研究室
- Second and Third Line Treatment Strategies in Multiple Myeloma a Referral-Center ExperienceHE-TW-2200037 (Nov-22)





























