- 作者/ 照護線上編輯部
- 本文轉載自 Care Online 照護線上《反覆發燒、不明瘀青,最常見的兒童癌症,兒童急性淋巴性白血病(PALL),專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

「醫師,小寶最近常常發燒。」媽媽憂心地說。
「發燒到幾度?」醫師問。
「大概攝氏 38 度左右,而且比較沒精神,食慾也不好。」
進一步檢查的結果讓家長非常震驚,林口長庚醫院兒童血液腫瘤科陳世翔主任回憶,小朋友的反覆發燒竟然源於血癌,而且屬於病程又快又猛的兒童急性淋巴性白血病(Pediatric Acute Lymphoblastic Leukemia,簡稱 pALL)。
兒童急性淋巴性白血病(pALL)在各個國家都是最常見的兒童癌症,陳世翔主任指出,以台灣而言,每年約 500 位新診斷的兒童癌症,其中大概有接近 120、130 位是兒童急性淋巴性白血病(pALL),約占兒童癌症的四分之一。兒童急性淋巴性白血病(pALL)較常發病在 3 歲至 5 歲,小於 1 歲或青春期後則較少。
絕大多數患者沒有很明確的致病原因,陳世翔主任表示,僅有少數患者與染色體異常、免疫功能缺陷、接觸到某些化學物質、或病毒感染有關連。
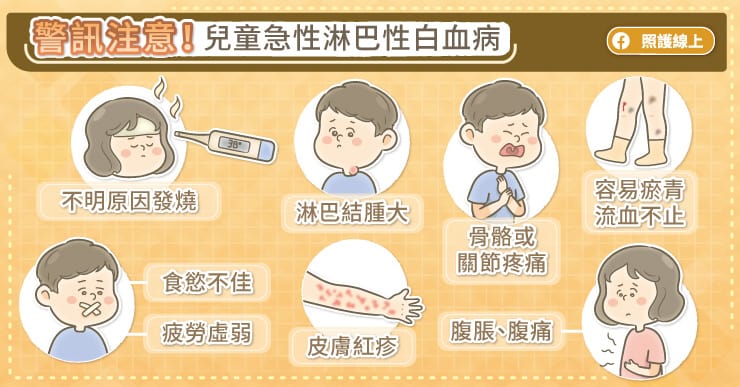
兒童急性淋巴性白血病(pALL)最常見的症狀是不明原因的發燒,可能持續好多天,也可能只有兩、三天。陳世翔主任說,患者的發燒不見得燒到很高,有些癌童只是低燒,在 38 度左右。
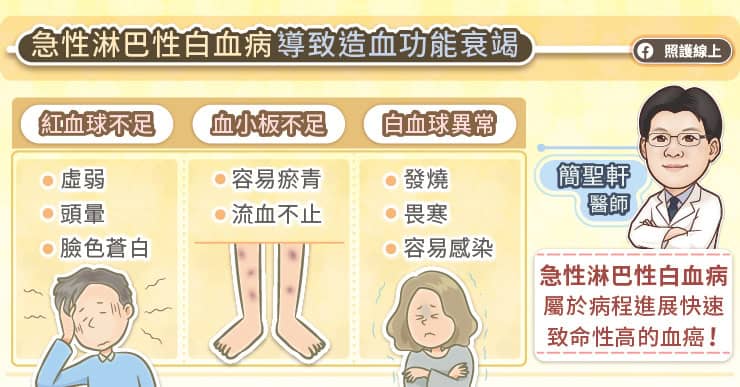
因為屬於血液系統的癌症,所以患者的血液系統會受到影響,陳世翔主任解釋,若紅血球較少,就會造成貧血、臉色蒼白、疲勞虛弱、活動力變差、食慾不佳;若血小板太少,皮膚容易出現瘀青、出血點,甚至自發性流鼻血或牙齦流血。
兒童急性淋巴性白血病(pALL)常會引發淋巴結腫脹,如果摸到頭、頸部、鼠蹊部淋巴結腫大,且越來越大、越來越硬、不會痛、沒有辦法移動,就要提高警覺。
由於癌細胞在骨髓裡大量增生,患者可能會感到肢體骨頭不舒服、脹痛,因而不願意走路,一直想要坐下休息。陳世翔主任說,患者還可能因肝脾腫大,導致肚子越來越脹,摸起來會硬邦邦。
積極治療兒童急性淋巴性白血病(pALL),提高治癒率
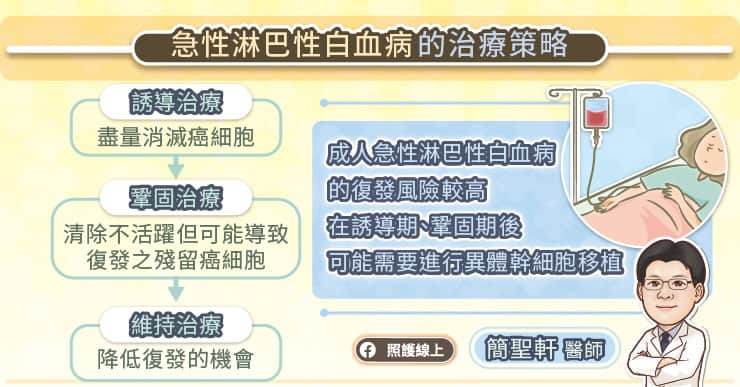
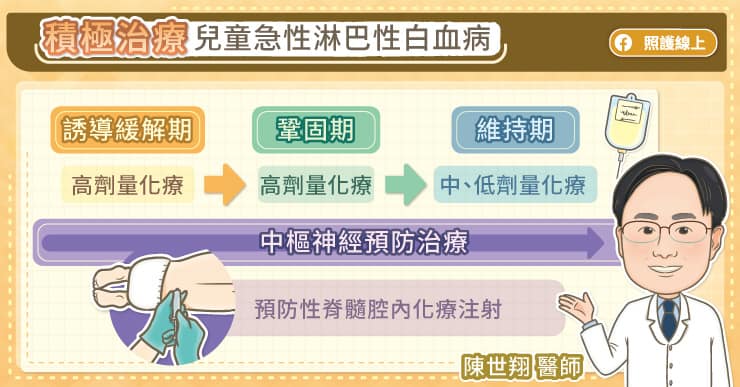
兒童急性淋巴性白血病(pALL)的治療,大概有幾個階段,第一階段稱作引導期或誘導緩解期,第二階段是鞏固期,第三階段是維持期。
引導期會以高劑量化學治療為主,療程約 5~7 週,鞏固期的療程為 8 週。陳世翔主任解釋,後續的維持期,是維持中、低強度的療程,讓白血病的細胞沒有機會再長出來,療程約 2 年。由於 3% 至 5% 的兒童急性淋巴性白血病(pALL),可能會有中樞神經系統的侵犯,所以患者會需要接受中樞神經的預防治療。
完整療程大約需要兩年半,以化學治療為主。陳世翔主任說,隨著精準醫療的發展,若白血病細胞具有特定基因變異,也可使用一些標靶治療的藥物。適當地加上標靶藥物之後,可以讓治癒率提高。
陳世翔主任說,近年來還可使用微量殘存疾病檢測(Minimal Residual Disease,簡稱 MRD),以根據癌細胞殘留的多寡,調整化學治療的強度,提升治療成效。
台灣今日整體的治癒率大概 85%,在最不容易復發的族群,可以到達到接近 90% 的治癒率,但是有一些非常高危險群,比較容易復發,例如嬰兒急性淋巴性白血病、或是費城染色體陽性急性淋巴性白血病,治癒率就比較不理想。
提及過往的治療困境,陳世翔主任說,這群容易復發或治療反應不佳的癌童,除了持續更換不同的化學治療藥物外,如果有找到合適的造血幹細胞捐贈者,可考慮做異體造血幹細胞移植,包括以往常聽到的骨髓移植。然而,這兩者的治療成效有限,且進行異體造血幹細胞移植後,癌童須長時間服用免疫抑制劑,日常生活的限制大大提升,照護挑戰也會隨之升高。
細胞免疫治療,精準消滅癌細胞
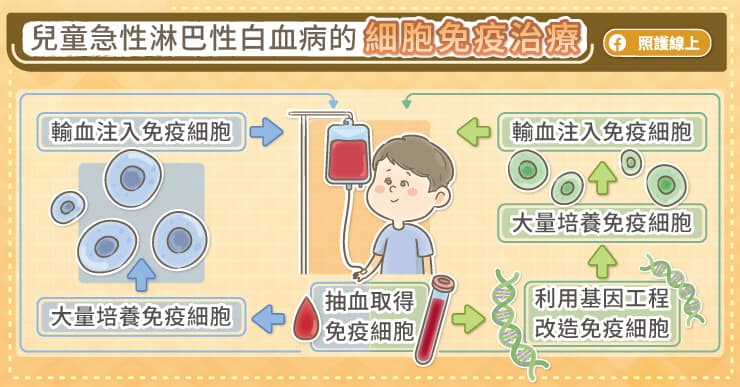
所幸,今日已有細胞免疫治療可使用來治療復發或治療反應不佳的急性淋巴性白血病病童。陳世翔主任解釋,其中一種是透過大量培養患者自己的免疫細胞,並注射入患者體內,然而效果有限。
另一種則是透過強化患者自身免疫細胞的功能來對抗癌細胞,其作法是把體內的免疫細胞先分離出來,利用基因編輯技術提升與強化免疫細胞攻擊消滅癌細胞的功能,然後培養更多強化後的免疫細胞,再把這些免疫細胞輸回病人的體內,就可以發揮免疫毒殺效果,精準消滅癌細胞。
細胞免疫治療的機轉與傳統化學治療截然不同,陳世翔主任說,因為是運用自身免疫細胞來控制消滅癌細胞,比較不會出現傳統化學治療的副作用,例如噁心、嘔吐、掉頭髮、抑制骨髓造血導致白血球低下免疫功能不佳等。
臨床試驗的結果顯示,相較於傳統化療,細胞免疫治療能夠帶來長期的疾病控制或緩解,甚至有達到治癒的可能。患者不用再接續做異體造血幹細胞移植,對於不適合移植或擔心移植併發症的患者、家屬而言,是另一個新的希望。
貼心小提醒
陳世翔主任提醒,兒童急性淋巴性白血病(pALL)是最常見的兒童癌症,如果有發現反覆發燒、臉色蒼白、疲勞虛弱、活動力變差、食慾不佳、皮膚容易出現瘀青、淋巴結腫大、肢體疼痛等狀況,要提高警覺,儘快就醫檢查。
目前已有化學治療、標靶治療、造血幹細胞移植、細胞免疫治療等多種治療方式,陳世翔主任叮嚀,請與醫療團隊密切配合,按部就班接受治療,幫助癌童達到較佳的預後,也有機會追求痊癒的目標!
- 本文轉載自 Care Online 照護線上《反覆發燒、不明瘀青,最常見的兒童癌症,兒童急性淋巴性白血病(PALL),專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接