- 作者/照護線上編輯部
- 本文轉載自 Care Online 照護線上《乳癌HER2雙標靶新皮下給藥納健保,療程5~8分鐘可完成,提升生活品質!早期、轉移都受惠,乳房外科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

「那是一位 60 歲 HER2 乳癌患者,在接受 HER2 雙標靶藥物治療後,病情獲得控制。」高雄長庚醫院乳房外科吳世重醫師表示,「但由於患者體態較豐腴、脂肪層較厚,每次打針都是挑戰;加上靜脈輸注兩種 HER2 標靶藥物,每次都需要 2、3 個小時,容易讓患者感到不便與不適。」
後來,患者的家屬聽說 HER2 雙標靶藥物有新的皮下注射劑型,主動提出詢問。吳世重醫師說,改採 HER2 雙標靶皮下注射劑型後,每次給藥時間大幅縮短,僅 5 至 8 分鐘即可完成,終於讓患者如釋重負。
改寫 HER2 乳癌治療預後—HER2 標靶藥物對早期、晚期病友都重要!
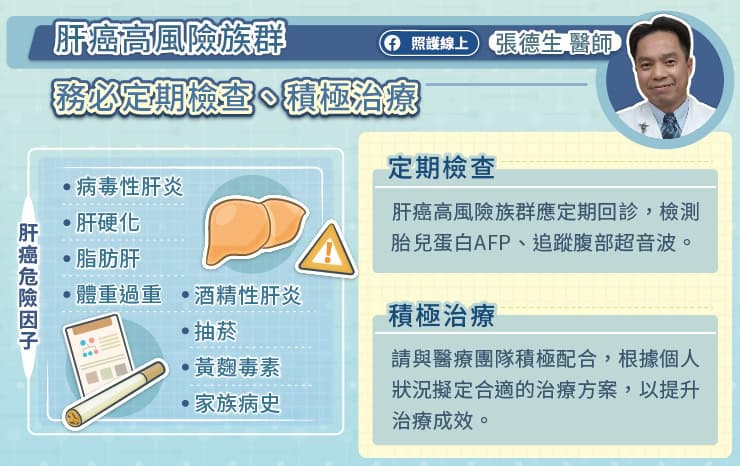
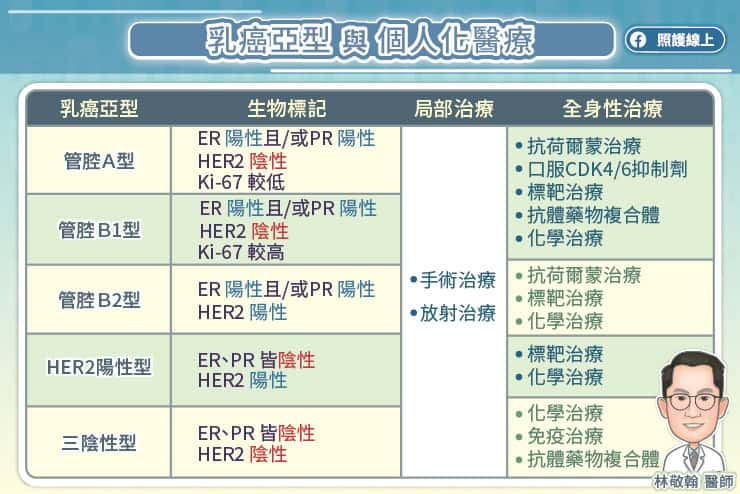
乳癌治療目前已十分進步,確診後醫師會根據癌細胞特性,判斷患者乳癌亞型,判斷因子包括荷爾蒙受體(ER、PR)、「第2型人類表皮生長因子受體」(HER2)等。其中,HER2 陽性乳癌約佔所有乳癌的 25%,因其惡性度較高,在標靶藥物問世前,屬於預後較差的乳癌。吳世重醫師說, HER2 標靶藥物的出現,大幅改善 HER2 乳癌的存活率,後續又發展成 HER2 雙標靶治療,更進一步提升治療成效。
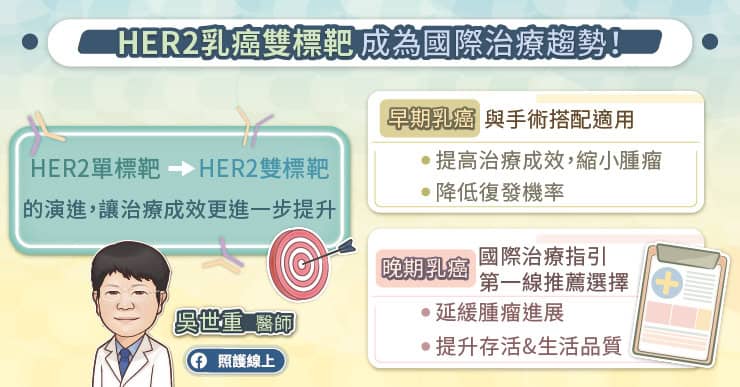
圖 / 照護線上
HER2 雙標靶治療對早期與晚期 HER2 乳癌患者都相當重要。吳世重醫師說,早期 HER2 乳癌在接受手術治療外,搭配使用 HER2 雙標靶治療可顯著提高治療成效,降低復發機率。對晚期 HER2 乳癌來說,在國際治療指引中 HER2 雙標靶治療更已成為推薦的第一線選擇,可有效延緩腫瘤進展,提升患者存活時間與生活品質。
過往 HER2 雙標給藥時間長 病友不適狀況多 新皮下劑型問世後有解!
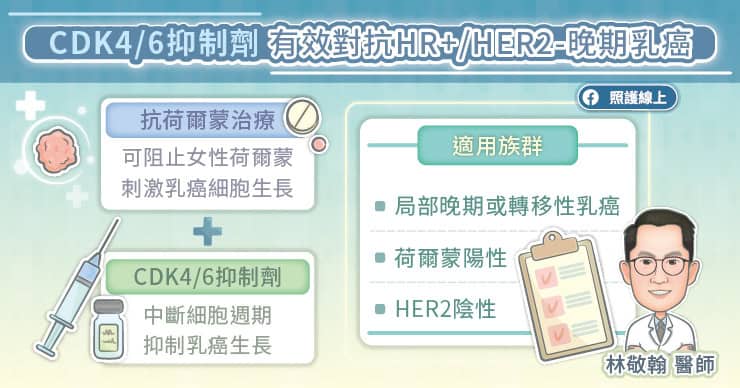
HER2 雙標靶雖對 HER2 乳癌治療來說不可或缺,但傳統 HER2 雙標靶治療需透過靜脈輸注給藥,單個藥物都需要耗費約 1 至 1.5 小時,兩種標靶必須分開注射,因此總給藥時間長達約 3 小時,每 3 週就要施打一次。吳世重醫師說,早期乳癌患者通常建議連續施打 1 年,而晚期乳癌患者則需持續接受治療,直到腫瘤對藥物產生抗藥性或患者無法耐受副作用為止。每次治療皆須到院接受 3 個小時的給藥,再加上前後一定處置與等待時間,長期下來對患者的生活、工作都會造成不小困擾。
此外,採用靜脈輸注時,若患者的血管不明顯,護理人員可能需多次嘗試穿刺,造成疼痛與不適;即使成功建立靜脈管路,也有因針頭滑脫而導致藥物滲漏的風險。長期或頻繁的靜脈輸注亦可能引發靜脈炎,導致局部紅、腫、熱、痛。如果想要使用人工血管,便需要接受手術,但也仍有發生感染、血栓等風險。
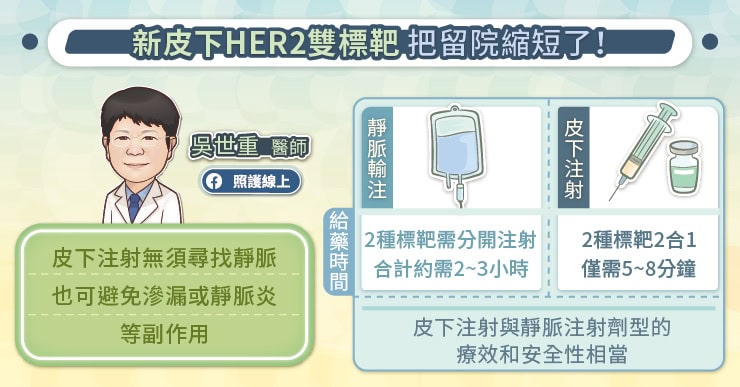
圖 / 照護線上
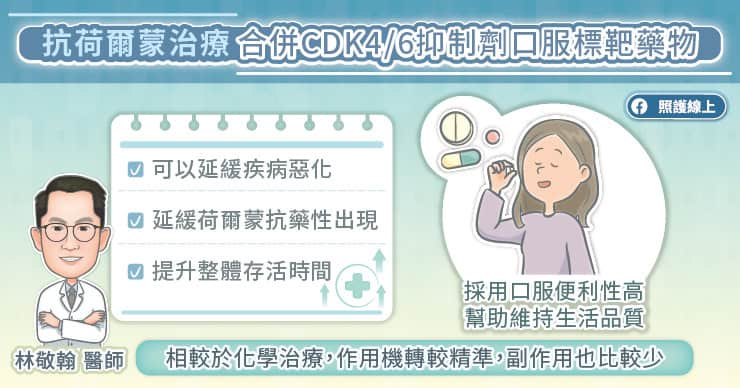
部分患者可能因給藥時間過長或靜脈注射之不適而對治療產生排斥,影響治療遵從性,因此如何縮短給藥時間、減輕不適,成為臨床上期望改善的目標。在劑型研發的進步下,目前已有 HER2 雙標靶皮下注射劑型問世,其療效和安全性皆與靜脈注射劑型相當,但給藥時只需以皮下注射方式緩慢推入藥物,因此可大幅縮短給藥時間。吳世重醫師說,首次給藥只要 10 到 15 分鐘,隨著注射次數增加,若沒有過敏現象,後續注射時間更可以逐漸縮短成 5 至 8 分鐘。
採用皮下注射新劑型的另一項優點,就是不再需要反覆尋找靜脈,也不用擔心出現滲漏或靜脈炎的狀況,讓病人可以更輕鬆地接受治療,免除因長時間靜脈輸注,而造成的疼痛或心理壓力。
113 年 12 月起皮下 HER2 雙標靶獲健保!助病友減輕負擔 達成自我實現
HER2 雙標靶藥物皮下注射新劑型目前也迎來納入健保給付的好消息!早期及轉移性 HER2 乳癌都納入給付,幫助病友大幅減輕經濟壓力。
目前的給付規定(113年12月1日起)如下:
【早期乳癌】
外科手術前後以本藥品及化學療法(術前輔助治療或輔助治療)併用作為輔助性治療用藥,用於具HER2過度表現(IHC3+ 或 FISH+),且具腋下淋巴結轉移但無遠處臟器轉移之早期乳癌病人,若使用於外科手術後,須達病理上緩解(pCR)。
【轉移性乳癌】
與 docetaxel 併用於治療轉移後未曾以抗 HER2 或化學療法治療之 HER2 過度表現(IHC3+ 或 FISH+)轉移性乳癌病人。
須經事前審查核准後使用,核准後每 18 週須檢附療效評估資料再次申請,若疾病有惡化情形即不應再行申請。

圖 / 照護線上
HER2 雙標靶藥物皮下注射新劑型能夠降低給藥時的不適與不便,有助提升生活品質,讓乳癌病友能避免長時間留院,擁有更多自我實現的時間。
「乳癌治療持續在進步,如果罹患乳癌,千萬不要迷信偏方。」吳世重醫師提醒,「請與醫師密切配合,才能達到較佳的預後!」
- 本文轉載自 Care Online 照護線上《乳癌HER2雙標靶新皮下給藥納健保,療程5~8分鐘可完成,提升生活品質!早期、轉移都受惠,乳房外科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接