- 作者/照護線上編輯部
- 本文轉載自 Care Online 照護線上《突破晚期肝癌治療困境,雙免疫合併療法延長存活期至將近兩年!專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

「那是位 50 多歲男性,診斷肝癌時腫瘤已經接近 10 公分,且有脊椎骨的轉移,屬於晚期肝癌。」中國醫藥大學附設醫院內科部消化系許偉帆醫師指出,「當時患者恰好有機會參加臨床試驗,利用雙免疫合併療法作為治療。」
接受雙免疫合併治療的成效顯著,腫瘤逐漸縮小,讓病情得相當好的控制。許偉帆醫師說,從發現至今已有兩年時間,目前胎兒蛋白、PIVKA-II 等指數正常,而且不管是電腦斷層掃描、骨頭掃描都沒有找到腫瘤存活的跡象,患者已回到工作崗位,也持續在門診追蹤。
在台灣,每年約有 8000 例新診斷的肝癌。許偉帆醫師說,患者年齡多在 45 至 60 歲之間,通常是家庭的經濟支柱,因此肝癌往往會對家庭與社會的經濟產生嚴重的影響。
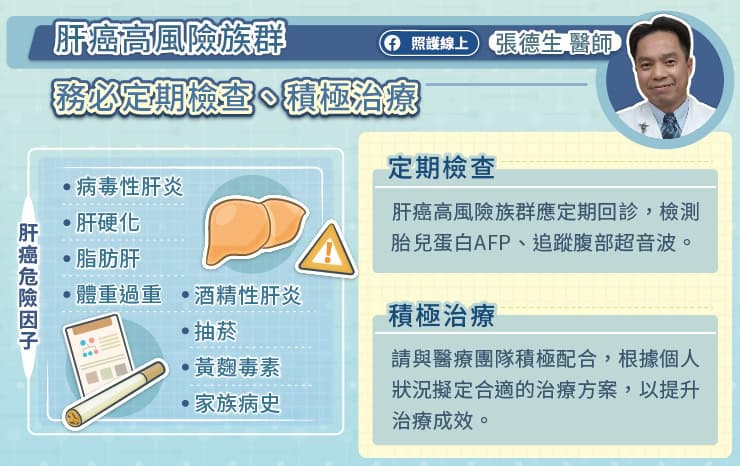
B 型肝炎、C 型肝炎是肝癌的主要危險因子,因為肝炎病毒會導致慢性肝炎、肝硬化及肝癌,常被稱為「肝病三部曲」。許偉帆醫師說,酒精性肝炎、脂肪肝也都可能導致肝硬化,增加罹患肝癌的風險。近年來由脂肪肝導致的肝硬化患者越來越多,不可輕忽。
「由於肝臟缺乏痛覺感受器,所以早期肝癌大多沒有症狀。」許偉帆醫師說,「晚期肝癌可能出現體重減輕、食慾不振、腹脹、腹痛、黃疸等症狀。正常的黃疸指數約 1 mg/dL,曾經有位老太太來就診時黃疸指數已經高達 25 mg/dL,進一步檢查才發現已是晚期肝癌。」
因為肝癌的治療與腫瘤狀態(大小、數目、侵犯血管程度、肝外轉移)、肝臟殘存功能、病人健康狀態等因素有關,臨床上會使用「巴塞隆納分期(BCLC stage)」將肝癌分為 Stage 0、Stage A、Stage B、Stage C、Stage D。根據統計,台灣早期肝癌(Stage 0)患者比例不到 10%,第一期(Stage A)患者約占三成,中期到末期(Stage B、C、D)患者比例超過 50%。許偉帆醫師說,早期肝癌建議接受手術切除,晚期肝癌的治療難度較高,必須仰賴全身性治療。
晚期肝癌的治療過去以化療為主,但是反應率較低,治療成效有限。許偉帆醫師說,隨著免疫療法的發展,晚期肝癌的治療成效漸漸提升,如今免疫治療已成為晚期肝癌的標準治療。

研究發現,晚期肝癌患者使用雙免疫合併治療的成效顯著優於過往傳統療法。許偉帆醫師說,過往單用標靶藥物治療時,晚期肝癌患者平均存活期約一年;若使用雙免疫合併治療,患者的存活期有望可延長至近 2 年。
接受雙免疫合併治療後,治療反應率(objective response rate)約 20-30%,腫瘤有機會獲得穩定控制、甚至縮小,使患者增加長期存活的機會。
然而,雙免疫合併治療還是可能出現皮疹、疲倦、腹瀉、肝功能異常等副作用,治療過程中都會持續監測,並給予適當的處置。
免疫治療的運用顯著提升了晚期肝癌的治療成效,患者要和醫師詳細討論,擬定個人化的治療策略,達到較佳的預後!
筆記重點整理
- 由於肝臟缺乏痛覺感受器,所以早期肝癌大多沒有症狀。晚期肝癌可能出現體重減輕、食慾不振、腹脹、腹痛、黃疸等症狀。
- 台灣早期肝癌(Stage 0)患者比例不到 10%,中期到末期(Stage B、C、D)患者比例超過 50%。早期肝癌建議接受手術切除,晚期肝癌的治療難度較高,必須仰賴全身性治療。
- 晚期肝癌的治療在過去十多年皆以標靶治療為主,但是反應率較低,治療成效有限。隨著免疫療法的發展,晚期肝癌的治療成效漸漸提升,如今免疫治療已成為晚期肝癌的標準治療。
- 晚期肝癌患者接受過往傳統療法的平均存活期約一年;若使用雙免疫合併治療,患者的存活期有機會延長至約 2 年。
- 雙免疫合併治療的治療反應率約 20-30%,腫瘤能獲得穩定控制、甚至縮小。部分患者有機會從無法開刀轉變為可進行手術、電燒、栓塞等局部治療,增加長期存活的機會。
- 本文轉載自 Care Online 照護線上《突破晚期肝癌治療困境,雙免疫合併療法延長存活期至將近兩年!專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接