- 作者/照護線上編輯部
- 本文轉載自 Care Online 照護線上《血糖超標,傷心、又傷腎!糖尿病治療不是只有看血糖,善用藥物保護器官,專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

50 多歲李先生有糖尿病,但是因為沒有明顯症狀,就沒有好好服藥,平時的血糖控制不甚理想。台灣基層糖尿病協會理事長李洮俊醫師指出,長期血糖超標會對心臟、腎臟造成傷害,所以患者在一次感冒之後,病情急速惡化,出現雙腳水腫,走路也會喘。
經過治療,狀況穩定下來後,患者才終於體會到控制血糖的重要性。李洮俊醫師說,由於有蛋白尿,且心臟功能、腎臟功能較差,所以有搭配口服 SGLT2i 抑制劑幫助控糖,希望在控糖的同時,也能夠發揮保護心、腎功能的效果。
想要把血糖控制好,除了按時服藥之外,還要做好飲食管理、規律運動,維持良好的生活習慣,並持續監測血糖。台灣基層糖尿病協會常務理事徐慧君衛教師說,因為糖尿病可能導致急性或慢性併發症,所以要留意各種併發症、定期接受檢查,才能早期發現、早期治療。

「長期處在血糖偏高的狀態,就像把心臟、腎臟、眼睛、血管、神經泡在糖水裡面。」李洮俊醫師說,「初期可能沒有明顯症狀,但是經過幾年後,便會出現併發症。」
心腎共病問題多,嚴重影響存活期
糖尿病的共病很多,包括高血壓、高血脂、腎臟病等。李洮俊醫師說,糖尿病患中每 10 個有 6 個高血壓,如果血糖沒有控制好,將使心臟衰竭、心肌梗塞、腦中風等風險上升,影響存活期。
腎臟病算是台灣的國病之一,透析發生率與盛行率相當高,在全世界名列前矛,其中約有一半的透析患者是糖尿病所導致。李洮俊醫師說,根據統計每 10 個糖尿病病患就有 3 個合併腎臟病變。早期的腎臟病變是出現蛋白尿,若長期控制不佳,腎功能就會漸漸惡化,最後會進入透析。
腎臟與心臟兩者的關係非常密切,心臟衰竭患者的腎功能通常不太好,相反的,慢性腎臟病患的心臟功能也會受到影響。
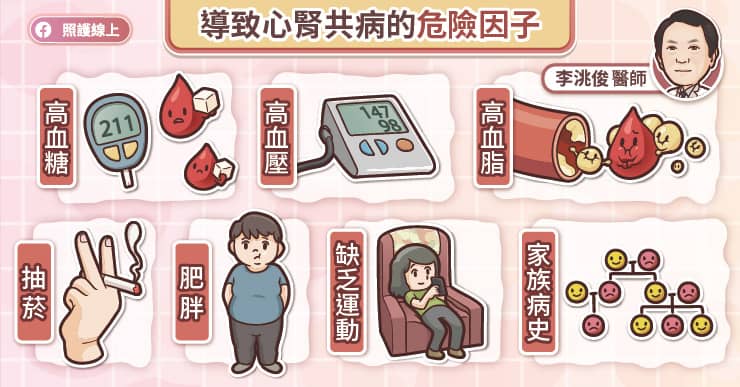
想預防心腎共病,必須了解心腎共病的危險因子。心腎共病的危險因子包括高血糖、高血壓、高血脂、抽菸、肥胖、缺乏運動、家族病史等。李洮俊醫師說,最好把血糖、血壓、血脂控制在正常範圍,並調整生活習慣,譬如戒菸、規律運動、健康飲食、正常作息、充足睡眠等,才能改善整體的狀態。
徐慧君衛教師說,「透過持續的衛教宣導,希望糖友與家屬都能認識糖尿病相關併發症,共同留意,並著手調整與改善。」
每天關心血糖,定期接受檢查
在血糖方面,一方面要按時服藥,做好飲食管理,並維持規律運動。另一方面便是定期接受檢查,包括抽血檢驗血糖、糖化血色素、血脂、腎臟功能等,尿液檢驗蛋白尿,眼底檢查評估視網膜的狀況。
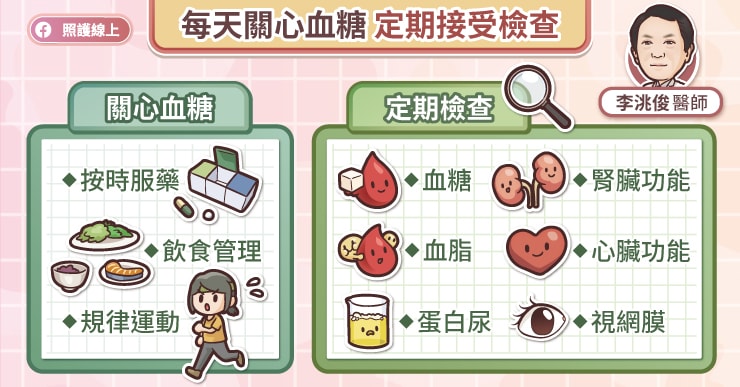
「醫師在照顧糖尿病患的時候,都會盡量達到全人照顧,不只看血糖、糖化血色素,還會注意血壓、血脂,並定期安排心臟功能、腎臟功能、眼睛的檢查。」李洮俊醫師說,「提早發現慢性併發症的徵兆,才能及早介入治療。」
「慢性共病的篩檢是每個糖友的重要功課!」徐慧君衛教師提醒,「即使血糖控制得不錯,也必須定期追蹤檢查。」
不只控糖,還要保護器官
隨著醫學進步,大家對於糖尿病的認識越來越深入,控糖的觀念也持續進化。除了達到血糖目標(飯前血糖:80~130 mg/dL、飯後兩小時血糖:小於 180 mg/dL、糖化血色素 HbA1c:小於 7%),還會希望能夠保護器官,減少併發症發生的機會。
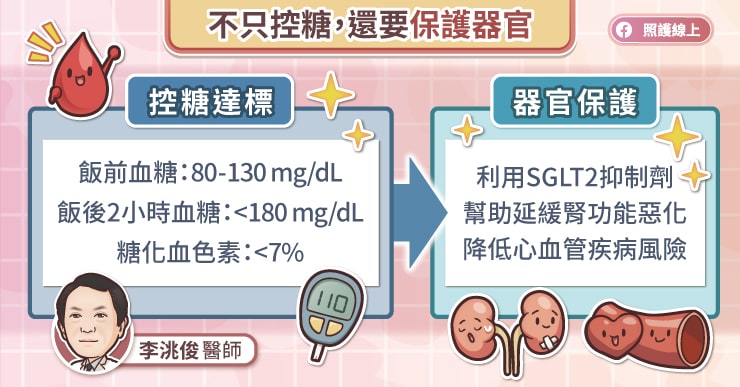
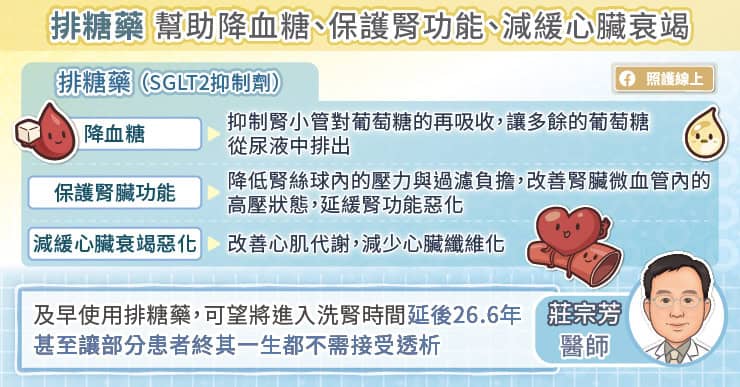
目前的糖尿病藥物,例如 SGLT2i 抑制劑等,有助降低心血管疾病風險(包括心肌梗塞、心血管疾病相關死亡、缺血性腦中風等),也可發揮保護腎臟的效果,延緩腎功能惡化,減少腎臟相關不良事件(包括血液透析/腹膜透析、腎臟相關死亡等)。
李洮俊醫師說,因為研究顯示 SGLT2i 抑制劑對於具有心腎共病的患者有顯著幫助,所以若是糖尿病病人有心腎共病的風險因子,或是已有心臟衰竭、腎功能損傷(包括蛋白尿、腎絲球過濾速率下降等),醫師大都會處方具有器官保護功能的藥物。
保腎護心卓越機構,糖友照護好夥伴
「心腎共病是非常重要的併發症,必需積極預防與治療!」李洮俊醫師強調,「透過定期追蹤、篩檢找到病人,並使用合適的藥物幫助病人。糖尿病的藥物持續在進步,糖友要跟醫療團隊密切配合,千萬別聽信偏方!」
台灣基層糖尿病協會致力於糖尿病照護,近年也持續積極推動「保腎護心卓越機構」認證。
李洮俊理事長說,「治療糖尿病不是只有看血糖,還需要針對各種併發症提供預防、篩檢。糖友們若對各種共病風險與慢性併發症有疑問,都可以就近到生活周遭的保腎護心卓越機構接受風險指數篩檢,讓專業醫療團隊成為您的慢性病照護好夥伴!」
- 本文轉載自 Care Online 照護線上《血糖超標,傷心、又傷腎!糖尿病治療不是只有看血糖,善用藥物保護器官,專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接