- 作者/ 照護線上編輯部
- 本文轉載自 Care Online 照護線上《不只貧血,各種血球都缺乏!嚴重再生不良性貧血治療解析,專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

台灣最常見的貧血是缺鐵性貧血,通常與女性月經流失有關,只要適度補充鐵質便能漸漸改善。至於再生不良性貧血就比較棘手,除了缺乏紅血球,連白血球、血小板都會缺乏。
台中榮民總醫院血液腫瘤科滕傑林醫師指出,再生不良性貧血(aplastic anemia)患者骨髓中的造血細胞遭到破壞,而無法製造各種血球。再生不良性貧血的發生原因仍不太清楚,可能與病毒感染、基因遺傳、免疫失調、接觸有毒化學物質或輻射線暴露有關。
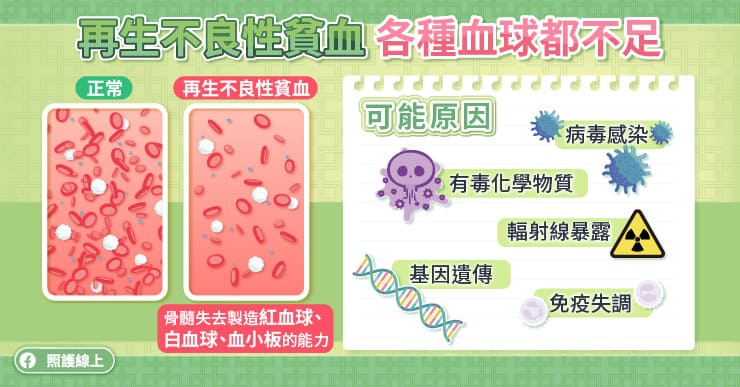
再生不良性貧血較常見於 10 歲到 25 歲的年輕人,或者是 60 歲以上的族群,男性與女性發生的機率差不多。
再生不良性貧血警訊注意!
再生不良性貧血導致紅血球、白血球、血小板的數量都明顯下降,所以會造成多種症狀。
紅血球負責輸送氧氣,缺乏紅血球讓人臉色蒼白、心跳加速、呼吸急促、體力變差、容易疲倦,長期嚴重貧血可能造成心臟衰竭。
白血球負責對抗入侵的病原,缺乏白血球就比較容易感染、發燒。除了來自外界的病原,也有自身的病原,因為人體的消化道、呼吸道、生殖道都存在許多細菌,當抵抗力低下時,便會伺機入侵。
血小板能幫助止血,缺乏血小板就容易流鼻血、牙齦流血、傷口流血不止、皮膚經常出現出血點或瘀青、月經過多,倘若出現內出血,可能危及性命。

出現明顯症狀的患者,大概都是屬於嚴重或非常嚴重的再生不良性貧血。因為各種血球都缺乏,如果後續沒有好好治療,再生不良性貧血的死亡率很高,滕傑林醫師說,「非常嚴重型再生不良性貧血患者,一年的死亡率可以高達 60% 至 70%!」懷疑再生不良性貧血時,要先排除其他的原因。如果排除可能的致病因素還無法找出貧血的原因,則要做骨髓檢查。
滕傑林醫師說,再生不良性貧血病患骨髓檢查會發現骨髓空空的,造血細胞被大量脂肪組織所取代,如果已經排除其他原因,且兩側骨髓檢查都是這樣的結果,就可以診斷為再生不良性貧血。
嚴重再生不良性貧血怎麼辦
滕傑林醫師解釋,若是屬於輕度再生不良性貧血,可以持續追蹤觀察;至於嚴重和非常嚴重的再生不良性貧血就必須積極介入治療。
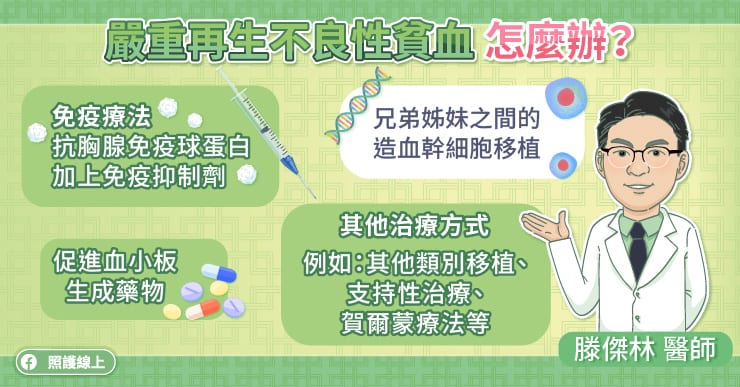
如果是 40 歲以下的患者,可以考慮做兄弟姊妹之間 HLA 完全吻合的造血幹細胞移植(骨髓移植)。滕傑林醫師說,如果是 40 歲以上,或是找不到合適的造血幹細胞捐贈者,可以使用免疫療法;而接受免疫療法,平均要 3、4 個月後才知道有沒有效,在這段時間患者還是有感染、出血的風險需特別小心。
目前的免疫療法是使用抗胸腺免疫球蛋白 ATG 加上免疫抑制劑,此外近期多了促進血小板生成藥物這個選項以提升整體治療反應率。
再生不良性貧血的問題在於造血的工廠出狀況,而沒有辦法製造各種血球,所以無法單靠輸血或補充營養來改善,真正的關鍵是讓血球趕快長回來,因此一定要積極接受治療。
貼心小提醒
再生不良性貧血是個相對少見但嚴重的疾病,血液中的紅血球、白血球、血小板都會明顯缺乏,而導致臉色蒼白、心跳加速、呼吸急促、容易疲倦、出血不止、容易感染等問題。
對於 40 歲以下的病人,可以考慮兄弟姊妹之間 HLA 完全吻合的骨髓移植;對於 40 歲以上,或是沒有配對成功的病人,可使用免疫療法,或促進血小板生成藥物。在白血球低下時,患者很容易遭到感染,所以要戴口罩、勤洗手、避免生食、避開人潮,降低遭到感染的風險。
若未接受適當治療,非常嚴重型再生不良性貧血患者,一年的死亡率高達 60% 至 70%,滕傑林醫師叮嚀,若有相關症狀,應該盡快至血液科就診,並積極接受治療,改善存活率!
- 本衛教資訊由台灣諾華贊助提供
- 本文轉載自 Care Online 照護線上《不只貧血,各種血球都缺乏!嚴重再生不良性貧血治療解析,專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接