纖維肌痛症(fibromyalgia)是一種神秘的疼痛症。為什麼神秘呢?因為醫學界對於這種疾病的成因至今仍沒有好的解釋。目前認為這個疾病與中樞神經系統失調有關,不過近期發表在 Journal of Clinical Investigation 的研究顯示,纖維肌痛症很可能是自體免疫疾病。
纖維肌痛症的成因
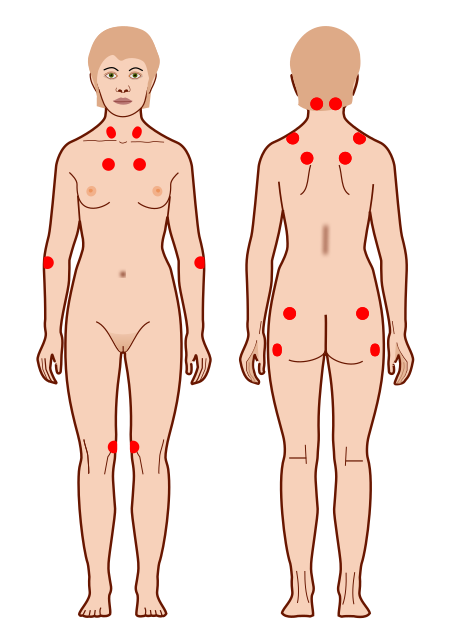
纖維肌痛症的是一種病患會感到慢性與廣泛性疼痛(全身性疼痛,無論關節或非關節部位都會痛),且時常伴隨著慢性疲勞、睡眠問題和認知障礙的疾病。根據統計,每 100 人就有 2 人罹患纖維肌痛症。該疾病好發於 30 到 50 歲之間的女性(約佔總患者的八成),但任何年齡層、任何性別都有可能發生。
關於纖維肌痛症的成因,至今仍不清楚。原因在於,許多檢測如血液與影像檢測,都無法找出病患的身體有任何異常之處。雖然引起纖維肌痛的機制尚不清楚,不過目前普遍認為該病是因中樞神經系統異常所引起。那麼哪些因素會使病患的中樞神經系統異常呢?目前認為可能的原因有幾點:
- 基因遺傳:雖然哪些基因確切與造成纖維肌痛症有關並不清楚,不過研究顯示,許多罹患纖維肌痛症的病患都有家族病史。
- 感染:研究發現有些感染可能會誘發纖維肌痛症。
- 生理與心理創傷:研究指出,許多患者在遇到意外、手術等造成不可逆的外傷,或者面對巨大的心理壓力如工作過勞、創傷後壓力症候群等,都可能誘發纖維肌痛症的出現。

簡而言之,患者的症狀常始於外傷、開刀、感染、或心理創傷等,而這些事件改變了腦部的結構或機能,讓腦部接受痛覺的部分,放大了疼痛的感覺。這就讓患者過去不覺得痛的情況,現在變得疼痛難耐。
美國知名女歌手-女神卡卡的骨盆曾在演唱會中受傷,之後她就出現纖維肌痛症,醫師推測或許生理的傷害加上過往的心靈創傷,誘發了纖維肌痛症的發生。
怎麼知道我是不是真的得病了?
目前尚無有效診斷纖維肌痛症的測試,但對纖維肌痛症仍有一定的診斷流程與標準。首先最重要的,是排除其他也會造成長期全身性疼痛疾病的可能,如風濕性關節炎、甲狀腺功能異常、服用某些藥物的副作用等。如果醫生確認這些不是造成病患疼痛的原因,接著會對病患進行疼痛測試。
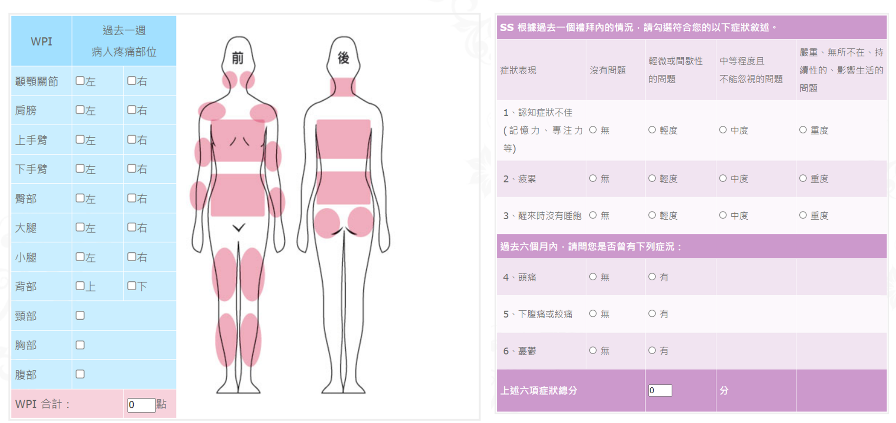
早期診斷纖維肌痛症,會針對患者身上的 18 個定點進行按壓測試,若有超過 11 個點會使病患感到疼痛,就會診斷為纖維肌痛症。不過根據美國風濕病學會於 2011 年所訂立的新診斷準則,並不會去計算有幾個痛點,而是針對廣泛性疼痛指標(Widespread pain index, WPI)和症狀嚴重程度量表(Symptom severity scale, SSS)兩部份做評估。當 WPI≧7、SS≧5 或 WPI 3-6、SS≧9,且疼痛的症狀已持續三個月以上,就會診斷為纖維肌痛症。
成因不明,但總能治好吧?能治好對嗎?
在治療方面,纖維肌痛症就像高血壓、糖尿病等慢性病一樣,是無法完全根治的。雖然無法根治,但可透過藥物和非藥物進行控制。藥物方面,會開立止痛藥,幫助病患減輕痛感。另外也會用抗憂鬱或抗癲癇藥物,來抑制腦部的痛覺敏感現象;非藥物治療上,規律的作息與運動習慣、均衡的飲食、改善工作環境與調適心理壓力等,也對減輕病情有幫助。但由於纖維肌痛症的成因不明,目前不管是藥物還是非藥物的方式,對於病患的效果可謂差強人意。
而近期發表在 Journal of Clinical Investigation 的研究,揭示了纖維肌痛症很可能是自體免疫疾病[註1]的一種。而這個發現,不僅打破過往我們對纖維肌痛症的認識,也為治療帶來新曙光。接下來,讓我們一起看看這個研究吧!
抗體可能才是纖維肌痛症的主因
先前的研究指出,罹患類風濕性關節炎和紅斑性狼瘡等自體免疫疾病的患者,也比較容易罹患纖維肌痛症,這就讓研究人員懷疑兩者的關係。而自體免疫疾病的許多症狀,是因為身體會產生攻擊其他部分的抗體所導致。因此研究人員推測,纖維肌痛症的病患也會產生這種攻擊身體的抗體。
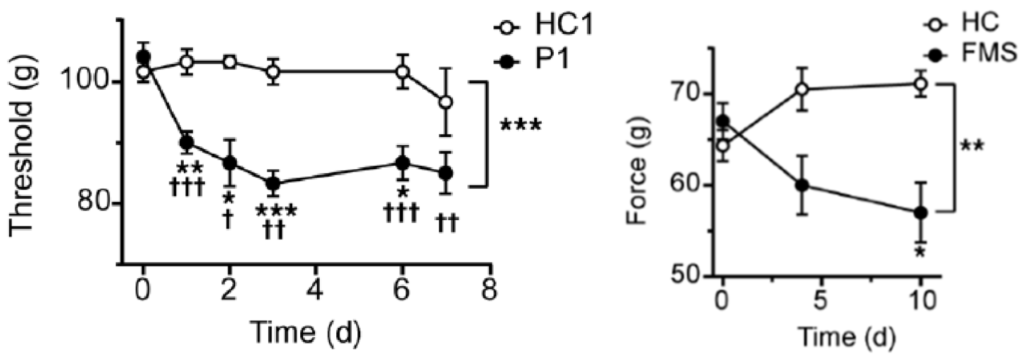
為了測試這個想法,研究人員給小鼠注射了,從纖維肌痛症患者血清中純化出的抗體(免疫球蛋白 G)。他們發現注射抗體後,這些小鼠很快便出現纖維肌痛症的典型症狀,如對壓力和寒冷的敏感性增加、肌肉無力等。做為比較,他們也給小鼠注射了正常人血清中的抗體,而這些小鼠並不會產生纖維肌痛症的相關症狀。這似乎證實了,患有纖維肌痛症的人血清中的抗體,是讓小鼠產生纖維肌痛症的原因。
為了更進一步驗證這個想法,研究人員又進行了兩個實驗。一個是觀察小鼠的纖維肌痛症會持續多久;另一個是去除纖維肌痛症病患血清中的抗體。
在第一個實驗中,他們發現在給小鼠注射抗體後,其纖維肌痛症大約在 2 ~ 3 周後會消除,而這個時間剛好與注射的抗體在小鼠體內分解的時間一致。而第二個實驗,研究人員會先將病患血清中的抗體去除,然後再注射到小鼠體內。而這樣做,小鼠也不會產生纖維肌痛症。這些都證實了,小鼠的纖維肌痛症是由抗體造成,顯示該病很有可能是自體免疫疾病。

抗體會引發什麼反應呢?
接著研究團隊測試,這些抗體究竟會和那些細胞反應,他們發現這些抗體會聚集在小鼠的背根神經節附近。不過,抗體主要不是與神經細胞結合,而是跟神經細胞旁的神經膠細胞結合。
接著他們想了解,這些抗體是否會引起發炎反應。因發炎反應會讓細胞產生細胞因子,而有些因子在和神經細胞結合,會讓神經細胞產生疼痛訊號。但結果顯示,將抗體注射到小鼠體內後,發炎相關的細胞因子並沒有產生,表示纖維肌痛症的症狀,並非是發炎引起的。
不過,抗體與神經膠細胞的結合,會如何影響背根神經節,而這又是如何產生纖維肌痛症的症狀,仍有待更多研究。
最後,研究團隊將這些抗體與人類的背根神經節反應,結果顯示兩者確實會結合。而正常人體內的抗體,幾乎不會和背根神經節結合。
綜合以上的結果,研究團隊認為纖維肌痛症並非是中樞神經異常的疾病,而是由抗體所引起的自體免疫疾病。
治療纖維肌痛症的未來走向
目前認為纖維肌痛症是由於大腦接受疼痛的部分異常所導致,但這個研究的結果顯示,纖維肌痛症很可能是因為身體產生的抗體和背根神經節結合,引發一連串作用,使神經敏感化。

雖然這個結果是針對小鼠的研究,其中的機制也需要更多臨床研究去驗證,但卻解釋了為何現有的纖維肌痛症治療方式很多時候都無效,因現有的治療手段大多集中在降低中樞神經系統對疼痛的敏感性上,而這並不是造成纖維肌痛症的根源。或許降低抗體與背根神經節的結合,才是阻止疾病發生的方法。
好消息是,降低體內抗體的治療方法已被用在其他自體免疫性疾病上。因此研究人員認為,未來這種療法很可能是治療纖維肌痛的新方向。不過正如前文所說,要先證實纖維肌痛症真的是自體免疫疾病,這種治療方式才能被正式考慮。
最後想提醒大家,纖維肌痛症是一個主觀性強且難定量的疾病,很容易被誤解為無病呻吟的「公主病」。而患者在長期慢性疼痛和認知障礙的折磨下,很難保有工作或社交生活的動力,若此時又受到外界的非議,所造成心理壓力會讓患者陷入症狀加劇的惡性循環。因此多了解該疾病,並給予病患充分的支持,也是治療中非常重要的一環。
註釋
- 自體免疫疾病:是指人體內的免疫系統攻擊正常細胞所產生的狀況。目前發現至少有 80 種疾病與自體免疫相關,常見症狀包括發燒、慢性疲勞等,而且通常是斷斷續續的發作。造成自體免疫疾病的原因仍不清楚,一些與基因遺傳相關,如全身性紅斑狼瘡。而在某些情況,可能是由感染或其他環境因素所誘發。
參考資料
- Goebel A, Krock E, Gentry C, Israel MR, Jurczak A, Urbina CM, Sandor K, Vastani N, Maurer M, Cuhadar U, Sensi S, Nomura Y, Menezes J, Baharpoor A, Brieskorn L, Sandström A, Tour J, Kadetoff D, Haglund L, Kosek E, Bevan S, Svensson CI, Andersson DA. Passive transfer of fibromyalgia symptoms from patients to mice. J Clin Invest. 2021 Jul 1;131(13):e144201.
- Fibromyalgia
- 纖維肌痛症衛教網