- 作者 / 照護線上編輯部
- 本文轉載自 Care Online 照護線上《痛風發作,腫到沒辦法穿鞋!治療高尿酸減少併發症,腎臟專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
對很多人來說,痛風發作是相當難忘的經驗,原本活動自如的關節,可能在一覺醒來之後就腫脹、發熱,伴隨而來的劇痛更是讓人舉步維艱、痛苦不堪。
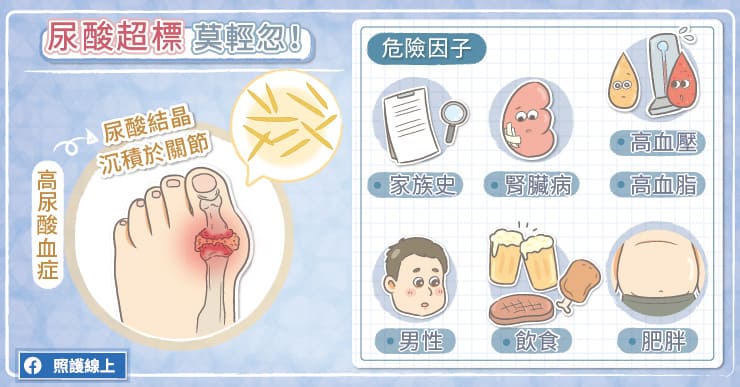
痛風的表現可能相當戲劇化,但這其實是種慢性病,需要長期的藥物控制。高雄長庚紀念醫院腎臟科吳建興主任指出,痛風的原因是「高尿酸血症(Hyperuricemia)」,血液中尿酸濃度過高,會逐漸在關節或周圍組織形成尿酸結晶,尿酸結晶可能導致發炎,使關節出現紅、腫、熱、痛。
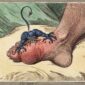
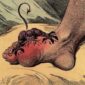
「痛風性關節炎常在晚上與清晨發作,而且在 24 小時內到達最痛的程度。容易發生在腳拇趾的關節,患者可能會痛到無法走路,甚至腫到沒有辦法穿鞋。」吳建興主任說,「痛風性關節炎可能持續幾天,也可能長達兩個禮拜。」
導致高尿酸血症的原因很多,較常見的原因是身體排除尿酸有問題, 例如:脫水、高血壓、腎臟病、肥胖, 鉛中毒等狀況。有些狀況則是身體製造過多的尿酸,例如:攝取較多高普林或果糖的食物,以及肥胖、高血脂、過量飲酒等。
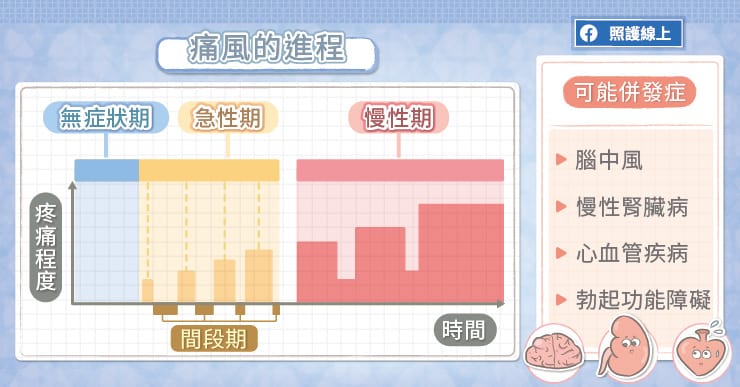
尿酸超標時,患者往往沒有明顯症狀,所以容易輕忽高尿酸血症的危害,吳建興主任解釋,痛風的病程可分為幾個階段,無症狀期、急性期、間段期、慢性期。
高尿酸血症通常會經過一段很長時間的無症狀期(asymptomatic hyperuricemia),必須抽血檢驗才會發現尿酸過高。直到有一天尿酸結晶造成關節發炎、腫脹、疼痛,進入急性期(acute gouty arthritis )。
經過治療後,關節疼痛會緩解,屬於間段期(intercritical gout)。倘若沒有好好控制讓尿酸達標,痛風將反覆發作,發作的頻率會增加,持續的時間也會拉長。
隨著尿酸結晶越積越多,痛風終將進入慢性期(chronic tophaceous gout),患者平時便會持續感到疼痛,發作的時候更是劇痛難耐。大量堆積的尿酸結晶,會形成痛風石,讓關節長期發炎、甚至變形。
痛風石常出現在關節附近,摸起來軟軟的,流出來的時候像粉筆渣。「痛風石非常麻煩,可能妨礙關節活動、影響工作。」吳建興主任回憶,「曾經有位患者的痛風石出現在手腕,漸漸壓迫到腕隧道裡的神經,而演變成腕隧道症候群,讓他的手又麻又痛,非常困擾。」
尿酸控制達標,預防器官受害!
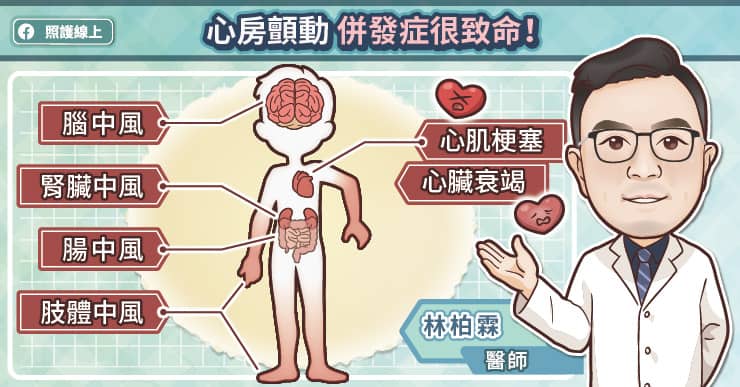
尿酸超標除了會引發痛風性關節炎外,還會對身體各個器官造成危害,吳建興主任分析,由於高尿酸血症會引起全身性發炎反應,在不知不覺中導致器官病變,進而出現多種併發症,例如高血壓、糖尿病、腎臟病、心血管疾病皆是常見的共病。
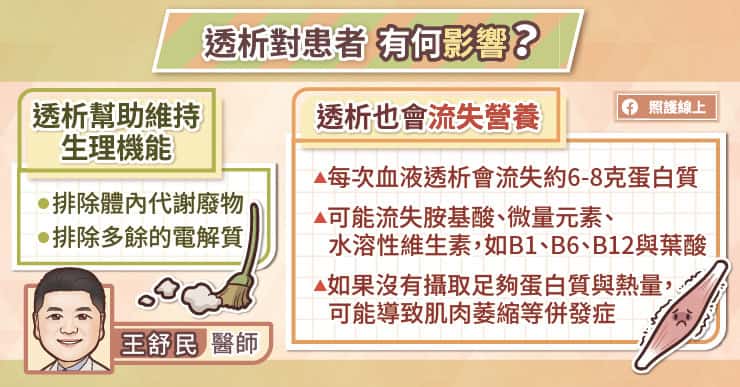
我們的身體主要是透過腎臟排除尿酸,當尿酸超標時,尿酸鹽結晶可能沉積在腎臟裡,導致腎臟病變;當痛風性關節炎發作時,患者往往會透過非類固醇消炎止痛藥(Non-Steroidal Anti-Inflammatory Drug,NSAID)來緩解症狀,但頻繁使用非類固醇消炎止痛藥亦可能影響腎臟功能。
吳建興主任說,「如果患者的腎臟功能很差,又因為痛風經常發作,而持續吃消炎止痛藥,可能就會讓腎臟功能惡化到需要洗腎的地步。」
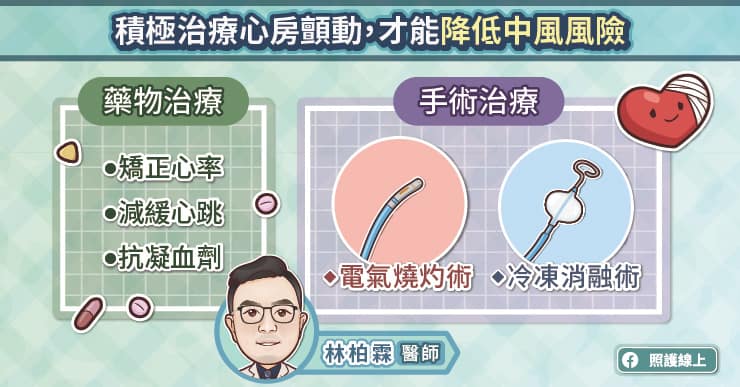
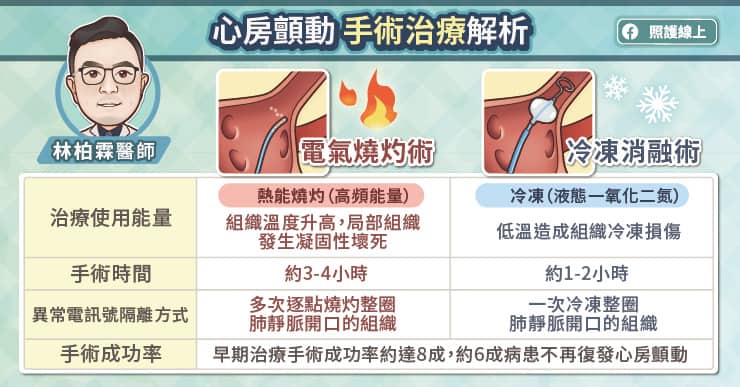
假使經過飲食控制,患者的尿酸依舊超標,痛風一年發作超過兩次,就必須要介入降尿酸藥物的治療。吳建興主任解釋,高尿酸血症的治療可以透過不同的機轉,包括促進尿酸排除或減少尿酸生成。
促進尿酸排除的藥物可以促使尿酸由腎臟排除,但在腎臟功能較差的患者,便無法發揮效果。
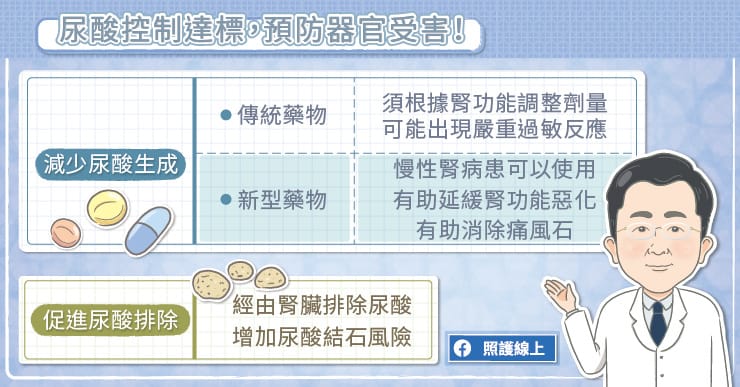
減少尿酸生成的藥物已使用多年,傳統藥物可以降尿酸,吳建興主任說,「不過某些特殊體質的患者在服藥後可能產生嚴重過敏反應,稱為史帝芬強生症候群(Steven-Johnson Syndrome,SJS),皮膚會潰爛,可能導致殘疾甚至死亡。開立藥物前,建議先進行 HLA-B 5801 基因檢測,減少藥物不良反應的機會。」
新一代降尿酸藥物較不會出現嚴重過敏反應,能有效降尿酸,即使是腎臟功能較差的患者也可以使用,而且有助消除痛風石。
「曾經有位患者的痛風石很大,大到沒辦法穿鞋,而且經常腫脹、感染。因為疏於照顧,來到門診的時候,腳都快爛掉了。」吳建興主任分享,「我們很用心幫他換藥、治療感染,並積極控制尿酸。因為患者腎臟功能較差,他使用新一代降尿酸藥物,經過一段時間後,尿酸順利降到 6 mg/dL 以下,痛風較少發作,痛風石也漸漸變小,關節活動度變好,且能夠穿較大的鞋,患者的生活品質改善許多。」
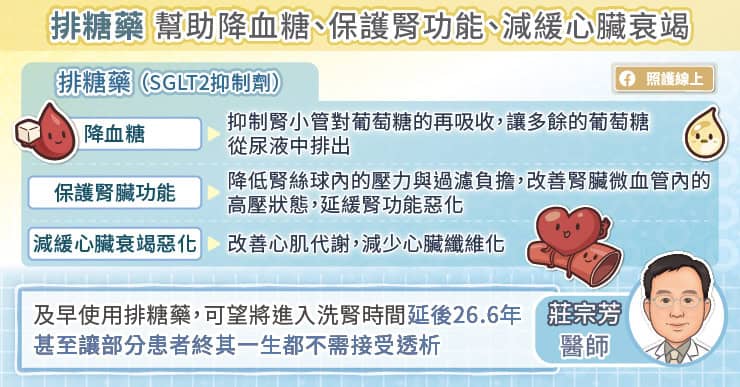
「及早治療痛風是很重要的觀念,如果抽血發現尿酸超標時,應該請醫師評估,看看有沒有出現其他共病,並考慮使用藥物控制尿酸。」吳建興主任說,「把尿酸控制好,不只能減少痛風性關節炎發作的機會,還能預防未來產生更嚴重的腎臟病變、心血管疾病、中風等問題。」
貼心小提醒
抽血檢驗發現尿酸過高時,要嘗試找出尿酸過高的原因,吳建興主任提醒,如果有痛風發作的經驗,千萬別以為只要吃止痛藥,不痛就好。因為尿酸超標對身體的危害,不單只有關節,還與腎臟病、心血管疾病、中風等多種共病有關。
高尿酸與高血壓、高血糖等慢性病相同,需要做好飲食控制,並規則服藥,好好與醫師配合,才能降低各種急性、慢性的健康危害!
- 本文轉載自 Care Online 照護線上《痛風發作,腫到沒辦法穿鞋!治療高尿酸減少併發症,腎臟專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online
- 加入照護線上 LINE 官方帳號,健康資訊不漏接