本文轉載自中央研究院研之有物,泛科學為宣傳推廣執行單位
- 採訪編輯/歐宇甜、美術編輯/林洵安
(最後更新:2020 / 03 / 25)
新型冠狀病毒 (COVID-19) 全球延燒,在疫情爆發當下,最急切的是找到檢驗試劑和有效藥物,但長期來說,疫苗才是完勝新興傳染病的解方。
尤其新冠肺炎 (COVID-19) 可能流感化,疫苗在未來防疫工作上愈形重要。中研院內數間實驗室正分頭並進,與詭詐多變的病毒搶時間。
但,到底還要多久才有疫苗可用呢?
生物醫學科學研究所胡哲銘長聘副研究員說明:中研院內已有候選疫苗,4 月將進入動物實驗,但疫苗研發不可躁進,以免引發嚴重後果。跟著研之有物一起來了解!
新冠肺炎可能流感化
新冠肺炎和 SARS 都是源自冠狀病毒,但不像 SARS 的高致死率、低傳染率。
新冠病毒的「生存策略」為低致死率、高傳染率,可能轉變成如流感般持續存在、周期循環的傳染病,未來防疫非疫苗不可。
新冠病毒為什麼這麼容易傳染?它的外觀與 SARS、MERS 等冠狀病毒類似,外套膜上具有「皇冠」狀突起的棘蛋白 (spike protein),也是攻入宿主細胞的主要武器。
但新冠病毒更狡猾,它的棘蛋白與人體細胞的親和力,比 SARS 病毒高出 10 ~ 30 倍,換句話說,不需要大量病毒即足以入侵人體,雪上加霜的是,當人體遭到感染,可能長時間沒症狀,但帶有傳染力,大大增加防疫的難度。
因此,新冠病毒雖然致死率不高,但因著超強傳染力,令人擔心它會如 1918 年西班牙流感般在全球造成大流行,幾億人被感染、幾千萬人死亡,全面癱瘓各國醫療體系。
果真如此,未來唯有研發出有效疫苗,而且多數人都能施打得到保護,才算徹底控制疫情。
中研院疫苗團隊,分頭合擊!
中研院數間實驗室正以自身經驗和專長出發,分頭研發不同種類的疫苗,以期及時找到最好的解方。
研究者常以病毒最外層的物質當作抗原,以刺激人體免疫系統,產生相對應的抗體,讓免疫系統「記住」病毒,未來即可辨識、中和與消滅病毒,例如:冠狀病毒表面能侵入細胞的棘蛋白,即是製作疫苗的重點之一。
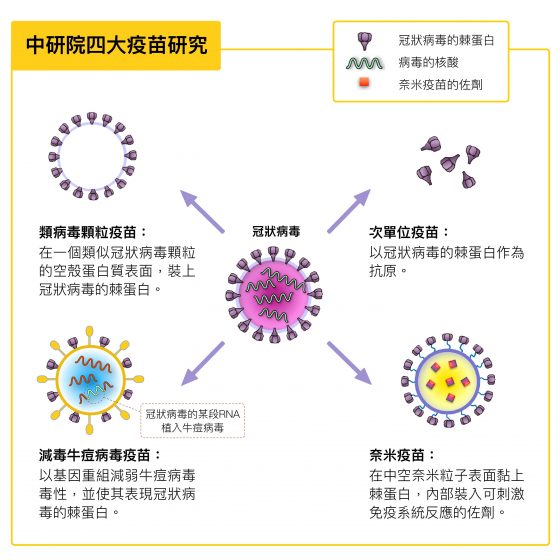
中研院分子生物研究所的趙裕展研究員致力於「次單元疫苗」,即使用冠狀病毒外圍棘蛋白作為抗原,因為只利用了新冠病毒的部分結構、不需用到整顆病毒,比起活毒或減毒疫苗來說,相對安全的多。
農業生物科技研究中心蕭培文研究員則著手「類病毒顆粒疫苗 (virus-like particle,VLP)」,先將病毒部分基因轉殖到特定細胞中,讓細胞生產類似病毒顆粒的一種「空殼」蛋白質—-如基質蛋白(matrix protein,為病毒外套膜內的一層構造),裝上病毒表面的棘蛋白抗原,製造一顆顆宛如病毒「立體雕像」的空殼粒子,但內部不具遺傳物質的「假病毒」。
分子生物研究所的張雯研究員則另闢蹊徑,研發「減毒牛痘病毒疫苗」,概念是:以基因重組技術製造突變的牛痘病毒,減弱其毒性、傳染力,再讓牛痘病毒去表現棘蛋白,偽裝成新冠病毒。
中研院生醫所的胡哲銘長聘副研究員則研發可模仿冠狀病毒的「奈米疫苗」,以生物性原料製作中空奈米粒子,外面黏上新冠病毒的棘蛋白(次單元抗原),內部裝入可刺激免疫系統反應的佐劑,調整免疫系統對於次單位抗原的反應,減少過敏。
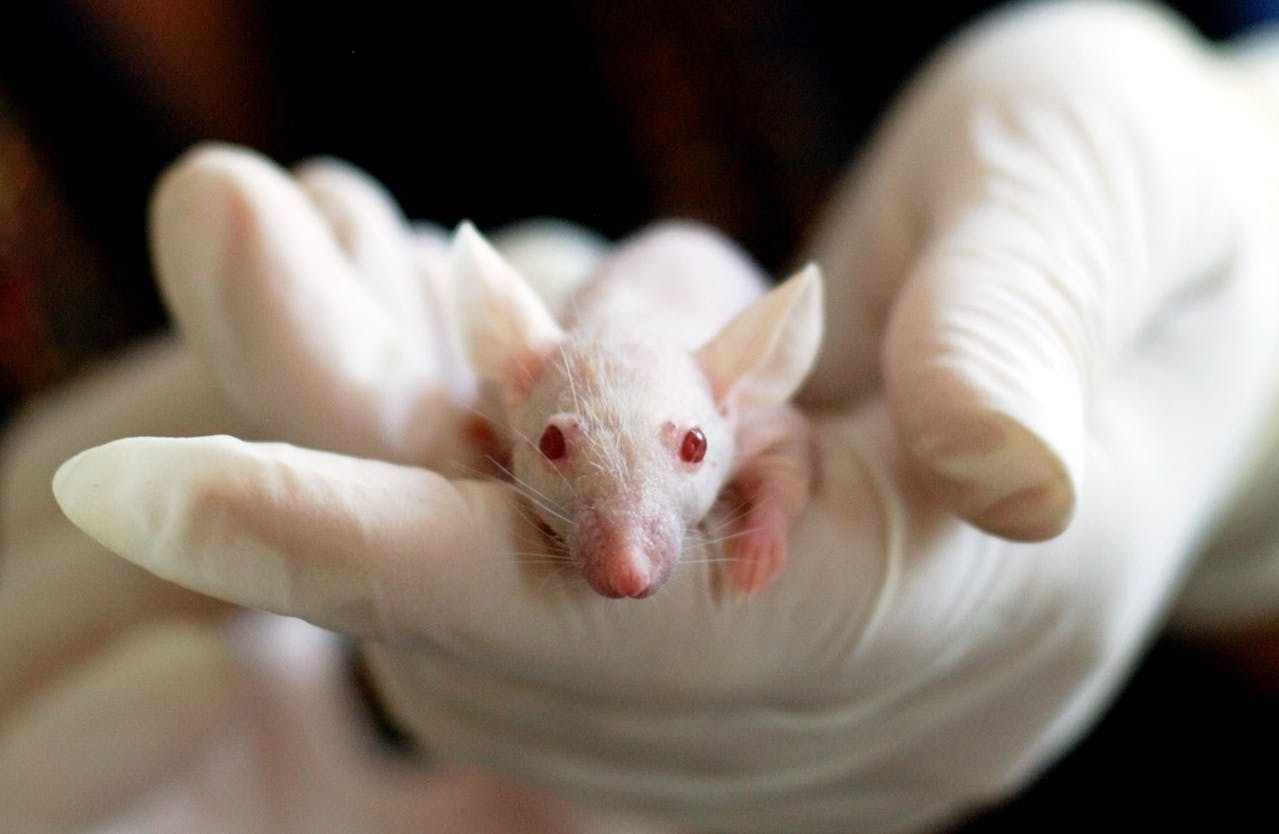
目前已經找到候選疫苗,打在老鼠身上可產生抗體,即將進入下一步動物實驗階段。
(關於冠狀病毒奈米疫苗請見:新冠肺炎疫苗研發大直擊!假扮冠狀病毒的奈米疫苗-專訪胡哲銘)
圖說設計/黃曉君、林洵安
製備出候選疫苗,接下來的關鍵是細胞及動物試驗的建立。
新冠病毒可以感染人體,卻不容易感染一般實驗動物,所以必須備製可模擬新冠病毒感染的動物模式。
目前,生醫所陶秘華研究員正緊鑼密鼓修改實驗小鼠的基因,生產可被新冠病毒感染的基改老鼠,提供其他研究員測試候選疫苗的安全性和保護力。
生醫所林宜玲研究員也積極建立病毒培養及測試平台,以提供病毒來源……疫苗研發的每個環節,需要不同的專業實驗室互相支援、合作,團體作戰!
疫苗研發為什麼快不了?
那麼,到底還要多久才有疫苗可用?胡哲銘表示:
預防性的疫苗是打在健康的人體,必須嚴格要求安全性和保護力,每個步驟都不可倉促行事,正常情況下從數年到數十年都有可能!
目前宣布已找到疫苗的新聞,皆只是找到疫苗「候選人」,還不是真正的「當選人」,仍需要漫長的測試。
儘管因為疫情嚴峻,3 月 17 日美國食品藥品監督管理局 (Food and Drug Administration,簡稱為 FDA) 特許一種 mRNA 疫苗「候選人」跳過動物實驗,進入人體臨床測試,但是否能產生有效抗體、安不安全,也還需要數月觀察。
不過,以疫苗研發的經驗來說,此等速度已是前所未見。
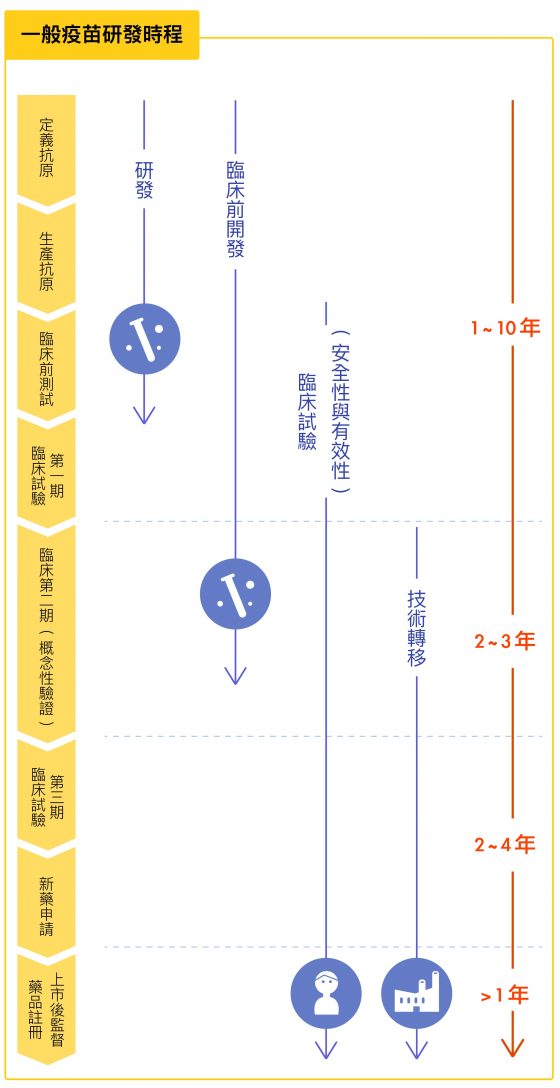
以一般候選疫苗來說,必須先在小型動物(像老鼠)身上測試證明安全、達到一定保護性,然後進入大型動物 (像猴子)實驗,確定安全、有效,才能進入三階段人體臨床實驗。
除非候選疫苗的劑型和過去疫苗很像、只稍微改變,才有可能跳過動物實驗,直接進入人體臨床測試。人體臨床測試又分為三期:
- 臨床一期:有些人打疫苗後可能出現發燒或更嚴重的副作用,需要確認施打的安全劑量和劑型,在人體上不會產生副作用或在可接受範圍內。
- 臨床二期:進行小規模測試,也是最困難階段,要找到兩組,每組 50~100 人,一組施打,一組不施打,持續追蹤一到兩年時間,確認疫苗具保護力。
- 臨床三期:進行大規模測試,多達 250~1000 病人。當一、二、三期測試都完成,才會進入生產階段。研發時間短的可能半年、一年,長的需要幾十年,甚至未必會成功,如愛滋病疫苗已經研究 20 年以上,革命仍未成功。
圖說重製/林洵安
嚴謹的流程對於疫苗的安全性非常重要,否則輕者無效,導致對於疫情的誤判;重者反而幫助病毒感染人體,甚至引發致命的過敏反應。
因此,雖然美國 mRNA 疫苗直接跳過動物實驗,進入臨床第一期的人體安全性測驗,以加速疫苗的開發。但在進入第二期的臨床試驗前,仍需要動物實驗的比對。
近期國際抗疫單位 CEPI (Coalition for Epidemic Preparedness Innovation) 便針對當前新冠病毒的疫苗審核提出規範。
需要注意什麼?過去針對 SARS 與 MERS 的疫苗研發,在動物模式的測試中發現:如果使用的抗原不夠精準,產生的抗體可能無法中和病毒,甚至讓病毒更快速的感染細胞。
其次,疫苗需要活化 T 細胞,但 T 細胞分為 TH1 型與 TH2 型細胞,如果疫苗傾向引發 TH2 型細胞產生抗體,當小鼠遇上病毒,反而會造成免疫系統的副作用。
因此,新冠疫苗的臨床第一期必須特別針對以上免疫反應進行觀察,臨床第二期實驗前也需要搭配動物模式的印證,才能確保疫苗的安全性。
新冠疫苗可望明年推出,但不可倉促行事!
另一個疫苗研發的難題是疫情瞬息萬變,疫苗研發耗時往往趕不上疫情。如 2003 年爆發 SARS 疫情,研究者花費許多時間研發疫苗,終於進入臨床二期,疫情在 2006 年結束,找不到病患測試,疫苗研發也無疾而終。
因此真正有資金、技術的國際大廠對疫苗研發往往卻步,畢竟前期要投資大筆資金,最後可能血本無歸。然而,胡哲銘強調:
最好的防疫策略仍是持續研發疫苗的工作,過去 SARS 和 MERS 疫苗研發工作雖暫時中斷,但寶貴經驗有助於縮短新冠病毒疫苗的研發時間。
那麼,新冠病毒是否可能如 SARS 或 MERS 一樣自然消失呢?胡哲銘認為,以這隻病毒如此高的傳染率來看,自然消失的可能性較低,流感化可能性大,可能演變為在六、七月天氣熱時活性、傳染力下降,等到冬天又流行起來。
再加上冠狀病毒與流感都是 RNA 病毒,變異速度比一般 DNA 病毒快,甚至可能每年流行某種亞型。果真如此,科學家研發疫苗就要更全面、精細、完善的思維,不但可能如流感年年選株,甚至找出病毒不易變異的部位,發展廣效性疫苗,如中研院翁啟惠與馬徹團隊去年曾經發表可抗異株流感病毒的單醣流感疫苗。
「全世界相關領域的研究者都在研發新冠病毒疫苗,集合這麼多人的智慧,相信一定會找到有效疫苗,甚至加快流程,明年 (2021年) 就有機會出現可用疫苗。」但胡哲銘語重心長地說:
現在大眾急於看到結果,讓研究者背負很大壓力。
如果疫苗沒有經嚴謹測試即搶先推出,安全性和有效性都可能出狀況。疫苗的開發需要積極,但不能著急!
在疫情日益嚴峻的今天,多一分冷靜、少一分口水,相信日以繼夜的科學家們,很快就會為全人類帶來黎明前的曙光。
延伸閱讀:
- 本文轉載自中央研究院研之有物,原文為《【中研抗疫1】四大疫苗平台分頭合擊,已製備候選疫苗,即將進入動物實驗》,泛科學為宣傳推廣執行單位