- 文/咖哩雞(領研網)

胸部越大越危險?
2014 年,多倫多大學的 MH 布郎( MH Brown )教授和他的同事們在《整形外科與美容外科雜誌》( Journal of Plastic, Reconstructive & Aesthetic Surgery )上發表了一篇統合論述性文章,從 1950-2013 年的數百篇相關論文中選取了 50 篇較為嚴謹的研究,對其結果進行綜合分析得出結論:
已有證據顯示,胸部大小與乳腺癌發生率和死亡率正相關,胸越大越危險。
研究中有很多不嚴謹的地方,因此要得出確切結論,還需要更嚴謹的研究。舉例來講,對於胸部尺寸的測量方法不夠嚴謹,不少研究都只依賴於受試志願者的自我描述。
在布郎教授精選的 15 項研究中, 8 篇的最終結論是胸部大小與乳腺癌發生率正相關, 7 篇的最終結論是二者沒有關係。
值得說明的是,在 7 篇最終結論為二者無關的論文中, 1996 年發表於《歐洲癌症預防雜誌》( European Journal of Cancer Prevention )的一項在瑞典進行的研究結論:初步統計結果中,胸部大小與乳腺癌發生率負相關(即胸小的女性更易患癌),但進一步分析發現,這是由於受試者中,胸部較小者有更大可能性擁有高危險型的緻密型乳腺結構,排除這一因素後的最終結論為:胸部大小與乳腺癌發生率之間沒有明顯關係。這篇文章還指出:胸部較小者更容易擁有高危險型乳腺結構的現像只存在於高加索民族中,亞洲人種中不存在這種情況。
布郎教授的這篇論文中,著重提到了 2012 年和 2013 年的兩項研究。
2013年的這篇文章由美國勞倫斯伯克利國家實驗室( Lawrence Berkeley National Laboratory )的保羅·威廉姆斯( Paul T. Williams )教授發表於 PLoS ONE 雜誌 。這項分析的數據來源為「國家步行者與路跑者之健康研究」( National Walkers’ and Runners’ Health Study ),這一項目開始於 20 世紀 90 年代並持續至今,它將參與者按其日常運動情況劃分為「走路的人」或「路跑的人」,並對其身體狀況進行長期追踪。和既往研究相比,這項分析在統計人數規模、樣品隨機性和研究持續性等方面都有很大的優勢。
威廉姆斯教授統計了項目中的 79124 名女性( 32872 名步行者和 46252 名路跑者),在過去 11 年中,這接近 8 萬名女性志願者中,有 111 名女性死於乳腺癌( 57 名步行者和 54 名路跑者)。進一步的分析發現,在所有因素中,胸部尺寸與死於乳腺癌可能性的相關性最為顯著:和 A 罩杯女性相比, C 罩杯女性死於乳腺癌的概率提高了 3 倍(為 A 罩杯女性的 4 倍), D 罩杯及以上則提高了 3.7 倍;胸部尺寸每提高一個罩杯,這一概率便提高約 70 %。
被布郎教授著重提到的另一篇發表於 2012 年的文章則與前述統計性研究不同,是一篇基因組學研究,發表於《 BMC 醫學遺傳學》( BMC Medical Genetics )。這項研究對 16175 名歐洲女性進行了基因組學分析,找到了與胸部大小相關的 7 個基因,並發現在這 7 個基因位點中,有 3 個直接與乳腺癌相關, 2 個與乳腺癌相關位點連鎖,1個靠近與乳腺癌相關位點連鎖的區域。
這一結果將胸部正常發育與乳腺癌的發生在基因層面上聯繫在了一起,為二者的相關性提供了不小的暗示。
基因層面外,在分子細胞層面的關連:脂肪組織
除了基因層面外,在分子/細胞層面,胸部大小和乳腺癌的源由與發展之間又是否存在關係呢?
女性胸部的大小主要取決於乳腺組織外圍脂肪組織的差異:大胸女性和小胸女性的乳腺體積差異不大,而外圍脂肪組織的體積大小,才是胸部尺寸的決定因素。
在臨床上,醫生們很早就發現,如果在進行手術時,乳腺癌組織已經入侵了脂肪組織,那麼無論是否已經發生淋巴結轉移,患者術後癌轉移和復發的可能性都高於沒有脂肪浸潤的情況。
脂肪細胞加快了癌速列車
2017 年 3 月,台灣中國醫藥大學校長李文華教授研究組在《自然-通訊》( Nature Communications )上發表文章。根據他們的研究結果,脂肪細胞可以促進乳腺癌細胞的增殖。
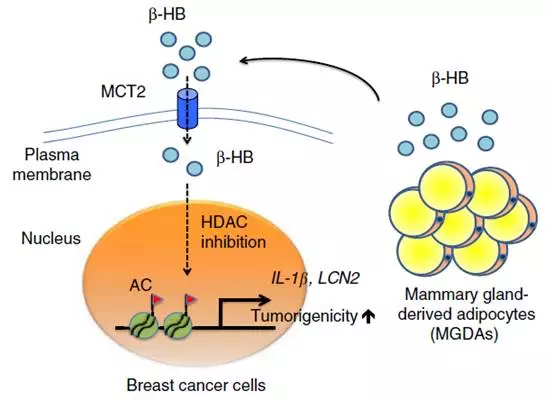
在實驗中,研究者從乳腺癌手術中取得患者胸部的脂肪細胞,將這些脂肪細胞與乳腺癌細胞系共同培養。在這個共同培養體系中,乳腺癌細胞與脂肪細胞之間沒有直接接觸,但它們共享細胞外液體環境。研究發現:乳房中的脂肪細胞可以分泌小分子 β -羥基丁酸( β-HB ),而 β -羥基丁酸可以被乳腺癌細胞中高表達的膜蛋白單羧酸轉運蛋白2( MCT2 )轉運進入乳腺癌細胞,從而通過組蛋白 H3K9 的表觀調節來增強促癌基因的表達,促進癌細胞的增殖。而且,共培養體系中脂肪細胞的數量越多,對乳腺癌細胞增值的促進作用也就越強。
和胸部大小相比,乳腺癌與遺傳因素和個體內分泌更相關
當然,從這項研究不能直接得出「胸大容易得乳腺癌」的結論。因為首先,研究只是說明脂肪細胞分泌的 β -羥基丁酸可以促進已經有乳腺癌細胞的增殖,所以脂肪細胞可能促進的只是乳腺癌的後期發展和惡化,而並不能促成癌細胞的出現和乳腺癌的發生。其次,無論胸部大小,女性胸部都存在相當規模的脂肪組織,大胸女性和小胸女性胸部脂肪量的差異是否剛好落在可以影響癌細胞增殖的範圍之內,還需要更確切的驗證。李文華教授這項研究的目的,是希望探討乳腺癌的發展機制,為乳腺癌的治療提供新的可能。
無論胸大胸小,乳腺癌都是女性發病率最高的癌症類型,是女性健康的大敵。與胸部大小相比,遺傳因素和個體內分泌情況對乳腺癌的發生有著更強烈的影響。科學偵查、定期體檢,及早發現早期乳腺問題,才是健康的小撇步。
參考文獻:
- 《Breast size and breast cancer: A systematic review》, L.A. Jansen,R.M. Backstein, M.H. Brown, Journal of Plastic, Reconstructive & AestheticSurgery (2014) 67, 1615e1623
- 《Breast size and mammographic pattern in relation to breastcancer risk.》 Thurfjell E, Hsieh CC, Lipworth L, Ekbom A, Adami HO, TrichopoulosD., Eur J Cancer Prev. 1996 Feb;5(1):37-41.
- 《Breast Cancer Mortality vs. Exercise and Breast Size in Runnersand Walkers》, Paul T. Williams, PLoS One. 2013 Dec 9;8(12):e80616
- 《Genetic variants associated with breast size also influencebreast cancer risk》, Nicholas Eriksson, Geoffrey M Benton, Chuong B Do, Amy KKiefer, Joanna L Mountain, David A Hinds, Uta Francke and Joyce Y Tung, BMC Medical Genetics 2012, 13:53
- 《Prognostic Impact of Marginal Adipose Tissue Invasion in DuctalCarcinoma of the Breast》, Junzo Yamaguch, Hiroshi Ohtani, Kazukuni Nakamura, IsaoShimokawa, and Takashi Kanematsu, Am J Clin Pathol 2008;130:382-388
- 《 Adipocytes promote malignant growth of breast tumours withmonocarboxylate transporter 2 expression via b-hydroxybutyrate》, Chun-Kai Huang,Po-Hao Chang, Wen-Hung Kuo, Chi-Long Chen, Yung-Ming Jeng, King-Jen Chang, Jin-YuhShew, Chun-Mei Hu & Wen-Hwa Lee, NATURE COMMUNICATIONS 8:14706
本文轉載自领研网,原文〈胸部大小与乳腺癌:大胸女性更危险?〉