還記得小學的時候,那個讓人手心發汗、超想要賴在家裡不想上學的早晨嗎?
那個和其他同學一起排隊讓醫生打上一針、明明眼角泛淚卻還得故作堅強的時刻,看似混亂,其實是醫學與公衛歷史上重要的一環。
疫苗是如何誕生的?
根據中國歷史紀錄,宋朝的御醫就已經知道使用乾燥的人痘痂皮,吹進鼻腔即可產生抵禦天花的能力——這是歷史上目前所知,人類運用免疫力抵抗疾病最早的紀錄。
但其實,當時對於免疫的原理,並非相當了解。
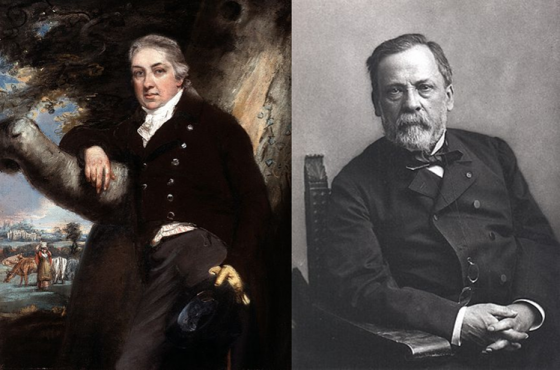
使用人痘痂皮預防天花,由於其中的天花病毒毒性並未減弱,這個方法的風險極高,接種後死亡率將近 1%。這個接種人痘的方法,雖然由中國傳播到世界各地,卻一直到 1796 年,才出現安全性較高的天花防治方法。來自英國牧師家庭的愛德華·金納(Edward Jenner)醫師,觀察到養牛的農婦們,真如民間傳說較不容易感染天花,進而逐步研究與推廣牛痘疫苗。由此才確立了較為安全的人類疫苗開發之路,啟發了無數的後進者對於人類免疫的研究。
後續巴斯德(Louis Pasteur)對減毒炭疽疫苗的研究;科赫(Robert Koch)等人,更進一步確立了微生物與疾病的關聯性,陸續針對各種疾病尋求治療和免疫的技術。直到現在,人們已經掌握數以萬種疾病的疫苗製劑。
有了疫苗,這些傳染性疾病都沒在怕啦
過去以疫苗的成份來分類,大致上可將所有的疫苗分為兩大類:
- 活性的減毒疫苗
- 非活性疫苗(死疫苗)
活性的減毒疫苗是將導致疾病的病原體,在特殊的培養環境中,經過多次的培養,在保留生長能力的前提下,逐步降低毒性所得到的疫苗。與完全使感染源失去活性的非活性疫苗相比,減毒疫苗的效果雖然較強、能夠延長免疫系統辨識的時間,但也比較不那麼安全、穩定性也較低。對於免疫力較差的人,甚至可能會因為接種這類的疫苗得到該疾病。
誘發免疫力最重要的因素就是疫苗中的抗原。一支疫苗是否能有效誘發免疫能力的因素相當複雜,必須考量到抗原所激發的免疫反應是屬於哪種類型、抗原的劑量、激發的強度與持續時間長短等因素;其中該種疾病抗原是否夠穩定,則與疫苗是否能維持長期效用最為相關。
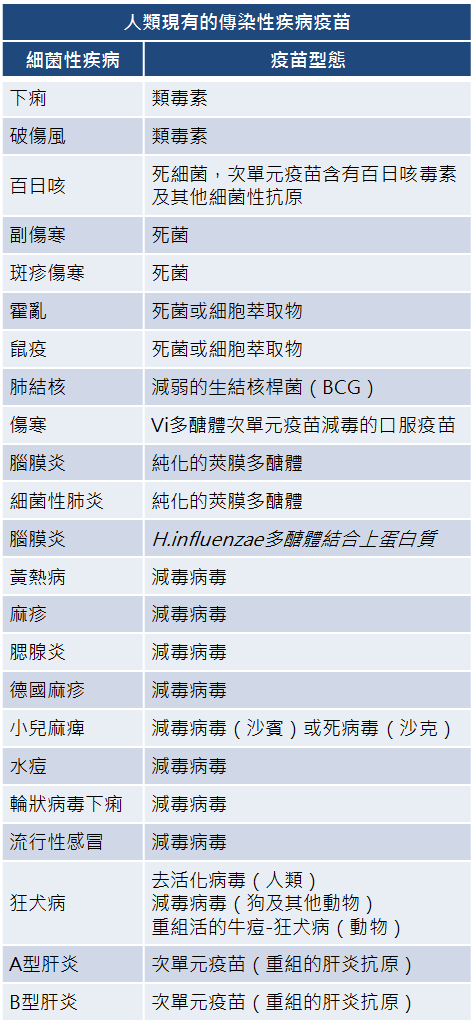
為什麼有些疫苗並非一勞永逸?
舉例來說,流感的病原是病毒,而病毒的表面具有許多能誘發免疫反應、讓免疫系統啟動防禦機制的抗原。但流感的抗原變化很不穩定,每一年流行的病毒都具有不太一樣的抗原,因此讓疫苗開發變得相當困難。這也是為什麼科學家一直無發開發出單一有效的流感疫苗。
- 延伸閱讀:為什麼流感疫苗無法一針下去一勞永逸?
目前科學家是基於流行病學,事先預測明年可能流行的病毒株開發流感疫苗,希望能有效降低感染機率。
除了流感疫苗需每年注射外,有許多疫苗也不具終身的保護效力,如果需要持續維持免疫力,得需要多次接種。各種疫苗的效期並不相同,如下圖:

那些年,臺灣進行的預防接種
臺灣一直到 20 世紀中葉,開始大規模採用預防接種。
1944 年臺灣開始引進牛痘的使用、1948 年開始使用白喉類毒素、1951 年開始推行卡介苗預防接種。由於疫苗政策搭配衛生所與各級學校,接種的比率相當高。使得白喉自 1989 年之後,就幾乎從臺灣絕跡;破傷風每年的回報案例也降至十位數,疫情獲得極為有效的控制。
1947 年,由於臺灣結核病感染者的死亡率相當高,每十萬人中就有將近 295 人死於結核病。自 1951 年開始推行卡介苗預防接種、1965 年全面推動新生嬰幼兒接種卡介苗(BCG),在每個孩子的手臂上,留下一個小小的疤痕,至 2000 年結核病之死亡率已降至每十萬人口 6.91 人,而 20 歲以上人口罹患結核病的比率亦從 1957 年的 5.15%,降至 1993 年的 0.65%。
1958 年,為了抑制小兒麻痺疫情,臺灣引進注射式沙克疫苗 (IPV),1963 年引進口服沙賓疫苗(OPV),小兒麻痺症病例由 1958 年之流行高峰760例,急速下降。不過由於當時的宣傳管道有限,許多民眾對於公共衛生福利制度並不了解,知識取得不易,很多小孩並未按時完成接種,甚至根本從未接種疫苗。1982 年又發生一次大規模的小兒麻痺疫情 (1,042 例報告病例,98例死亡),付出嚴重代價。小兒麻痺與拐杖,也因此成為許多臺灣人的共同記憶。
隔年 1983 年,衛生署為了增加疫苗紀錄的確實度,全面推行新生幼兒使用預防接種紀錄卡的政策,列出每一項疫苗的接種時間,提醒新生兒父母親,按時讓家中的小孩確實接種疫苗。也因此從 1984 年起,臺灣就不再出現受到野生株小兒麻痺病毒感染的患者,並在 2000 年根除小兒麻痺。
1967 年開始,臺灣血清疫苗研究製造所自行生產日本腦炎減毒疫苗,1968 年開始全面接種日本腦炎疫苗(需接種四劑),一直到2017 年 5 月 22 日起,改採用細胞培養之日本腦炎活性減毒疫苗,只需接種兩劑。近十年來,臺灣每年確定病數已控制在 10~40 例之間。
1968 年,臺灣開始自費接種麻疹疫苗。1978 年,為了能夠讓麻疹疫情有效獲得控制,針對出生滿 9 個月、15 個月幼兒,臺灣全面推行各接種一劑麻疹疫苗。1992 年,臺灣開始推動「根除三麻一風計畫」,所有滿 15 個月的幼兒,才改成接種一劑麻疹腮腺炎德國麻疹混合疫苗(MMR)。在那之後數年,臺灣就很少出現麻疹、腮腺炎、德國麻疹之流行,回報的病例數也大幅下降,僅有極少數零星病例發生。一直到 2018 年,由於臺灣與其他國家的交流越來越頻繁,出現境外移入的案例,才又讓大家開始注意到麻疹疫苗。

1968 年以前出生的臺灣人幾乎全數得過麻疹,所以都具有免疫力;1968~1981 年這段期間出生的民眾,因為還沒全面實施疫苗接種,並非人人都得過麻疹並產生抗體,所以如果有必要出入麻疹高風險區域的民眾,現在可以考慮施打疫苗。
之後,在 1984 年,臺灣開始推行全球首創的 B型肝炎疫苗接種計畫,成功地將六歲幼兒的B型肝炎帶原率由原來的 10.5% 降低至1.7%;1998 年針對 65 歲以上的高危險群,免費接種流感疫苗。
如今,臺灣的公衛系統已成功利用疫苗政策,控制許多曾造成大規模流行的傳染性疾病,大幅降低處理疫情的所可能耗費的社會資源。

參考文獻
- 我國預防接種政策推行歷程,衛生福利部疾病管制署
- Efficacy and effectiveness,Immunisation Advisory Centre
___________
你是國中生或家有國中生或正在教國中生?
科學生跟著課程進度每週更新科學文章並搭配測驗。來科學生陪你一起唸科學!