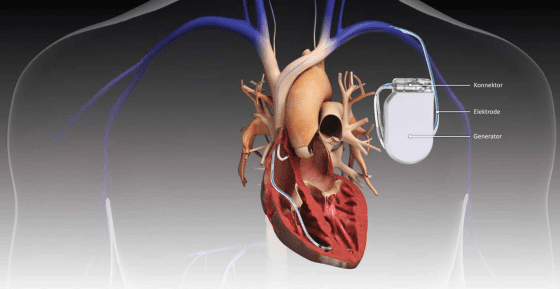
植入式心律去顫器(Implantable cardioverter defibrillator, ICD)於 1980 年代首次成為一種平民醫療。在美國,有超過五十萬人使用植入式心律去顫器,每年的使用人數更會新增大約十五萬人。時至今日,許多使用植入式心律去顫器的患者都是出生自戰後嬰兒潮的人,甚至是這些人的父母。這些正邁向人生晚年的患者,有部分早已經和當初為他們植入心律去顫器的醫師失去聯絡,而且身邊也找不到一個願意和他們一起討論是否要將植入式心律去顫器關閉的對象。
基本上在患者、醫師和護士的心中,他們對關閉植入式心律去顫器的看法大多已有既定的刻板印象,甚至連提供安寧照護的相關單位也不太喜歡談論這方面的話題。哈佛醫學院的調查指出,即便大多數的安寧機構皆備有強力磁鐵,能在植入式心律去顫器連續電擊時,中止植入式心律去顫器運作,減少患者臨終前的苦痛,不過實際上卻只有 10% 的安寧機構有明文規範這方面的執行標準,讓面臨這種情況的家屬和醫護人員不致陷於兩難。
2011年《美國護理》期刊(American Journal of Nursing)刊登了一篇由詹姆士.魯索(James E. Russo)所寫的文章,該篇文章是現在討論臨終患者使用植入式心律去顫器的現實面時,最常被引用的參考文獻之一。為了詳細探討這個主題,魯索在 1999年 1 月 1 日到 2010 年 10 月 31 日這段期間進行了一系列的相關調查,調查的對象涵蓋患者、醫師、製造商和執行安寧照護的工作人員。
他的研究結果讓我們清楚知道,這麼多使用植入式心律去顫器的個案,在臨死之際卻沒有中止植入式心律去顫器的原因。魯索發現,當初患者會使用植入式心律去顫器,主要是為了解決心跳過快或紊亂的毛病,因為它可以改善患者心臟下方腔室—-心室-—的搏動狀況。通常患者植入這些裝置時的身體都還算強健,根本不到行將就木的年歲,醫師當然也就不覺得需要急著跟他們討論何時該終止這些裝置的問題。

關閉植入式心律去顫器,心跳就會馬上停止?
不僅如此,人們還逐漸將這類的植入性裝置視為是身體的一部分,認為它們跟呼吸器或是透析儀這些維生裝置大不相同。基於這些因素,患者的心理上會開始跟植入式心律去顫器產生了某種莫名的連結。魯索發現患者常常會高估植入式心律去顫器的救命能力,並將它視為是一個「值得信賴的戰友」。不少患者誤以為只要有了植入式心律去顫器,他們就不必擔心自己死於極度惡化的心臟衰竭,這完全是個錯誤的想法。
同時魯索也指出,患者一旦曾經歷過植入式心律去顫器的電擊,便會在情緒上衍生出焦慮、甚至是憂鬱的狀況,因為他們一方面害怕自己再次遭受電擊,一方面又憂懼死神的降臨。這樣進退維谷的窘境,也正是讓患者一直抗拒和醫師好好討論關閉植入式心律去顫器的最主要原因。
另外,《一般內科醫學》期刊(Journal of General Internal Medicine)在2008年發表了一篇小型的研究報告,該研究召集了十五名裝有植入式心律去顫器的人,探討他們對關閉植入式心律去顫器的看法。值得一提的是,這十五名受試者當中,沒有人正處於垂死狀態,所以這樣的想法比較像是一道假想題,對他們造成的壓迫感相對比較低。
訪談的結果令人瞠目結舌,因為這些人都不曾和醫生談過關閉植入式心律去顫器的問題,而且就算他們同時也對植入式心律去顫器的電擊感到憂懼,但卻仍普遍不願意去觸及這樣的話題。他們大多高估了植入式心律去顫器的好處,以及關閉植入式心律去顫器的猝死風險;甚至他們當中沒有半個人知道,植入式心律去顫器可以關閉或是重新設定功能(保有維持心搏頻率的功能,但是關閉去顫功能)。另外,在知道這些資訊後,還是有一名受試者把關閉植入式心律去顫器比作是「一種自殺行為」。

其次,這個研究也顯示,患者並非真的了解植入式心律去顫器在他們健康中所扮演的角色,或是他們之所以要使用它的原因。無論他們是否曾經歷過植入式心律去顫器的去顫電擊,都對於這件事感到相當焦慮。
然而,不管在研究中或是在日後與醫師的會診中,沒有一個人願意提起關閉植入式心律去顫器的話題。一方面,他們認為關閉植入式心律去顫器即會造成心跳驟停;儘管這是個錯誤的觀念,但不可否認,該實驗的受試者都強力支持這樣的理論。
另一方面,每一位受試者似乎都不明白,植入式心律去顫器並不能讓他們倖免於嚴重心臟衰竭或是其他疾病所造成的死亡。大部分受試者「想不出有哪些狀況會讓他們面臨生死關頭」,更有好幾位受試者直言,建議患者何時該關閉植入式心律去顫器是醫師應盡的職責。不過,患者想依賴醫師為他們做出關閉植入式心律去顫器的關鍵決定,可能不太可行,因為這篇研究中的部分作者又做了另一項研究,並且發現其實醫生也不會比他們的患者更樂意討論這方面的問題。