- 作者/桑迪普.裘哈爾(Sandeep Jauhar);譯者/陳信宏
除了心臟傳導完全阻滯這種致命的緩慢心律不整,心臟電生理學在 20 世紀中葉設法解決的另一個重大問題,是心室纖維性顫動,在全世界的猝死病例中,絕大多數都是因這種快速的心律不整所引起的。
在 20 世紀初,普雷沃斯特(Jean-Louis Prévost)與巴特利(Frédéric Battelli)這兩位日內瓦大學的研究者發現,電不僅能用來引發心室纖維性顫動,也可以平撫這種現象。他們以相對微弱的交流電在動物身上引發纖維性顫動,再以強烈許多的「去顫」電擊予以終止,並重置心跳。

數十年後的 1947 年,美國外科醫師貝克首度在手術室裡成功使用電擊去顫,地點在克里夫蘭的凱斯西儲大學醫院,對象是一名在胸腔手術後心跳停止的 14歲男孩。後來那名男孩活了下來並順利出院。
貝克後來寫道,去顫是一項工具,可以用來搶救「不該死亡的心臟」。他認為這種療法「擁有拯救生命的龐大潛力」。
電擊去顫,從體外版開始
如同電子心律調節器,電擊去顫也是先從體外版開始發展。
1956 年,哈佛的佐爾,也就是體外心律調節法的開創者,首度在人類實驗中成功施行了體外心臟去顫術。其他科學家也做出了重大貢獻,其中最引人注意的是約翰霍普金斯大學的電機工程教授考恩霍文(William Kouwenhoven)。他研究體外去顫術長達數十年之久,主要在大鼠與流浪狗身上進行實驗。
到了 1957 年,考恩霍文已在自己位於約翰霍普金斯醫院 11 樓的研究室裡,組裝了一部去顫器。同年 3 月,一名 42 歲的男子在凌晨兩點來到急診室,指稱自己消化不良。不過,他其實是發生了急性心肌梗塞,結果在更衣時因為心室纖維性顫動而昏倒。
收治這名病患的住院醫師傅里辛格(Gottlieb Friesinger)曾聽過考恩霍文的去顫器,於是在一名實習醫師為病患施行心肺復甦術時,衝上樓去拿那部去顫器。
傅里辛格說服警衛讓他進入考恩霍文的研究室,抬起那部近 90 公斤的沉重裝置,用推車推到急診室。他把一片電極貼在胸骨頂端,另一片貼在乳頭下方,然後發出兩下電擊,救活了這名瀕死的病患。這是對心跳停止施行緊急去顫而獲得成功的世界首例。
考恩霍文的研究帶來了一項不尋常且出乎意料的附帶效益。在 1950 年代晚期、利用小狗進行的實驗當中,考恩霍文研究室裡一名叫尼克博克(Guy Knickerbocker)的研究生注意到,就算尚未施加任何電流,去顫電擊板只要一就定位,血壓就會些微上升。
尼克博克與外科醫師朱德(James Jude)合作,證明了對胸部施壓能夠擠壓心臟,促使血液暫時循環,從而提高血壓。
他的觀察促成了心肺復甦術中按壓胸部的做法,也就是當今的標準程序;不到一年,消防員及其他救援人員便都要學習這種技巧。這項發現後來也機緣巧合地裨益了尼克博克本身。1963 年,他的父親因為心臟病發導致心跳停止,結果在施行心肺復甦術後救活。
體外去顫器的限制
體外去顫器迅速且大量地出現於 1960 年代新設立的心臟加護病房裡。這些機器隨時待命治療心臟疾病造成的心律不整,甚至是心臟疾病本身。這些病房裡的監控證實了,心室纖維性顫動的確是心跳停止與猝死最常見的肇因。
1961 年,哈佛大學一個由羅恩領導的團隊在去顫器中加入了一個計時器,以便與心電圖同步,避免在易顫期對心臟施行電擊。
不過,和心律調節器一樣,體外去顫器也很龐大笨重,而且施加的電擊有時也會造成極大的痛苦(某些罕見的案例中,病患仍很清醒)。此外,體外去顫器必須由他人操作,在緊急情況下實在不盡可靠。因此,一如心律調節器,醫界對於去顫器的目標也是要讓它迷你化、自動化,並且植入體內。
去顫器從體外版改良成植入式
儘管有幾個團隊參與了體外去顫器的發明,但植入式去顫器卻是單一團隊的研發結果:巴爾的摩西奈醫院的一個團隊,由米盧斯基(Michel Mirowski)所領導。
米盧斯基是生長於華沙的猶太人,有個漂泊不定的人生。1939 年,還是青少年的他,在德國入侵並占領波蘭後,離開家人逃出國外(他也是全家唯一的二次大戰倖存者),但他終究還是回到了波蘭。戰爭結束後,他到法國接受醫學訓練。身為猶太復國主義者,他後來搬到了以色列。

1966 年,已經是執業心臟科醫師的米盧斯基經歷了一場改變他一生的悲劇:他的良師益友海勒(Harry Heller)死於心室性心搏過速,這是一種惡性心律,往往是心室纖維性顫動的前兆。如同許多因心臟猝死悲劇而深受創傷的人,治療心臟疾病也成了米盧斯基終生念茲在茲的目標。
1968 年,米盧斯基搬到了美國。身為西奈醫院新設的心臟加護病房主任,他爭取時間在醫院研究大樓的地下室從事他自己的研究。海勒去世後,米盧斯基在以色列構想出來的計畫,就是要製造一部植入式去顫器。米盧斯基與同是心臟科醫師的茂爾(Morton Mower)合作,共同設計出了這部裝置的草圖。
米盧斯基知道心室纖維性顫動需要受到強烈電擊才會終止。不過,他認為在進行體外去顫術時,大部分的能量都會因為跑到心臟周圍的組織而浪費掉。於是,他開始設想一個簡單的電容器,認為如果能直接接觸心臟,那麼它所放出的電流說不定就足以終止纖維性顫動。
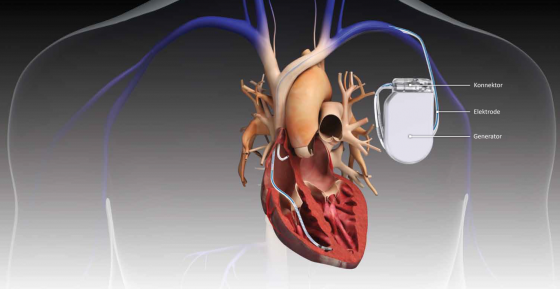
米盧斯基與茂爾找來工程師,合作設計出一套電路,能偵測心室纖維性顫動以啟動電池、讓電容器充電。他們面對的挑戰非常嚴苛:電路的尺寸必須縮得非常小,他們設計的電子裝置也必須確保能施放適度的電擊(同時避免不適當的電擊,以免讓健康的人陷入心室纖維性顫動),並組裝一部有能力針對每次纖維性顫動發作,施放多次電擊的發電機。
他們兩人就像格列巴齊一樣,私下進行研究,也和他一樣,自掏腰包以支付實驗動物與電子元件的費用。他們甚至一度偷取附近一家餐廳的湯匙,好製作植入式電極。米盧斯基擁有強大的專注力與意志力,他遵循的「三大法則」是:不要放棄、不要屈服、打敗那些混蛋。
植入式去顫器成功救活狗狗
1969 年 8 月,米盧斯基與茂爾把一根金屬導管插入一隻狗的上腔靜脈,再把一枚金屬盤(一個壞掉的去顫器電擊板)放在那條狗的胸部皮膚下。他們利用微弱的電流在易顫期刺激心臟,引發心室纖維性顫動。接著,藉由一道強烈許多的 20 焦耳電擊,終止了纖維性顫動,救活那條狗。
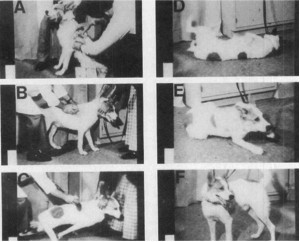
為了宣傳他們的成就,他們拍攝了一部影片,顯示那條狗先是因為心跳停止而昏倒,接著受到植入式去顫器電擊,然後又站起身來,搖著尾巴。
由於有觀者指稱那條狗說不定受過訓練,所以能依照指示癱倒並站起來,於是米盧斯基又另外拍攝影片,同時顯示心電圖,藉此證明小狗的心臟確實陷入纖維性顫動。這部影片讓許多醫師相信,米盧斯基確實獲得了一項具有重大臨床效益潛力的發現。
1970 年春,美敦力的巴肯拜訪米盧斯基,以檢視他的裝置。米盧斯基為這位訪客舉行了一場成功的示範。事後,巴肯問他,如果那隻狗沒去顫,會有什麼後果,米盧斯基於是切斷去顫器的電源,再次引發那隻狗的心室纖維性顫動,然後站在一旁看著牠迅速死亡。
不過,巴肯卻犯了一項重大錯誤,認定米盧斯基的裝置不具商業可行性。由於基本上猝死是隨機發生的,因此他不禁納悶:米盧斯基要怎麼辨識出風險最高的病患?
後來米盧斯基決定聚焦於心跳曾停止過卻存活下來的病患。至於患有心臟疾病但沒有心跳停止病史的病患,是否能受益於植入式去顫器,則是米盧斯基無法回答的問題,也是心臟科醫師至今仍在思索的問題。
此外,巴肯也質疑米盧斯基要怎麼測試他的裝置?是不是必須讓人陷入心跳停止狀態,才能確認他的裝置確實能發揮效果?這種做法豈不是極不道德嗎?
第一次人體試驗:僅僅一道電擊,救活了她
儘管如此,米盧斯基與他的團隊仍持續努力,不因此灰心,大致上也沒有獲得任何資助。1980 年 2 月 4 日,他們終於舉行了第一次人類試驗。
擔任試驗對象的 54 歲加州女子曾多次發生心跳停止。在手術中,約翰霍普金斯醫院的外科醫師把一個電極植入她的上腔靜脈,將另一個電極貼片縫在左心室表面,再將發電機裝在她的腹部(如同某些醫學院大體,早期的心律調節器與去顫器發電器都安裝在腹腔)。
接著,為了測試這個裝置,他們讓她陷入心室纖維性顫動。這個裝置一開始並沒有啟動。在 15 秒鐘的時間裡,米盧斯基與他的同事全神貫注地看著那名女子陷入昏迷。他們正準備動用體外去顫器時,植入式去顫器終於在此時施放了電擊。
僅僅一道電擊,就把她救活了過來。
《新英格蘭醫學期刊》雖然拒絕了米盧斯基針對他的動物實驗所寫的第一篇論文,卻立刻刊登了他描寫自己對於前三名病患的經驗,這篇論文的標題為〈以人類體內的植入式自動去顫器終止惡性心室心律不整〉。五年後,美國食品藥物管理局在 1985 年核准了這種裝置的商業生產。