預防接種跟戒煙一樣,它同時也對你身邊的人有益。這是因為群體免疫性的關係,當有足夠的人數對這個感染免疫後,就不會變成傳染病。而「足夠」的定義要視情況而定,最簡單的判斷方式,就是看這個疾病的傳染力有多強。例如,如果是單獨一個人的話,他必然會受到感染,但在一個易受感染的群落中,像是印加人的群落,平均來說大概可以傳染給五個人。假使這五個人又傳染給五個人,那麼他們只要散播六次,就能夠將這個疾病傳染給整個群落,總數約五萬個人。
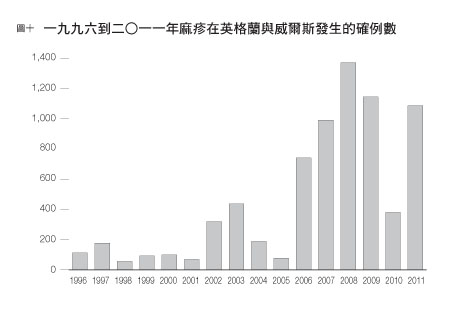
考慮到麻疹的感染率,我們得讓百分之九十二的人都接種才能預防它擴散成為傳染病。二○○○年中期的三年間,比率依序為百分之八十二、百分之八十以及百分之八十一。到了二○一一年,它升高到了百分之八十九。(圖十)
平均感染人數一般稱作再生基數(basic reproduction number)並且給予它一個符號R0(R─無)─天花的數字落在五左右,麻疹則落在十二。假使這個群體已經做了預防接種,數字會擴張到五個人之中有四個人(也就是百分之八十)免疫。在這個案例中,某人身上的天花病毒平均只會傳染給低於一人的數字,這樣一來這個傳染病便會因此消失。所以我們基於這個傳染病消失的結果得以證明每個R0中,至少有(R0減一)的人會是免疫的,因此一個群體需要免疫的人數是(R0減一)除以R0。
舉例來說,要預防麻疹傳染,需要(十二減一)除以十二,等於十一分之十二,也就是百分之九十二的人口要是免疫的,有鑑於二○○九年發生的豬流感病毒,因為此病毒非常懶惰,它的R0值大概只有一點三,所以只有零點三分之一點三,等於百分之二十三的人免疫就能夠讓它停止繼續傳染。既然接種不是百分之百有效,實際上的接種範圍就要比預想的要更大,以麻疹的例子來說,至少要達到百分之九十五的比例。當然其中也可能產生「搭便車」效應,即使自己沒有做預防接種也可以仰賴自己的免疫力來達到停止傳染病擴散的目的。
目前(二○一一年)英國的麻疹接種率為百分之八十九,比二○○三年的百分之八十要高,不過仍然還沒回到一九九五年百分之九十二的水準,更別提世界衛生組織(World Health Organization,WHO)的建議值為百分之九十五了。二○一二年二月利物浦爆發麻疹病情後,英國健康防護局(Health Protection Agency)發現英國的默西賽德郡(Merseyside)有七千名五歲以下的兒童沒有接種全套的麻疹疫苗。麻疹是MMR疫苗的第一個M(measles),而且一九九八年新聞廣泛報導一項MMR跟自閉症之間有關連性的主張後,疫苗的覆蓋率就越來越低了。如今這項主張已被證實為不足以採信的消息,不過在美國依然有一派人士強烈支持這個說法,你可以試著上網查詢「疫苗與自閉症」(vaccine autism)。
因此,沒有做預防接種的風險很大嗎? 對,也不對。風險可能是零,也可能是非常高。這是因為這端看其他人怎麼做,還有你怎麼做。假使他們全都接受了接種,而你沒有,你可能就會沒事。假使他們也沒有接種,那你可能就有麻煩了。風險是動態且無法預測的。我們大家都籠罩在風險中,別人可能會傳染給你,而且我們也可能是風險本身,因為我們也可能會將病菌傳染給別人。
因此即使我們一直保持同樣的行為,也可能造成極端的風險差異,端看其他人的作法。這樣一來你就不可能計算出一個個體面對風險時可信賴的風險數據。假使群體免疫失效時,對我們所有人都會造成極大的風險,不過當下對你而言這代表著什麼,我們也沒辦法說的準。你可能沒事,但假使你身在一個群體免疫失效的團體之中呢? 那你就可能會喪命,那麼,這風險究竟有多大呢?
但這裡也不否認預防接種有副作用這件事。例如,英國藥品與醫療產品管理中心(UK Medicineand Health Regulatory Agency,MHRA)公布的有害事件報告中,從至少四百萬劑的寶蓓HPV預防疫苗收集相關資訊。其中有四千四百四十五份報告中列出了九千六百七十三種反應,雖然這些都是自願傳回的報告,回報率粗估大約是每一千劑會有一份回報,這樣的比例算是有點低沒錯,但還是可以從其中看出副作用的嚴重程度。美國疾病控制與預防中心(USCDC)的警示是每兩個案例中會有一件輕度至中度的反應。
MHRA大部分的回報都是輕度影響,像是疼痛或起疹子,而且有超過兩千個案例他們認為是注射過程造成的「心理性因素」,而非疫苗本身造成的,包括了暈眩、視線模糊與冒冷汗。這些稀少且嚴重的事件雖然是接種後發生,但這個問題其實是有爭議的,畢竟他有可能是因為這份疫苗,也有可能是任何原因造成的。MHRA列出了超過一千份他們不承認跟接種HPV疫苗有相關性的報告,包括了四個慢性疲勞症候群的案例。假設有一群十二到十三歲的女孩參與這個方案,MHRA評估,無視預防接種的情況下,他們預期會看到一百例新的慢性疲勞症候群在這段期間產生,所以值得注意的是回報有此狀況的案例有多麼稀少。不過這些家庭將確信接種疫苗就是造成他家小孩有此狀況的主因。畢竟這是他們可以用來責難的標的。
真正的問題在於注射疫苗時只要有任何事情干預其中,都有可能會有壞事發生─本質上,這都是巧合。舉例來說,在二○○九年九月,《每日郵報》(the Daily Mail)的頭條宣稱:「有名十四歲的女學生在注射HPV疫苗後死亡」。並且引述了校長的說法:「在這段期間,有件不幸的事情發生,其中一位女孩在接受預防接種後遭受到非常稀少,但卻極為嚴重的副作用。」三天後才有人揭發事實,其實這女孩早就罹患了癌症,而這起死亡事件只是巧合罷了。不過這項澄清沒有上頭條,而這起悲劇便在網路上不斷的被轉載以用來證明HPV預防疫苗的危險性。
不過有時候報導內容確實是真的。這裡也有一個西元一九七六年發生的經典範例,當時有一項新的豬流感應變方案在紐澤西的迪克斯堡認證通過。西元一九一八年時豬流感不斷傳染蔓延至全球,造成了數百萬人死亡,這個景況造成了極大的恐慌,於是有關當局訂購了大量的疫苗,四千五百萬人能夠因此免疫。一年後,這個計畫隨即被捨棄了,其中有兩個理由。首先,大約有五十例的格林.巴利症候群(Guillain-Barre syndrome),一種逐漸癱瘓的症狀,後來我們也知道了富蘭克林.羅斯福所患的麻痺症就是格林.巴利症候群回報上來,最終在這次的預防接種中,總共證實有五百例產生。這說明了每一百萬名接種疫苗的人之中,有超過十個人比一般人還要容易得到格林.巴利症。最後,總共有二十五人死亡。
第二個理由是,這個計畫停止是因為傳染病從來沒有蔓延到迪克斯堡以外的地方:沒有人染上這個疾病,這樣看來制衡可能的傷害這件事似乎沒有任何益處。最後,有關當局的主導者就被解雇了,但他仍然堅信預防接種計畫是對的。不是所有的流行性疾病疫苗都有相同的風險。隨著二○○九年英國豬流感爆發,在注射預防接種後六週,有九件格林.巴利症候群確診的案例,但專家推斷這都只是偶然的單一事件罷了。不過芬蘭和瑞士則回報嗜睡症─也就是突然麻痺與昏睡的比例提高了─尤其是在兒童接受豬流感疫苗接種後更為顯著,這個問題仍然在調查當中。
隨著接受MMR注射的冒險事蹟不斷的被傳誦,要提出它與那些併發症之關連性的反證就更加困難了。硫柳汞(thimerosal)是用來保存疫苗的防腐劑,內含水銀。它長期以來一直被控訴,認為它會傷害兒童。疾病控制與預防中心宣稱:「其中並沒有強而有力的證據證明它確實會造成傷害。」不過它在一九九九年時也同意應該要「減少或去除它在疫苗中的比例作為預先警戒的措施」。
官方的底線是預防接種的總和利益重要性大於任何風險,而且忽略這樣做會讓大家暴露在高度可見的傷害之中,然而,珍貴的是他們看見了跟未來的潛在利益不同的東西,而我們永遠無法證實那究竟是什麼,不過,看似對社會有「實質」助益的感染傳染病的風險,其實已經非常低了。
對於低度發展的國家來說,又是另一個故事了:世界衛生組織的報告指出,那些國家每年依然有十四萬人死於麻疹,平均每四分鐘一人。當我們回頭看英國的狀況時,麻疹對我們來說卻早就是可預防的疾病了。因為預防接種早已大舉入侵我們的生活:畢竟過去我們曾經得因為這類疾病造成一年兩百六十萬人的死亡。但是要將麻疹完全根除現在已經是可能的了,就像天花一樣,尤其那些疫苗現在都儲存在冰箱裡,而不是儲存在小男孩身上。
本文摘錄自《別說不可能:當所有行為都加上了風險的機率,你會怎麼選擇?》,商周出版