- 作者/ 照護線上編輯部
- 本文轉載自 Care Online 照護線上《早期發現大腸癌,醫師教你這樣做》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

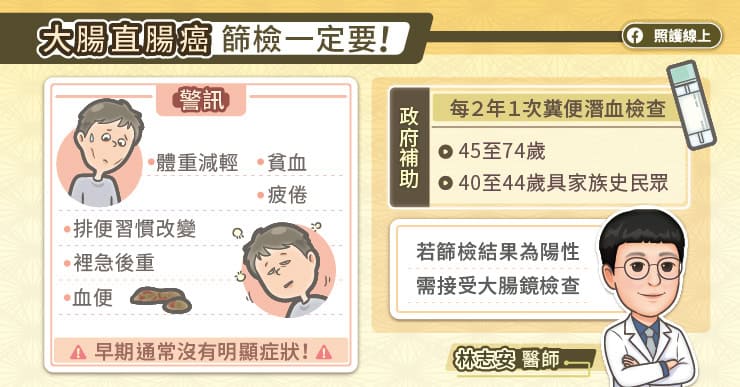
早期大腸癌通常沒有症狀,因此要靠定期篩檢,才能發現早期的大腸癌;如果是比較嚴重的大腸癌,可能會有大便有血,大便的顏色改變,形狀變得更細小,甚至有體重減輕、貧血等症狀。
大腸癌篩檢
篩檢可以分成非侵入性及侵入性的檢查,非侵入性目前是以糞便潛血檢查作為主要方式,國健署有補助 50 到 74 歲的民眾,每兩年可以接受一次免費的糞便潛血檢查;因此民眾只要持健保卡,到相關的合作醫療院所就可以免費檢查,侵入性的檢查當然就是直接做大腸鏡,進去做全腸道的檢查。
- 何時會建議接受大腸鏡檢查?
如果已經接受過糞便潛血檢查,而產生陽性的患者,應該要立即接受大腸鏡檢查;另外如果有些症狀,高度懷疑可能是大腸、直腸方面造成的也應該接受,包含血便,糞便中不管是有血絲、血塊,以及糞便的形狀變得更細小,排便變得不太固定,比方說時而腹瀉,時而便祕,或有非刻意性的體重減輕,無法解釋原因的貧血,等等的症狀都應該接受大腸鏡的檢查。如果家裡有大腸直腸癌的家族史,建議可以跟醫師討論,是否儘早接受大腸鏡的檢查。
如果有大腸息肉該怎麼辦
醫師在施做大腸鏡的過程,如果有看到息肉,在情況允許之下,比方說病人沒有在服用抗凝血劑、凝血功能正常,我們會直接將息肉切除,切除下來的息肉會送病理科做化驗,病理科醫師可以幫我們判讀息肉的組織型態,之後醫師會根據息肉的組織型態,以及整個腸道當中息肉的數目,來決定下一次應該間隔多久追蹤一次大腸鏡。
如何降低大腸癌的風險
首先我們要先了解大腸直腸癌的危險因子,包含有大腸直腸癌的家族史,抽菸、喝酒、體重過重、肥胖、不良的飲食習慣;因此我們首要先做糞便潛血檢查,每兩年一次的國健署補助免費糞便潛血檢查,可以讓我們偵測早期大腸癌。
另外要從生活習慣去改變,包含多吃蔬菜水果,增加纖維質的攝取,也要維持適當的生活運動,不要喝酒、不要抽菸,另外有些飲食習慣要注意,包含避免紅肉、加工類的肉品、高油脂的部位,以及儘量避免煙燻、燒烤的食物。
之前遇過一位年紀相當輕的女性,大概只有 30 幾歲,本身是個上班族,因為工作壓力大,缺乏運動,生活不規律,飲食又常常三餐外食,曾經有過腹痛、血便的症狀大概幾個月,但是不以為意;後來到醫院做大腸鏡檢查的時候,發現已經是大腸癌末期,甚至有多重器官的轉移,因此雖然接受了化學治療,依然在幾個月內就離開了我們。
大腸癌如果早期發現治療的成效非常好,因此早期診斷大腸癌是目前最重要的課題,我們可以藉由糞便潛血的篩檢,來揪出早期大腸癌,另外如果有家族大腸癌的病史,建議可以提早做大腸鏡。
- 本文轉載自 Care Online 照護線上《早期發現大腸癌,醫師教你這樣做》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接