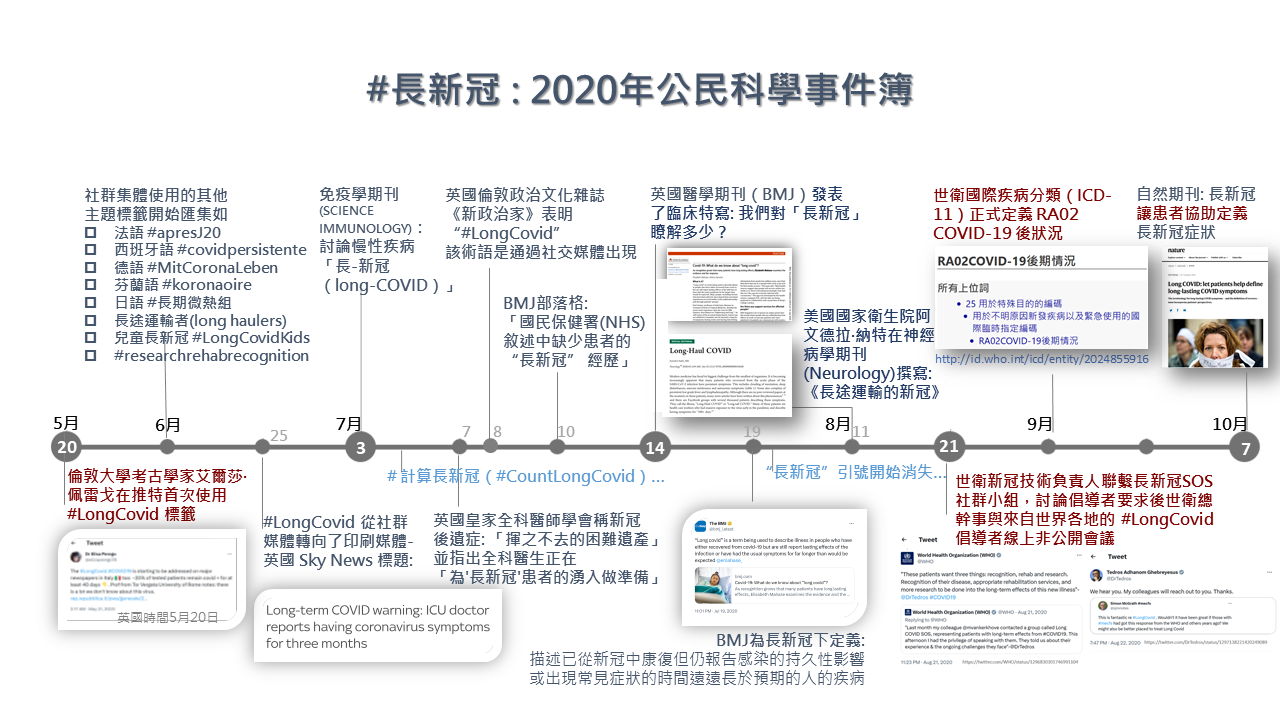
本文轉載自中央研究院研之有物,泛科學為宣傳推廣執行單位。
- 採訪撰文|黃曉君
- 美術設計|林洵安
新冠病毒肆虐,防疫工作首重消滅、隔絕病毒,中研院在廖俊智院長帶領下,更是傾全院之力研發檢驗試劑、藥物、疫苗等等抗疫利器,務求消滅病毒無形。但在中研院生物醫學科學研究所卻有一間實驗室,日夜忙著「養」病毒,以檢測疫苗、藥物、試劑有效性,它就是中研院唯二的 P3 實驗室。這間實驗室少有鎂光燈照射,卻是中研院抗疫作戰的重要後盾,一起跟著研之有物,開箱神秘的 P3 實驗室!
對戰病毒的日常
「我這輩子,從沒這麼努力工作過!」生醫轉譯中心新興傳染病專題中心執行長、生物醫學科學研究所研究員林宜玲苦笑地說。 2020 年中研院抗疫大仗,她負責領軍生醫所 P3 實驗室,研發定量病毒的方法,以協助驗證院內各項的檢驗試劑、藥物、疫苗的有效性。2020 年 11 月中研講堂,林宜玲走出實驗室來到嘉義女中,與民眾分享近一年與病毒日夜短兵相接的心路歷程。
「今年的 COVID-19 是百年大疫,所有原本不是研究病毒的都變成病毒學家了。」話鋒一轉,林宜玲隨即向聽眾發出靈魂拷問:「但大家真的認識病毒嗎?」
新冠病毒知多少?
新冠病毒大小約 100 奈米,大約是一根頭髮的直徑再小一萬倍,必須用電子顯微鏡才能觀察,「我們做病毒的,都說自己在做奈米科技。」林宜玲打趣地說。冠狀病毒雖這麼小,家族卻很龐大,其中有七隻會感染人類──四隻是普通感冒病毒,其他三隻是 SARS、MERS、以及引起 COVID-19 的 SARS-CoV-2 三種致命病毒。
冠狀病毒如何感染人類?關鍵是:病毒表面突起的棘蛋白(spike protein),它們會與細胞表面的受體結合,主要的受體為 ACE2(Angiotensin-converting enzyme 2)。一旦棘蛋白結合 ACE2 ,就像鑰匙開對門鎖,病毒即可長驅直入、感染細胞,在細胞內大量複製。
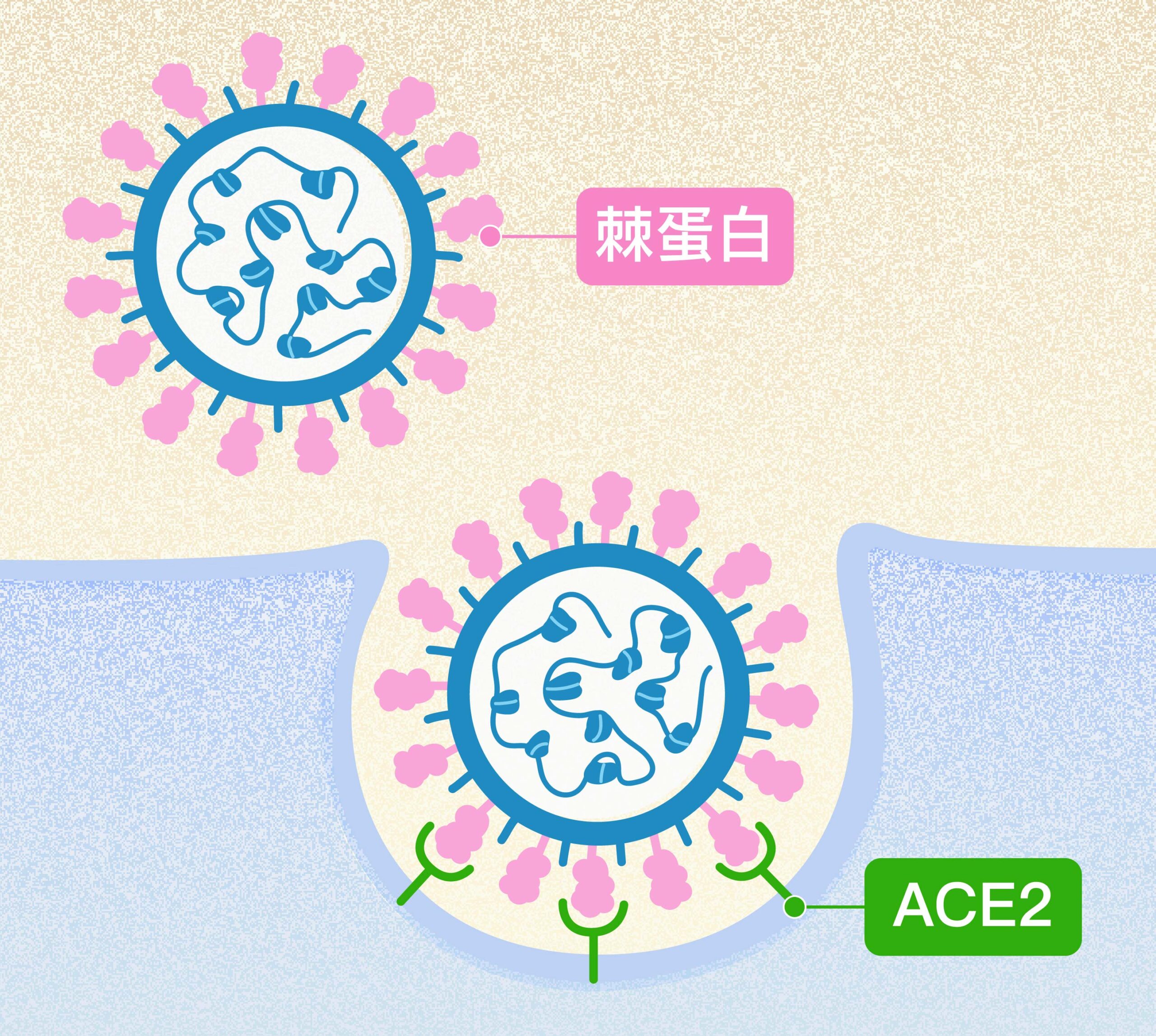
重點來囉!如果能夠「斷開」棘蛋白和 ACE2 的「連結」,即可能防止病毒感染細胞,這也是許多疫苗和藥物的重要標靶!疫苗與藥物研發後,需進行細胞、動物等測試確認有效性……不過,新冠病毒這麼「毒」,一般實驗室承擔不起,必須在大名鼎鼎的 P3 實驗室進行。
P3 實驗室大解密
在好萊塢災難片「全境擴散」中,穿著宛如太空裝的研究人員,在密閉實驗室小心翼翼操作致命病毒,場面凶險非常。現實世界中, P3 實驗室的研究人員真的必須穿著密不透風的實驗衣,才能處理危險病毒。
生物實驗室依照危險程度分成 P1~P4 四個等級,操作病原菌一級比一級凶險。
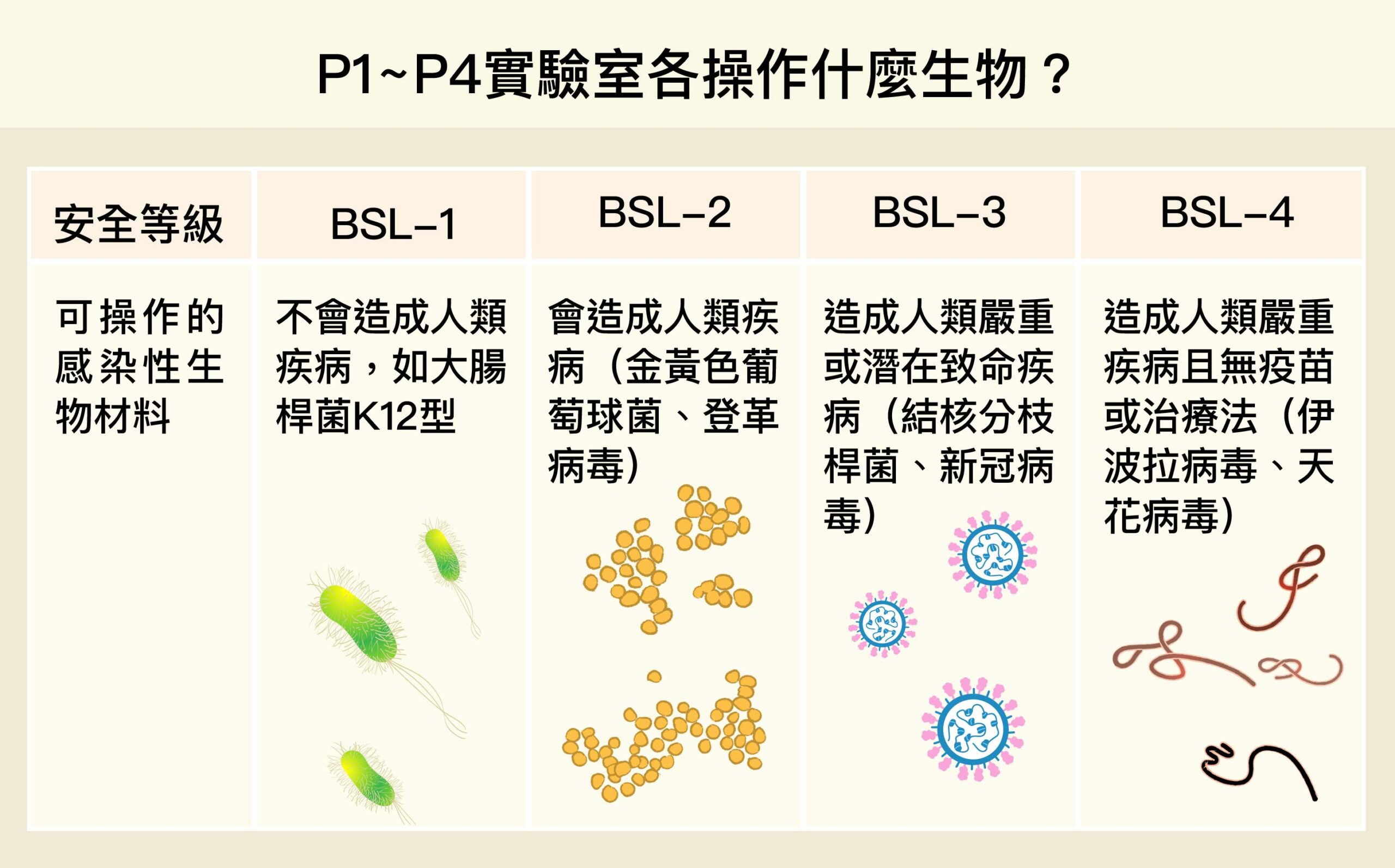
P1~P4 實驗室差別在哪?P1 實驗室最單純,只有洗手台、工作區、實驗衣,如大學的生物實驗室。P2 實驗室加上生物安全櫃,比較危險的生物、怕被汙染的樣品,統統必須在安全櫃裡進行。
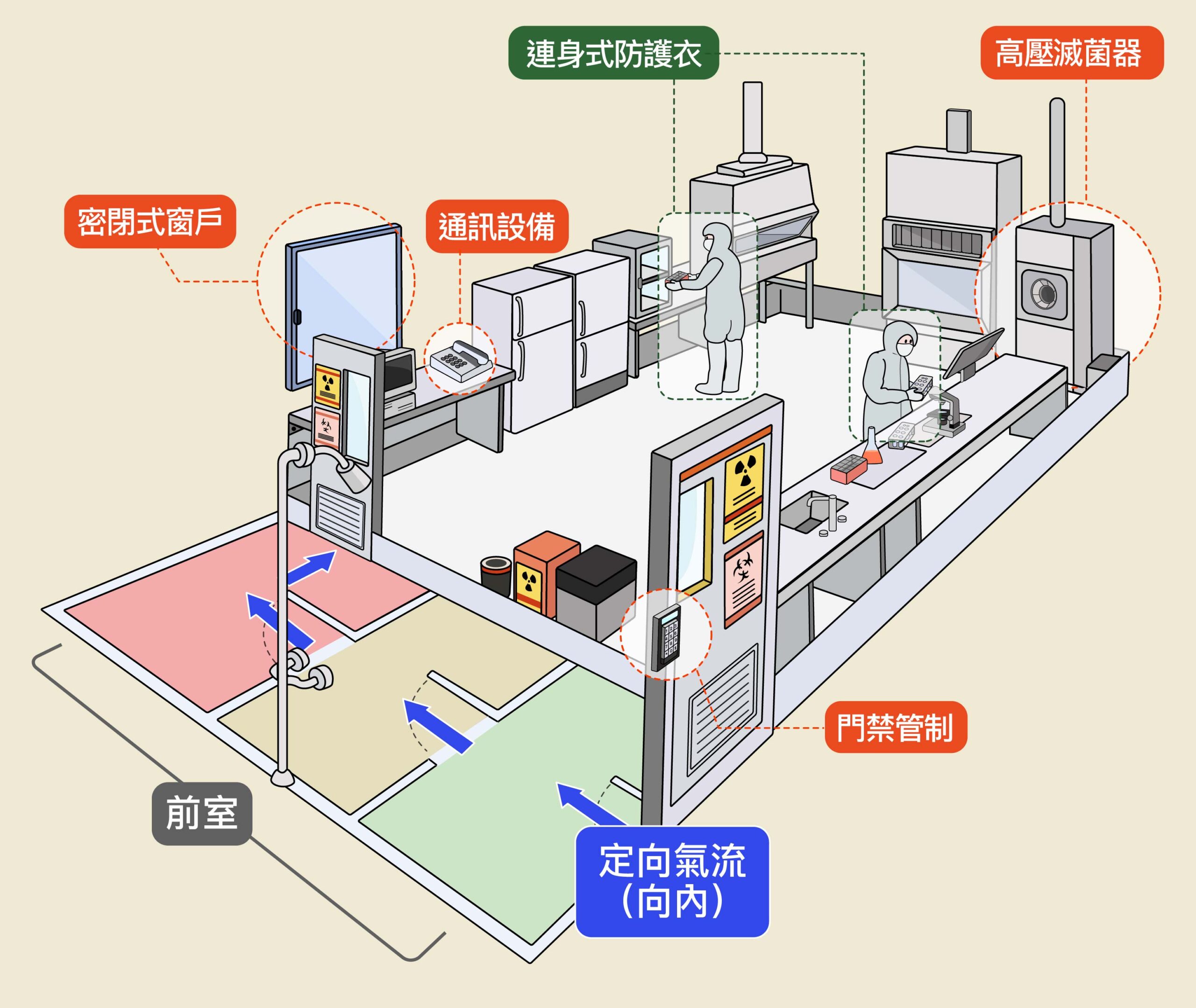
P3 實驗室像是把整個實驗室變成安全櫃!實驗室內是負壓(相比於室外壓力較小),氣流只能從室外往室內吹,不能由室內往外吹,避免病原菌外洩。另外還有雙門滅菌鍋,實驗用品必須經過高溫高壓、蒸氣滅菌之後才能由外部取出。
最神秘的 P4 與 P3 大同小異,但人員必須穿著連身供氣正壓防護衣,衣服外面是負壓、內部是正壓,作用是防止病原菌隨氣流竄進防護衣內。

時間回到 2003 年 ,臺灣爆發 SARS 疫情,中研院隨即新建兩間 P3 負壓實驗室。2019 年底,新冠肺炎疫情爆發,2020 年 1 月林宜玲臨危受命,負責中研院生醫所 P3 實驗室。2020 年 3 月,林宜玲從疾管署小心翼翼捧回分讓的第一株新冠病毒,立即開始「養」病毒,提供新冠病毒來測試院內研發的藥物、治療性抗體等,看看藥物作用後的病毒殘存量,藉此估算藥物的抑制能力。
「但病毒這麼小,不可能放在顯微鏡下一個個數,必須研究適當的定量方法。」林宜玲打趣地說:「不過,每隻病毒都很有個性,定量方法必須量身打造。」因此除了使用傳統的 PCR(Polymerase chain reaction,簡稱 PCR)核酸檢測,也研發出幾項重要定量法。
每隻病毒都很有個性,定量方法必須量身打造。
數一數,病毒有幾隻?
「確診 34 要不要隔離治療?」新聞常聽見有關確診與否的 CT 值,就是指 PCR 複製的次數。所謂的 PCR ,是讓反轉錄後的病毒 cDNA 可以 2 倍、4 倍、8 倍、16 倍……每次以 2 倍數複製,直到機器偵測到病毒 cDNA,那個次數就稱為 CT 值。
如果樣本中病毒量非常少,PCR 必須進行多次複製,機器才會偵測到, CT 值就會非常高。目前臺灣以 CT = 40 作為確診標準,意思就是如果樣本經過 40 次 PCR 複製,仍未測出病毒 RNA,受測者才可算為陰性。
此外,林宜玲團隊也開發病毒斑定量法、細胞病變定量法,免疫螢光抗體染色偵測法等等,協助院內研究人員偵測研發藥物、疫苗、中和抗體的有效性。
以病毒斑定量法為例,研究者把病毒樣本稀釋成不同濃度,然後感染培養皿中的細胞。幾天之後,如果細胞被感染、凋亡,會在原本位置附近擴散成一個斑點。從病毒斑的數量,參考原本稀釋的倍數,即可反推原本樣本中病毒的數量。
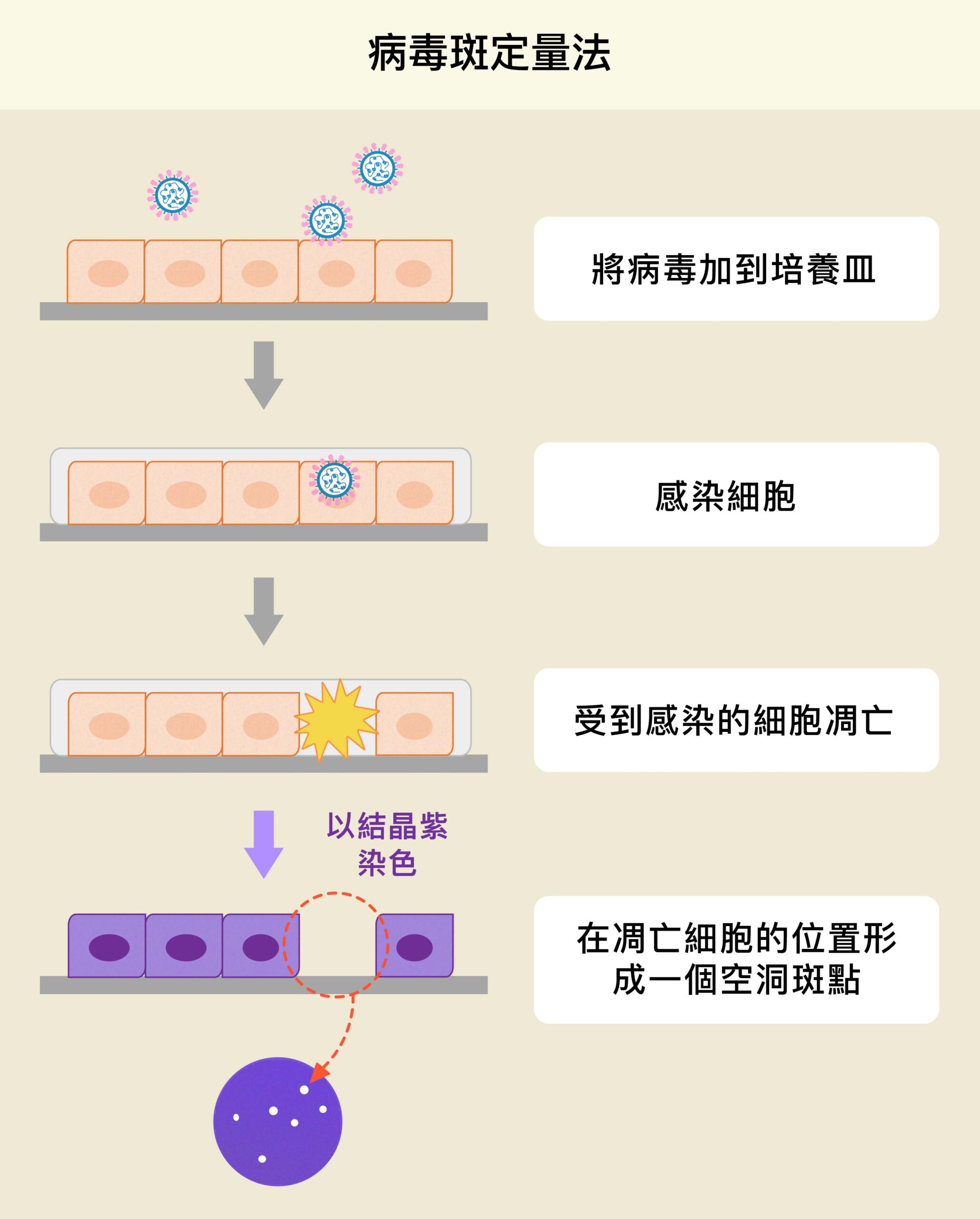
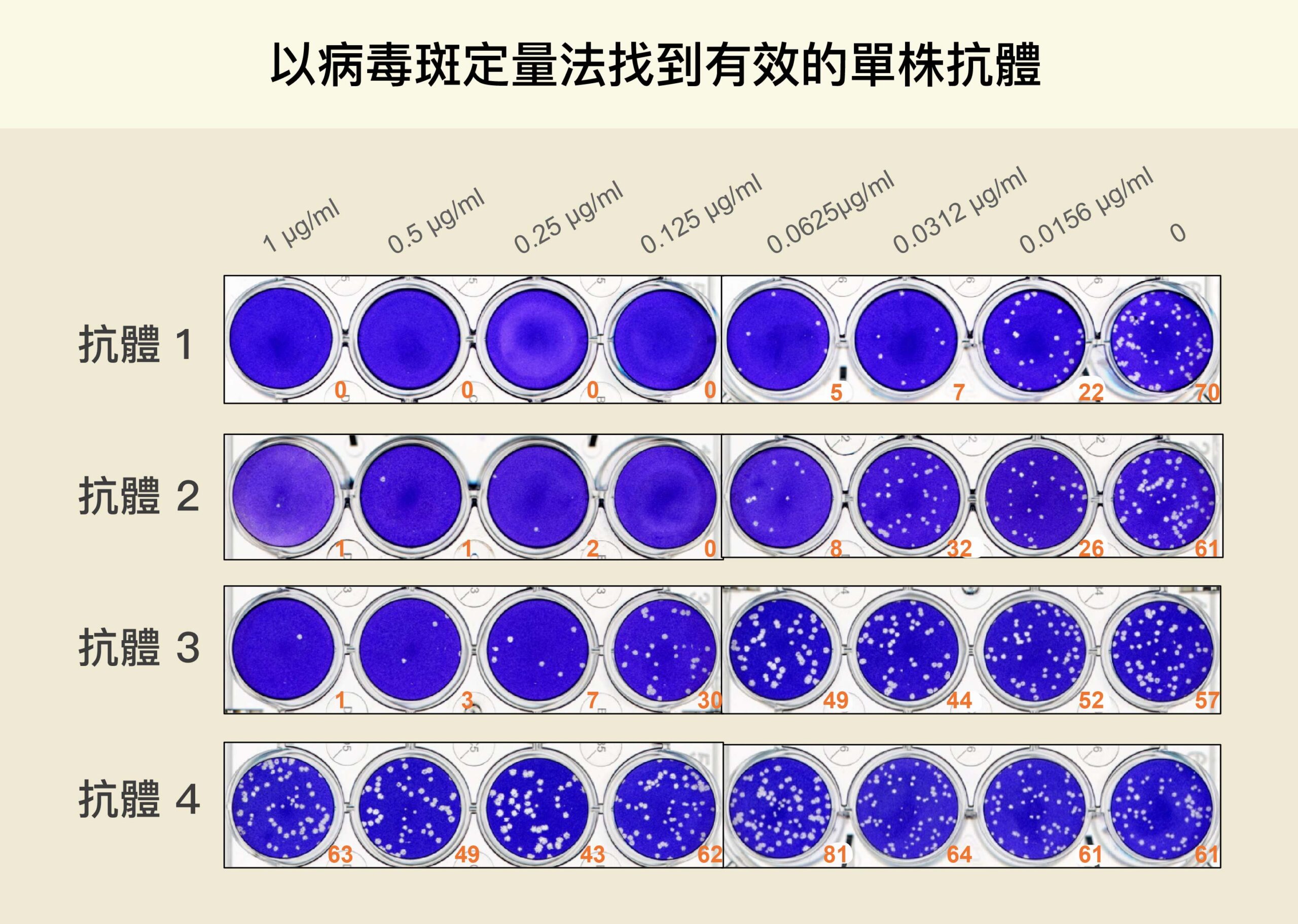
林宜玲團隊以病毒斑檢測法,協助中研院吳漢忠特聘研究員篩選有效抑制新冠病毒的治療性單株抗體。
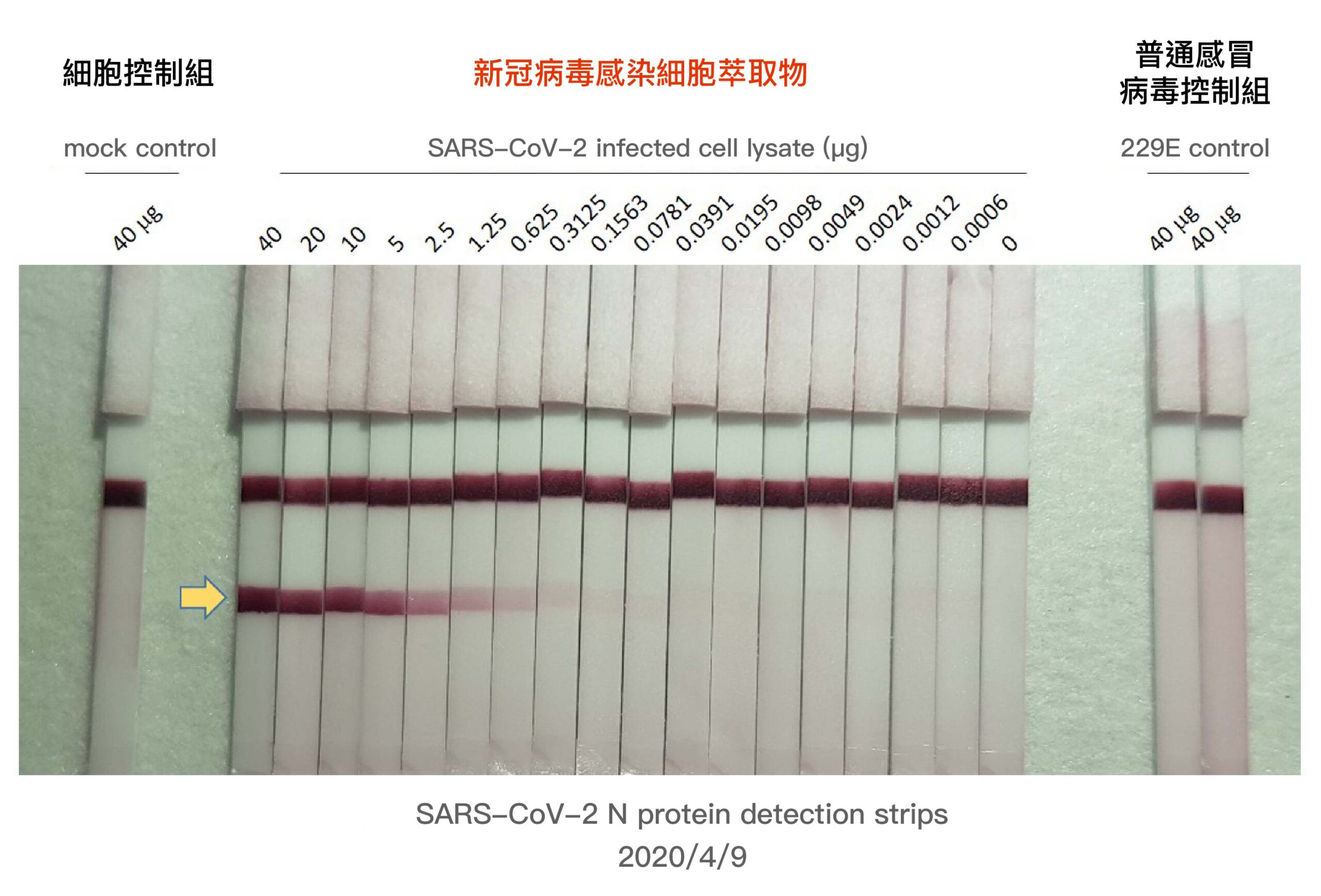
此外,P3 實驗室也協助抗體、抗原檢測試劑的多項開發。去年初,中研院基因體研究中心楊安綏團隊,19 日內成功製備出適合檢測病毒抗原的單株抗體,也有賴林宜玲 P3 實驗室提供「真.病毒感染細胞」的萃取物進行測試。
不過,林宜玲主責的 P3 實驗室只能進行細胞實驗,但藥物能夠在細胞抑制病毒生長,不代表能夠在活跳跳的動物、甚至人體發揮功能。因此 P3 有兩種,動物實驗也必須有相應的 P3 實驗室。
動物版 P3 實驗室
鏡頭轉向中研院基因體研究中心的 P3 實驗室,裡面風景大不同,一籠籠嘰嘰喳喳的小鼠身負抗疫重責大任。
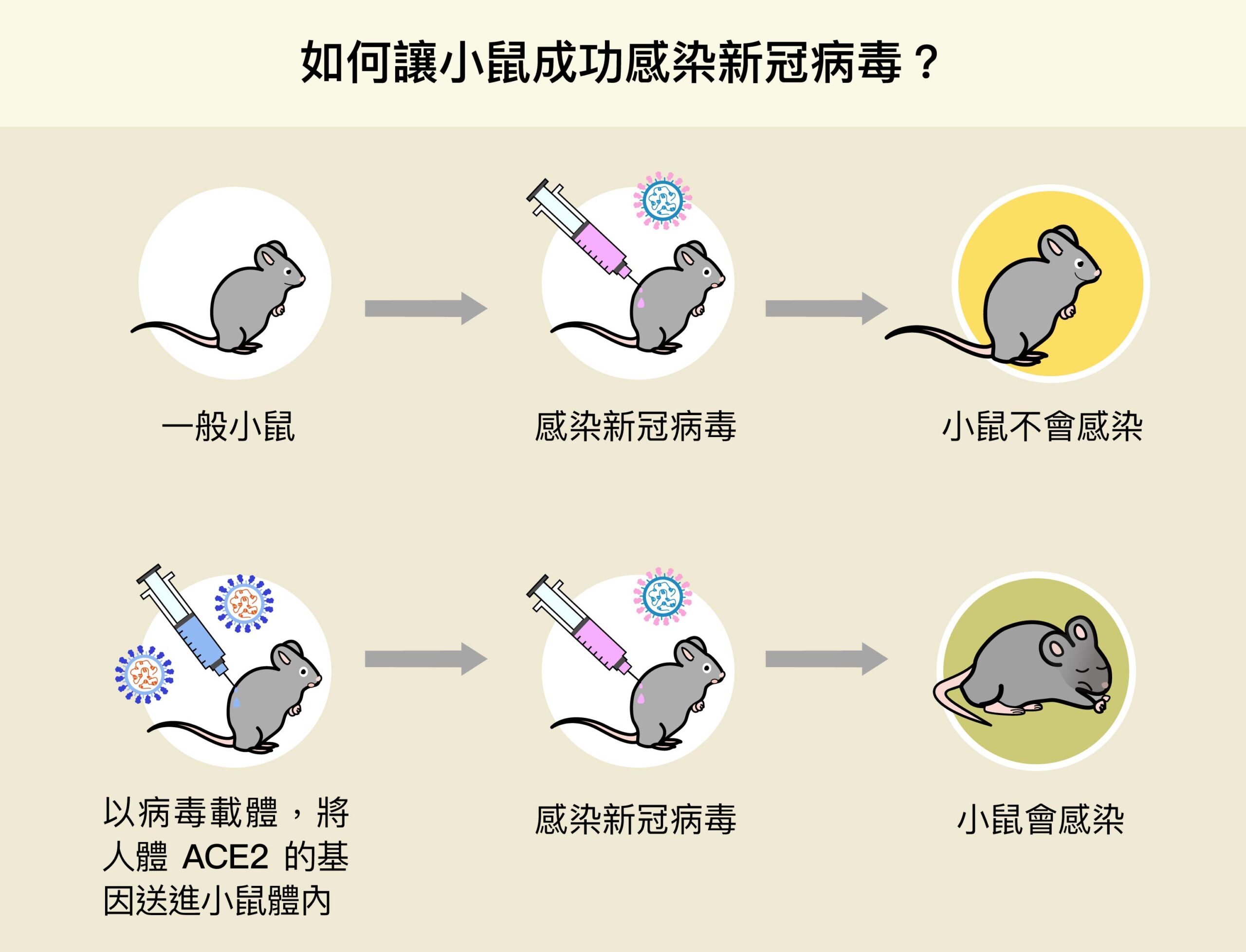
但有老鼠遠遠不夠,因為正常的小鼠不會感染新冠病毒。如果老鼠不生病,怎麼測試藥物的有效性?所以研究員通常會以基因轉殖的方法,改變老鼠的基因,表現關鍵結構或蛋白質,例如:使老鼠的細胞上表現新冠病毒的關鍵受體──ACE2。
但基因轉殖鼠需要好幾個月的製備,還不一定成功,面對瞬息萬變的疫情,顯然緩不濟急。所幸,中研院生物醫學科學研究所陶秘華研究員以一個病毒載體,將人體有關 ACE2 的基因送進小鼠體內,成功使小鼠細胞表現人類的 ACE2,變得可以感染新冠病毒。這些實驗小鼠,已經成為院內評估藥物、疫苗的重要工具。
演講最後,林宜玲感性回顧過去歷史,事實上,人類每隔一段時期就會經歷一次重大瘟疫,新冠肺炎只是其中之一。而每次大瘟疫的結束都不會是單一的原因,不管是疾病傳播知識的增加、公共衛生與醫療保健宣導、新療法和疫苗的開發等都會有所助益,新冠肺炎的控制也一樣,勢必會是多重因素作用的結果。
「但疫情一定會過去,而且一定不會像過去這麼慘烈,」林宜玲肯定的說。截至 2021 年 2 月,已有幾支疫苗問世,有效性更達到九成以上,這場全球競賽的疫苗進度打破史上所有紀錄。與病毒共存的漫漫長夜,已露曙光。下一步怎麼走?林宜玲語重心長的提醒:「台灣不可能一直封鎖國門,未來必須視國際疫情靈活改變策略,才能跟上全球復甦的趨勢。」
以下是林宜玲研究員演講當天的影片精華: