- 作者/曾耀賢
- 本文轉載自 Care Online 照護線上《善用胰島素,穩定血糖、保護胰臟,醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
「同學們,我被診斷出糖尿病了,大家也要注意身體啊!」阿德在大學同學的群組上留言寫道:「可能是太常熬夜又不運動,畢業十年就胖了 20 幾公斤。」
一看到訊息,同學們紛紛留言:
「我們還不到 35 歲,原來也會得糖尿病啊!」
「唉…我都不敢去檢查!」「你有什麼症狀嗎?」
「我也胖了 25 公斤,血糖大概也超標囉。」
年紀輕輕罹患糖尿病的消息令人錯愕,同窗好友紛紛表示關心慰問,也都開始擔心自己也會成為糖尿病候選人。
老年人才會得糖尿病?不,年輕糖尿病患者越來越多!
童綜合醫院內分泌暨新陳代謝科主任曾耀賢醫師指出,根據目前的診斷標準,若空腹血糖超過 126 mg/dL,任何時間血糖超過 200 mg/dL,或糖化血色素(glycated hemoglobin,簡稱為 HbA1c)超過 6.5%,加上高血糖症狀,即診斷為糖尿病。
很多人都認為糖尿病是中老年人才會遇到的問題,然而近年來已有越來越多不到四十歲的青壯年,被檢查出第二型糖尿病。

「大概十個患者中會有一個屬於年輕型的糖尿病,其中男性患者佔的比例較高,」曾耀賢醫師說:「現在年輕型糖尿病患者不僅人數變多,還有個特色,就是這群患者的胰臟功能退化比較快,胰島素的敏感性比較不好,需要積極介入治療,趕緊把血糖控制下來的族群,傳統降血糖藥物也不容易維持血糖穩定,早期積極合併治療或新一代降血糖藥物是保護胰臟功能的策略。」
血糖偏高之始,往往沒有明顯症狀
曾耀賢醫師強調,剛檢查出糖尿病時,醫師都會建議從飲食與運動兩方面著手,來改善血糖。飲食方面要改掉喜歡高油脂、高糖分、高鹽分的飲食習慣,運動方面可以進行有氧運動,讓心跳達到每分鐘 130 次,每次持續 30 分鐘,每周運動三到四天,希望可以減掉脂肪與多餘體重。增加肌力訓練亦有助於增加體內細胞對胰島素的敏感度,幫助控制血糖值。
其實剛開始血糖偏高時,往往沒有明顯症狀,因此高血糖患者普遍不知道自己血糖值早已超標。直到被檢查出糖尿病時,可能往前回推 2 年、3 年甚至更久,就已持續處於血糖過高卻沒治療的狀態。
曾耀賢醫師說,「患者發現有高血糖問題時,常常胰臟已經剩下不到一半的功能。這時候,即便是改變飲食內容,增加運動強度與頻率,由於本身胰臟功能不足,就很難有效率地改善血糖值,需要搭配藥物使用。」
曾耀賢主任特別提醒,年紀小於四十歲的族群,較少有固定健康檢查的概念,若發現自己血糖高的時候,常常已是糖尿病比較嚴重的狀況。若糖化血色素 HbA1C 的數值超過 10%,患者不僅是血糖控制的很差,而且連胰臟功能都退化的很快。因此我們在治療糖尿病時,一定要從「保護胰臟,讓胰臟休息」的概念去著手。
胰島素可改善血糖,並讓胰臟妥善休息
在治療糖尿病時,我們一直強調胰臟的健康,究竟胰臟是怎麼調控血糖呢?
原來胰臟會分泌「胰島素」這個荷爾蒙進到血液循環裡。有了胰島素的幫忙,葡萄糖便能從血液中進入體內細胞,成為細胞活動的燃料。如此一來,血糖就會下降。第二型糖尿病患者會有高血糖問題,起因於細胞對胰島素的反應較不敏感,使胰島素無法有效促使細胞利用血糖。
這時,身體為了把血糖降下來,胰臟細胞會更努力地分泌胰島素,但是依然成效不彰。隨著糖尿病進展越來越嚴重,胰臟持續過勞,分泌胰島素的量就越來越不足,患者血糖也越來越難控制。
過去治療糖尿病時,常常是等患者口服藥吃了兩樣、三樣,卻還控制不好血糖時,才會使用針劑胰島素控制血糖。然而現在發現,在早期診斷糖尿病時,若加上針劑胰島素的輔助,例如胰島素或腸泌素,可以幫助穩定血糖,並讓胰臟獲得休息。這觀念在治療年輕型糖尿病患者時相當重要。
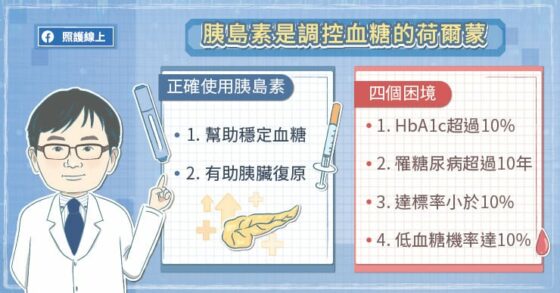
曾耀賢主任表示,台灣在利用胰島素治療糖尿病時,有四個「十」的困境。
第一個「十」是患者常等到糖化血色素高達「10%」時才接受胰島素注射;第二個「十」是常拖到糖尿病病程達「10 年」以上,才開始接受胰島素注射。由於拖到很晚才開始使用胰島素,胰臟沒有早期受到保護、獲得休息,後來功能變得更差。因此第三個「十」,就是血糖控制達標者不到「10%」。第四個「十」是當血糖很高才使用胰島素,造成低血糖的機率也會比較高,可能達「10%」。
「過去的觀念常以為要血糖很差才會打針,」曾耀賢主任不斷強調:「其實及早使用胰島素治療過高的血糖,保護胰臟功能,是非常重要的新觀念。」
目前胰島素的劑型選擇很多樣,有速效型、短效型、中效型、長效型胰島素,可以視患者需求選用不同的胰島素劑型。
例如飯後血糖特別高,可以利用短效的胰島素治療;有些患者需要利用長效型胰島素模擬自然的胰島素基礎濃度,讓整體血糖下降;甚至也有長效加短效不同比例的混合型胰島素,有的各佔 50%、50%,有的則以 70%、30%的比例,適合不同的族群,患者使用也更加便利。
胰島素是身體本來就有、不可或缺的荷爾蒙
曾耀賢醫師解釋,很多患者常抱持對胰島素的誤解,而有類似「打胰島素會洗腎、失明」的說法,其實胰島素是我們胰臟本來就會自然產生的荷爾蒙,對身體不會有特別的副作用,甚至在懷孕婦女、一歲幼兒、肝腎不好的患者都可以使用,對肝腎功能的安全性高。
糖尿病患會洗腎、失明,乃是長期血糖超標的併發症,與胰島素無關。相反的,若能善用胰島素把血糖控制好,越有機會避免腎臟衰竭、視網膜病變。
使用胰島素可能遭遇的問題,是患者注射時間點或劑量沒調整好時,可能導致低血糖。我們通常會配合進食的時間來注射胰島素,假使打完胰島素卻吃很少或沒吃東西,就容易出現低血糖。有些患者則是增加了運動量,身體對胰島素敏感性改善,這時就要調整胰島素的注射量,以免出現低血糖。
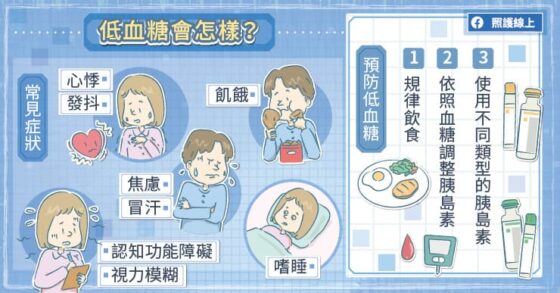
低血糖會讓患者感到不適,像是血糖值降到 70 mg/dL 以下,甚至到 50 mg/dL 以下時,可能出現全身無力、虛弱的感覺。「冒冷汗、視力模糊、發抖、心悸,都可能是低血糖帶來的症狀,」曾耀賢主任提醒:「照顧者若發現患者變得嗜睡、精神不繼,也可能是血糖太低。」
若出現這樣的狀況,可以趕緊驗個血糖,然後吃 15 克糖,大約是三顆方糖,或喝一罐養樂多或一罐濃縮果汁。15 分鐘內若沒改善,可再補充第二次的糖份。
要減少低血糖發作的次數,最好能規律進食、量血糖。若有運動量增加或飲食量下降的狀況,可以依據血糖值調整胰島素的用量,或搭配使用不同類型的胰島素。
曾耀賢醫師回憶,曾經有患者在早上、晚上各打 140 單位胰島素,一天需要 280 單位胰島素,因為血糖高舊增加胰島素劑量,反而應該從飲食、運動、注射劑巧著手,這位患者經過指導,調整飲食、運動和避免固定施打部位產生的脂肪增生,漸漸把胰島素劑量調下來,一天只需要 80 單位胰島素。
可見飲食、運動和衛教的配合對糖尿病相當重要。胰島素是幫助控糖的好工具,糖友要好好記錄自己的血糖變動和施打劑量,回診時就能與醫師討論,選擇最適合自己的治療組合!
- 本文轉載自 Care Online 照護線上《善用胰島素,穩定血糖、保護胰臟,醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接!