- 作者 / 黃致旻 醫師
- 本文轉載自 Care Online 照護線上《乳房摸到硬塊,正常嗎?一定要知道的乳癌症狀,外科女醫圖解懶人包》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔

「醫師,上星期我媽媽被檢查出來有乳癌,所以我也想做個檢查。」門診時,經常有患者會很狐疑:「我還想問,為什麼我媽說她都沒有什麼不舒服,卻是得了癌症呢?一般人得乳癌,會怎樣的不舒服呢?」
雖然我們接下來會看看一些值得注意的乳癌症狀,但想先請大家了解,同樣是乳癌,不同患者會出現不同的症狀,而且許多患者不會注意到乳癌症狀。甚至,乳癌可能是毫無症狀的。
因此,只靠「我有沒有症狀」來決定要不要檢查乳房,是比較危險的;面對乳房疾患,建議 30 歲以上的女性要養成一年做一次乳房超音波篩檢的習慣,到了 45 歲以上後,每兩年還要加做一次乳房攝影篩檢。當有做定期篩檢時,比較能在乳癌發展的早期就發現乳癌,患者很可能還在乳癌零期或一期。當等到出現症狀才去就醫檢查的話,萬一被確診為乳癌,常常已經是乳癌第二期以上囉。
可能代表乳癌的症狀
- 摸到乳房有新的硬塊感
- 摸到腋下有新的硬塊感
- 之前沒有乳頭下陷,但乳頭突然變凹了
- 乳頭出現不像乳汁的分泌物
- 乳房部分腫脹
- 乳房皮膚凹陷
- 乳房或乳頭乳暈處的皮膚發紅
- 乳房痛
- 乳房形狀變化

請先別緊張,雖然即使有這些症狀,也不代表一定是乳癌造成的,但注意到這些狀況時,最好盡快就醫檢查,確定是否有問題。請繼續看下面的解說。
務必注意:乳房硬塊感
最要注意的乳癌症狀,就是「硬塊感」,而不是「痛」。
這個真的很重要!臨床上患者只要乳房一痛,絕對會想就醫。但摸到硬塊時,卻會因為「這硬塊又不會痛」而放著不檢查,直到硬塊變大,乳癌變嚴重才就醫。請注意,絕多數的乳癌腫塊都不會痛,而是以硬塊表現。假使發現乳房或腋下有「不曾消失的硬塊感」,即使月經結束了硬塊感仍然在,務必要趕緊面對。
每個人擔心的硬塊感大小差異可能會很大,有的位在皮膚表層,像米粒般極小的一點;也有人是覺得一整團乳頭下方都是過硬的腫塊。所以,許多讀者會想問的是:「硬塊就是不正常嗎?」不是的。這些於乳房摸到的硬塊,可以是正常狀況,也可能是脂肪瘤、皮下囊腫、纖維囊腫、纖維腺瘤、葉狀瘤等良性腫瘤,但也有是乳癌的機會。
更多人的疑慮是:「究竟什麼是硬塊感?」或「我這樣程度的硬,算正常嗎?」嗯,其實沒有什麼是「典型的乳房」,乳房由乳腺組織、脂肪組織、纖維架構等組成,本來就不會全部都很軟,本來摸起來就不是很平均、很均質的感覺。而且隨著年齡和月經週期的變換,乳房的觸感也會有變化,以下是乳房觸感會特別有變化的時間點:
月經來之前
在女性月經來之前,常覺得胸部變比較腫,也有疼痛感。由於乳房裡有些液體蓄積,摸起來可能會有些硬硬的感覺。這時候摸到硬塊可以先觀察一下,萬一等到月經結束後,這個硬塊感卻持續都沒有消失,就需要趕快就醫檢查。
懷孕的時候
懷孕也是許多女性會覺得乳房硬硬的時候,因為這時能分泌乳汁的乳腺組織正在增生,因此會出現腫脹及硬塊感。
哺乳的時候
哺乳時最常見的乳房硬塊感是由於乳汁淤積,甚至已經造成乳腺炎等感染問題。當乳房硬塊伴隨著發燒與乳房局部紅腫熱痛,就要擔心是乳腺炎。但如果這個硬塊感是新跑出來的,不會痛,幾天後也沒有消失不見,最好還是就醫檢查,確定是否為乳囊腫或乳癌等非感染的問題。
更年期附近
在接近更年期的這個階段,女性體內荷爾蒙濃度變動大,常常會覺得乳房痛,即使不是快到月經週期的時候,也會覺得乳房痛,或覺得乳房有一塊塊硬硬的感覺。

所以,女性是否會覺得乳房硬,與在經期的哪個階段,是不是月經快來了,是否曾經懷孕哺乳過,最近是變胖還是變瘦,是否有在服用某些藥物等狀況都有關係。若月經結束後硬塊感仍在,或已經停經,最好及早就醫檢查乳房硬塊。因為,最常見的乳癌症狀,就是乳房或腋下的硬塊!
其他異常的乳房狀況
除了硬塊之外,有些狀況也值得注意。首先是擠擠看乳頭,是否會出現分泌物。如果有乳頭分泌物,要注意是兩側乳頭都有,還是單側;顏色是怎樣的,是血色的、咖啡色的、清清如水的嗎?還是跟乳汁很像,白白的;然而,分泌物的量又如何呢?是不用擠就會自行流出來?還是要擠很久很大力,才出來一些些?
提供這些資訊都能帶來醫師評估乳頭分泌物是否為異常的一些線索。簡單來說,若兩側乳頭多個孔洞都出現如乳汁般的白色分泌物,比較不會是乳癌引起的;但單側乳房的單個孔洞出現太過清澈,清清如水的分泌物,或血色、咖啡色的分泌物,就比較需要擔心。詳細解說,請看「乳頭出現分泌物,到底正不正常?」及「乳頭流出血狀分泌物 – 乳突瘤」兩篇。
另外,也要注意乳頭皮膚的狀況,單純的皮膚癢常與乳頭乳暈濕疹有關,但若有紅疹、脫皮、苔癬化的變化,或覺得過去乳頭是凸出來的,現在突然凹陷下去,最好就診讓醫師檢視。詳情請看「乳頭癢癢好害羞,是不是乳癌?外科女醫圖文解說」這篇。
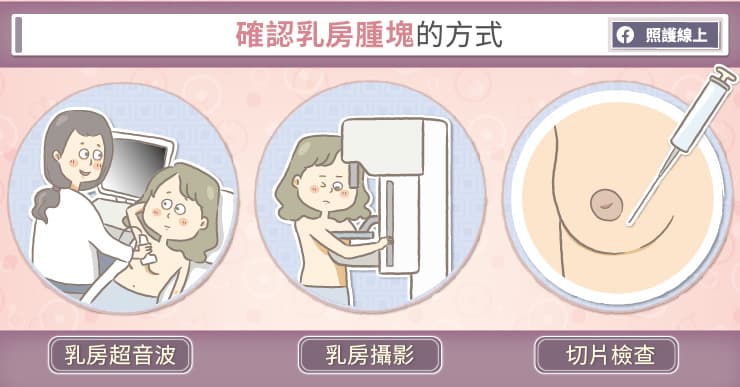
當然,最後還是要提醒,如果年紀超過三十歲,想了解自己乳房的狀況,最好養成一年一次定期超音波檢查的習慣。萬一在超音波檢查時發現異常的情形,醫師會建議加做乳房攝影或切片檢查,確定是否為乳癌。
- 本文轉載自 Care Online 照護線上《乳房摸到硬塊,正常嗎?一定要知道的乳癌症狀,外科女醫圖解懶人包》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接