科學家認為牛津 AZ 疫苗有罕見、可致死的血栓的副作用。因此,多國限制年輕人不可接種牛津 AZ 疫苗,但英國和台灣政府採取了不一樣的決定
2021 / 04 / 07,歐洲藥品管理局(EMA)和英國藥品和醫療產品監管署(MHRA)認為,極罕見的疫苗接種者出現「體內瀰漫性血栓,合併血小板低下」的疾病,可能和牛津 AZ 疫苗有關 [1-3]。
英國疫苗接種和免疫聯合委員會(JCVI, Joint Committee on Vaccination and Immunisation。類似台灣的疫苗諮詢小組)建議 30 歲以下青年,改選其他廠牌(但英國 MHRA 未限制特定年齡停打牛津 AZ 疫苗);而台灣並不調整策略,仍開放全年齡施打,但特別強調,若接種後出現呼吸困難、胸痛、持續腹痛、四肢腫脹或冰冷、嚴重頭痛、視力模糊、非注射處有不尋常出血點、紫斑等,盡速就醫 [4]。
牛津 AZ 疫苗,可能導致罕見的血栓併血小板低下
儘管有數萬人的臨床試驗,但極罕見的副作用,也只能在全民接種疫苗後,才會被發現。牛津 AZ 疫苗大規模施打數月後,2021 年三月上旬,歐洲各國出現了數十件血栓的病例、數人死亡。當時,丹麥、奧地利、義大利,甚至德國,預防性地暫停民眾接種牛津 AZ 疫苗 [5]。
一般人體也會出現血栓、導致肢體血流不良,如:長時間不動(長途飛行)、產後婦女、長期臥床等,可能症狀是下肢腫脹,若血栓剝落、流至肺部,可能會導致肺栓塞 [6-8]。
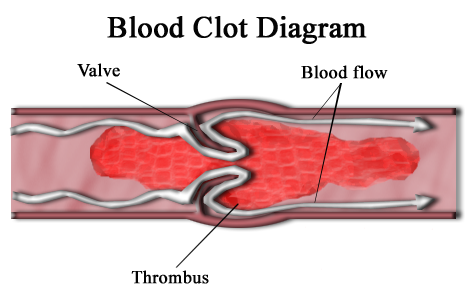
然而,在歐洲回報、發生血栓的疫苗接種者中,少數患者出現極罕見症狀,不僅血液內出現血栓,其血小板(幫助凝血的物質)濃度也同時過低;而血栓位置也極為罕見,發生在腦靜脈,或腸繫膜靜脈。
歐洲藥品管理局首先排除製程出錯的可能性;而3月下旬,再確認了 [9]:
- 疫苗應不會提升整體血栓疾病的風險。換言之,通報裡的一般血栓疾病,是自然情況下就會發生的疾病。
- 但極度罕見的血栓併血小板低下(包含血栓發生在罕見部位)疾病,仍無法排除和疫苗有關
時間來到 4 月 7 日,歐洲和英國發佈新聞稿,認為此罕見症狀-血栓併血小板低下,血栓位置在腦(cerebral venous sinus thrombosis, CVST)、腹部內臟(splanchnic vein thrombosis),可能確實由牛津 AZ 疫苗所引起,且須列為疫苗副作用 [10]。可能症狀如下:
- 呼吸急促
- 胸痛、持續腹部疼痛、腿部紅腫
- 持續頭痛、視力模糊
- 注射處以外的皮膚出現血斑
此副作用極罕見,發生率僅約 4 例/每百萬人、1 死亡/每百萬人。發病多在接種後14 天內、多數為 60 歲以下女性,但現仍無法確定什麼特徵是高危險因子,但孕婦是血栓高危險族群,應和醫師討論 [2]。
自體免疫-攻擊身體的抗體
此罕見疫苗副作用,似乎和自體免疫有關。推測致病機制,類似另一種疾病-肝素引起之血小板低下(HIT, heparin induced thrombocytopenia)。
肝素是醫療上重要的藥物,可防止血液凝固、預防血栓。用在洗腎、人工心肺等,甚至抽血的綠色採血管裡,都用肝素防止血液凝固。理論上肝素能防止凝血,但在某些人體內,白血球會製造出辨認肝素 [註1]的抗體。此抗體刺激血小板釋出多種凝血物質,此步驟不僅消耗了體內大量血小板,更活化凝血酶等,產生危險的血栓 [11-13];因此 HIT 的患者,會同時出現血栓和血小板低下的症狀。
為什麼英國的專家建議 30 歲以下年輕人,不要打牛津 AZ 疫苗?
針對血栓併血小板低下此罕見、危及性命的副作用,英國的專家諮詢小組(JCVI)觀察後發現,越年輕的接種者,發生的比率越高。且輝瑞 – BNT、莫德納(Moderna)的疫苗,無接種者出現此罕見副作用。因此。JCVI 建議 30 歲以下年輕人,可選擇牛津 AZ 疫苗以外的廠牌 [註2][3]。

劍橋大學計算出在疫情輕微、中等、嚴峻時,不同年齡層民眾接種疫苗後,可能會受到的傷害(如:嚴重的血栓)和助益(如:避免感染後惡化成重症、進加護病房)。從圖中可發現,「疫情輕微」時,高齡者族群就可看到明顯的「利大於弊」,疫苗幫助約 14 名年長者不進加護病房,而僅有 0.2 人受到血栓威脅(60~69歲)。但數據也顯示:
- 接種者越年輕,疫苗帶來的助益越小。因為年輕人感染 COVID-19 / 新型冠狀病毒疾病後,本來就不易惡化重症,所以疫苗帶來的幫助較少
- 接種者越年輕,疫苗導致的罕見血栓併血小板低下越可能發生
因此隨著年齡層降低,「利大於弊」的效果越弱。而在 30 歲以下的族群,疫苗甚至於「弊大於利」:疫苗僅能保護 0.8 名年輕人不進加護病房,但卻可能導致 1.1 人因血栓而住院。但這是「疫情輕微」的假設,若疫情趨於嚴峻,對所有年齡層而言,接種疫苗就都是「利大於弊」了。
儘管如此,英國政府(MHRA)未限制特定年齡停打牛津 AZ 疫苗[2],而台灣政府和專家諮詢小組也未限制[4] ,為什麼呢?
儘管台灣疫情極度輕微(1,054 名感染者。約 0.5 例感染 / 每萬人),但台灣不可能永遠鎖國,數月 / 年之後,台灣必然會開放國境,讓所有人(和病毒)自由進出。而新型冠狀病毒(SARS-CoV-2)已經深入人類族群、不可能根除。也許如李秉穎醫師論述:利弊之間,要看近期或長期。長遠來說,全世界的人類,大概一生都會遇到 1 次新冠病毒。而只要是第一次感染,就約有 20% 會惡化成重症、2 ~ 10% 的機率死亡。在數據和現實之間,不會有正確答案,我們只能相信科學的驗證,做出當下最好的決定吧。
保持冷靜,繼續前進。Keep Calm and Carry On.
註 1:精確的說法是辨認肝素 / platelet factor 4 的複合體(heparin-PF4 complex),為避免混淆文章重點,故省略 platelet factor 4 的說明
註 2:JCVI 對 30 歲以下接種者的建議前提,是未患慢性病、肥胖等 COVID-19 重症風險的疾病。換言之,若罹患重症風險的疾病,應不論任何廠牌,即早接種為佳
參考文獻
- AstraZeneca’s COVID-19 vaccine: EMA finds possible link to very rare cases of unusual blood clots with low blood platelets. European Medicines Agency. 2021/04/07
- MHRA issues new advice, concluding a possible link between COVID-19 Vaccine AstraZeneca and extremely rare, unlikely to occur blood clots. United Kingdom. 2021/04/07
- JCVI statement on use of the AstraZeneca COVID-19 vaccine: 7 April 2021. United Kingdom. 2021/04/07
- AstraZeneca COVID-19疫苗接種注意事項。中華民國衛生福利部疾病管制署。2021/04/08
- 新冠疫苗:泰國和歐洲多國暫停接種阿斯利康疫苗。BBC中文。2021/03/12
- 「腳腫」!!小心下肢深部靜脈血栓–介紹兩種非侵襲性影像診斷方法。高醫醫訊
- 淺談下肢靜脈栓塞? (經濟艙症候群)。台北市立聯合醫院
- 深部靜脈栓塞。高雄榮民總醫院
- COVID-19 Vaccine AstraZeneca: benefits still outweigh the risks despite possible link to rare blood clots with low blood platelets. European Medicines Agency. 2021/03/18
- AstraZeneca’s COVID-19 vaccine: EMA finds possible link to very rare cases of unusual blood clots with low blood platelets. European Medicines Agency. 2021/04/07
- 肝素引起之血小板低下(Heparin induced thrombocytopenia,HIT)。中華民國血液病學會
- 肝素引起血小板低下症及案例報告。藥學雜誌
- I Ahmed, A Majeed, and R Powell (2007) Heparin induced thrombocytopenia: diagnosis and management update. Postgraduate Medical Journal. DOI: 10.1136/pgmj.2007.059188