- 作者/照護線上編輯部
- 本文轉載自 Care Online 照護線上《不到 40 就中風,原來是心房顫動在作祟,心臟專科醫師圖文解說》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接

C 先生對工作非常投入,雖然壓力很大,但正值壯年的他並不以為意,沒想到,未滿 40 歲的他,卻突然中風了。
台中榮民總醫院心臟內科李政鴻醫師回憶,C 先生當時是因感到手腳無力,所以趕緊就醫,確診為栓塞性中風。經詳細檢查後,發現他有心房顫動,而且還有卵圓孔未關閉的狀況。
C 先生平時喜歡騎腳踏車,但是常常在衝刺時感到使不上力,心跳非常快,很不舒服;偶爾也會感到頭暈、胸悶、疲倦,只是休息一陣子後便改善。陣發性心房顫動容易被輕忽的原因就在於,患者平時心跳節律都很正常,但是會在某些時候出現短暫、間歇性的心房顫動,導致心悸等不適。
「我們利用電氣燒灼術治療心房顫動,並把卵圓孔用閉合器關閉起來。」李政鴻醫師表示,「中風的經驗讓他深刻體會到生命的脆弱,對於人生的看法也有些改變。從前都是拼命工作,現在他曉得生命中不是只有工作,必須好好照顧身體,才不會透支健康。我也提醒他,運動不能過度,騎腳踏車不必像從前那麼拚,畢竟運動是為了健康,而不是為了成績。」
提高警覺!心房顫動常無感
心房顫動是相當常見的心律不整,發作時心房的跳動會像顫抖一般,不再規律收縮。根據統計,有四成至六成的患者並沒有症狀,很容易被忽略。
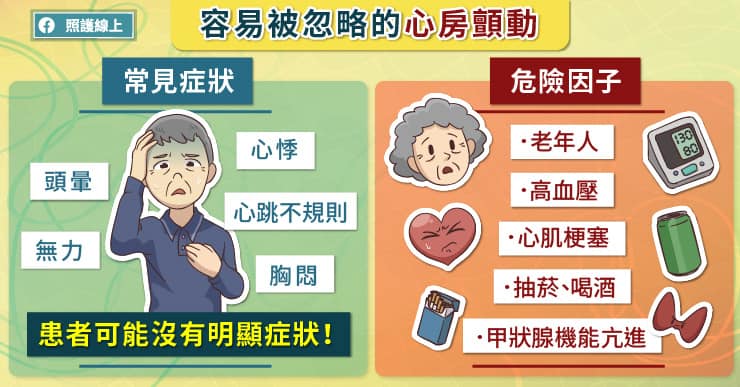
有些患者症狀表現比較輕微,可能是倦怠、全身無力;嚴重一點,會感到胸悶、胸痛、活動會喘;更嚴重的話可能會導致心臟衰竭。心跳非常快的時候,心輸出量變差,患者的日常活動也會受到限制。
心房顫動患者可能毫無症狀,也可能感到明顯不適,臨床表現非常多樣,而且部分患者屬於陣發性心房顫動,時好時壞,李政鴻醫師提醒,大家要提高警覺,偶爾可以摸摸脈搏,若是發現脈搏不規則,要盡快就醫。
使用心電圖便能診斷心房顫動,若是發作較頻繁、症狀較明顯,早期診斷的機率就比較高,如果做檢查時沒有偵測到心房顫動發作,可以做 24 小時心電圖,甚至是連續 7 天到 14 天的長時間監測,有助增加診斷率。
心房顫動不治療,小心中風跟著來
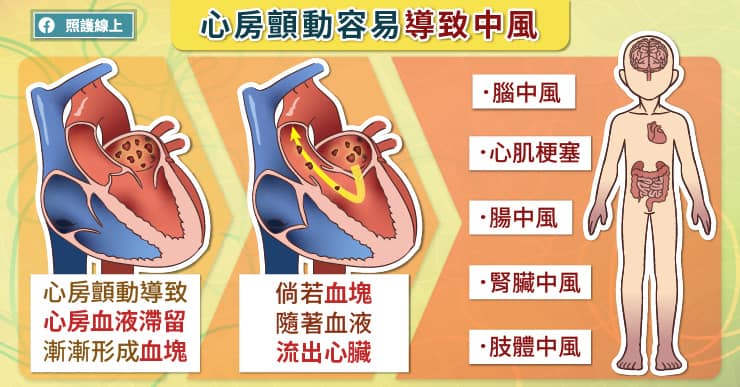
心房顫動雖然是心臟的問題,但是會大幅增加中風的風險,造成嚴重併發症,影響遍及全身,一定要盡早治療。心房顫動可能使心房裡的血液凝結形成血栓,當血栓打到腦血管裡,就是腦中風;根據李醫師臨床經驗,當血栓打到腸子的血管,會造成腸子缺血、壞死,就是腸中風;當血栓打到腎臟的血管,會出現突發性腰痛,就是腎臟中風;當血栓打到四肢的血管,會出現手腳無力、不能動,就是肢體中風。
由於心跳速度偏快、不規則,可能導致心臟衰竭;根據李醫師臨床經驗,當患者的心臟有其他問題時,若發生心房顫動,可能會造成肺積水、呼吸衰竭等嚴重的心衰竭症狀。
部分患者的心跳不規則、忽快忽慢,如果停頓太久,也可能產生昏厥,容易產生意外,李政鴻醫師說,「若在走路、騎車時突然倒下、失去意識,是非常危險的事情!」
及早治療,控制心律、預防中風
心房顫動的治療會朝幾個方向進行,包括控制心跳節律、控制心跳速度、及預防中風。李政鴻醫師解釋,使用抗心律不整的藥物有機會讓心跳恢復正常節律,減少心悸、胸悶、頭暈等症狀,或者盡量把心跳速度限制住,避免心跳速度太快而造成心臟衰竭的症狀。
「心房顫動患者終身都需考量中風的風險。」李政鴻醫師指出,「為了降低中風風險,可以使用抗凝血劑。臨床上會根據患者年紀、性別、糖尿病、高血壓、心衰竭、中風史及血管疾病等,評估整體中風之風險,並給予合適的抗凝血劑,減少血栓形成的機會。」
總括來說,每一個患者都需要考量預防中風的必要性,大部分患者都需要控制心跳速度,還有部分患者需要嚴格控制心跳節律,以避免心房顫動發作。

除了按時服藥之外,日常生活中大家也要注意心臟保養,李政鴻醫師說,「高壓的工作,容易導致心房顫動發作,務必妥善調適工作壓力,該休息、就休息,盡量不要熬夜。」
李醫師提醒,飲食方面要避免高脂飲食、減少精緻碳水化合物、適量鹽分攝取,以降低心血管疾病的風險;而肥胖也會對身體造成負擔,增加心房顫動的風險,建議維持理想體重,並養成規律運動的習慣,每周至少要有150分鐘低至中等強度運動,維持心肺功能。抽菸、喝酒都會增加心房顫動的風險,可以的話要趕緊戒掉。
貼心小提醒
心房顫動是老年人相當常見的心律不整,但是很多患者並沒有明顯症狀,容易錯過治療時機,等到中風發生時,才發現事態嚴重。
如果偶爾會感到心悸、頭暈、胸悶、容易喘,或是摸到脈搏有不規則的狀況,就要進一步檢查,即使症狀自動消失,也不能掉以輕心。李政鴻醫師叮嚀,「健康不是唾手可得的,是需要努力維持的,希望大家在工作之餘也要好好過生活,並留意身體發出的警訊,及早就醫、及早治療!」
- 了解更多心血管疾病用藥知識與風險,前往問診便利貼。
- 了解十年內心血管事件發生風險,前往心血管疾病風險評估。