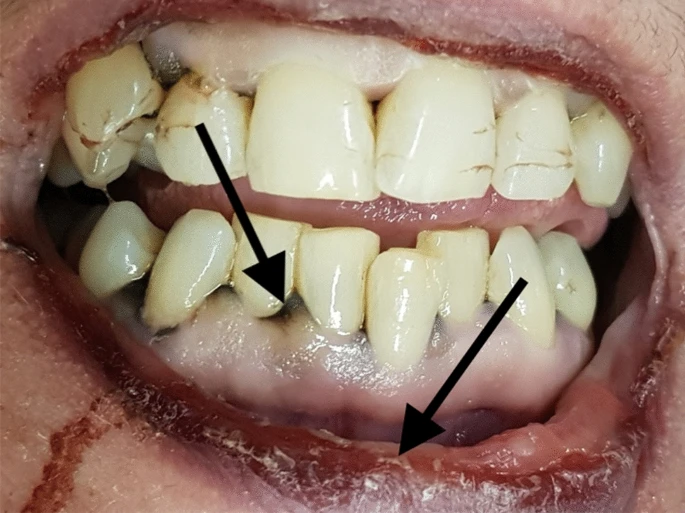
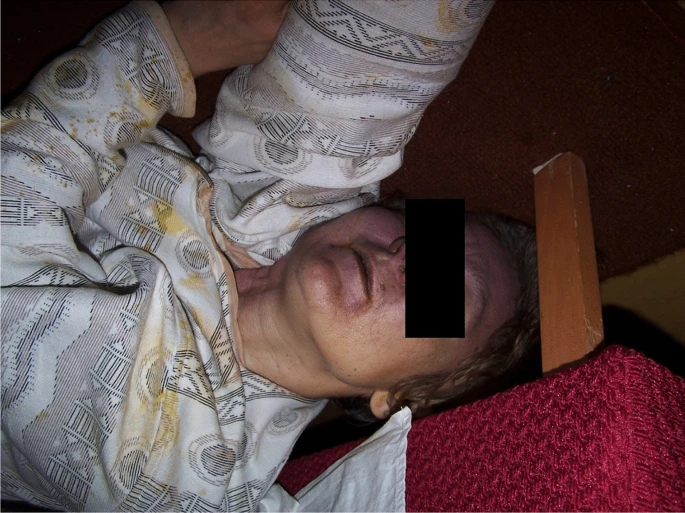
丈夫用來蝕刻金屬的氯化鐵(FeCl3)遺失。罹患妄想型思覺失調症(paranoid schizophrenia),時年 47 歲的妻子,於自家公寓倒下,地板、嘴邊和身上的衣服,都有橙黃的液體。她曾數度以多種方式自殺未遂,最近有安排住院的計劃。[1]
自殺防治專線:
衛生福利部安心專線 1925
生命線協談專線 1995
張老師輔導專線 1980

鐵中毒
19 世紀末起,基於毒物學的迅速發展,金屬中毒的意外與刑案,已經不似過往那麼頻繁。目前急性鐵中毒的情形,較常見於吞下過量(> 20 mg/kg)鐵劑的兒童;也有些案例是孕婦攝取太多含鐵的補品。輕微鐵中毒的症狀,包括:嘔吐、腹痛、拉肚子等;嚴重的話,則會出現脫水、低血壓、代謝性酸中毒、血糖濃度波動、凝血問題,以及肝臟、腎臟、心血管和中樞神經系統的損傷。[1]另外,氯化鐵加水而分解,也就是經過水解(hydrolysis)後,[1, 2]pH 值約在 1 到 2 之間,具有腐蝕性,會傷害消化道和附近的內臟,並經由血液擴大影響的範圍。[1]
一般急性鐵中毒的情況下,醫師可能會考慮手術取出含鐵的藥錠;[1]或者用水或生理食鹽水沖入胃部再抽出,即洗胃(gastric lavage);[1, 3]還可以經靜脈輸注除鐵能(deferoxamine),讓它跟鐵結合,再排出體外。[1, 4]不過,此個案或許是被發現時就確定死亡,原論文沒有任何關於救治的描述,而是直接從驗屍講起。[1]
解剖驗屍
女子死後幾天,波蘭博美醫學大學(Pomeranian Medical University)的法醫系解剖驗屍:口腔黏膜跟腸胃道血栓性壞死(thrombotic necrosis)。此二處乃至周邊的心、肺、橫膈膜與肝臟,都呈現黃色。胃部清空,食物大概在毒物腐蝕體內組織的過程中,被腸胃壁和其他臟器吸收殆盡。腦部、肝臟與腎臟等內臟中,氯及鐵離子濃度很高。血液檢測排除酒精及外源非揮發性有機化合物。[1]
普魯士藍染劑
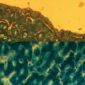
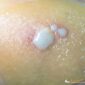
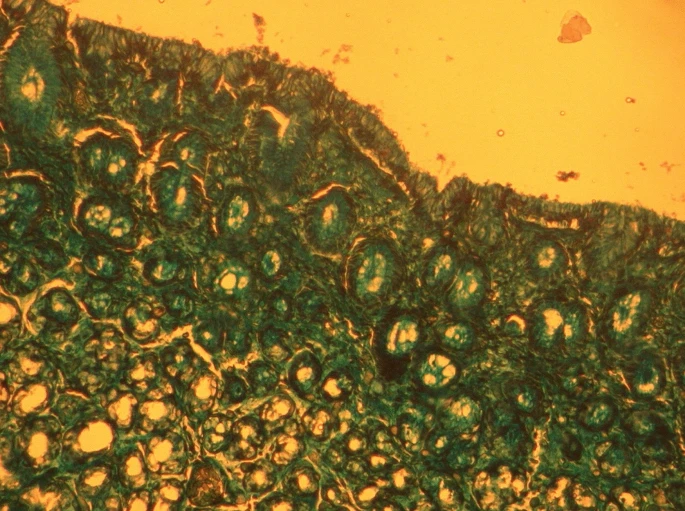
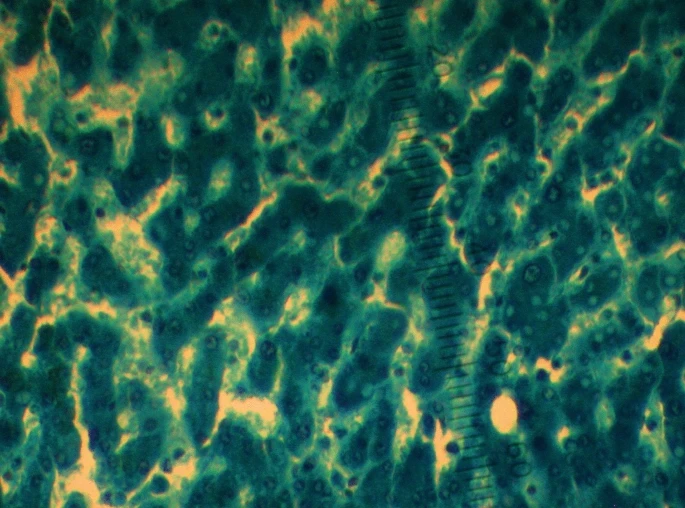
進行組織學分析的時候,照慣例得使用蘇木紫(haematoxylin)和伊紅(eosin)兩種染劑,讓細胞和組織的結構顯現出來;[5]而驗屍團隊在此額外採用普魯士藍(Prussian blue)染劑,促使鐵現形。[1]細胞中的鐵,分為可溶解跟不可溶解兩種。蘇木紫和伊紅無法令可溶解的鐵蛋白(ferritin)被看見;但普魯士藍染劑會使之呈現非常淺的水藍色。而不可溶解的血鐵質(hemosiderin),碰到蘇木紫與伊紅時是金棕色;如果用普魯士藍染劑,則為藍色。[6]
普魯士藍染劑的成份,為亞鐵氰化鉀鹽酸(potassium ferrocyanide hydrochloric acid)溶液,跟帶正電的鐵離子作用,會產生藍色的亞鐵氰化鐵(ferric ferrocyanide)。[7, 8]儘管人體本來就有鐵,正常的肝臟遇上該染劑,其實看不太出變化;即使因為生病而充斥血鐵質,頂多也只有部份細胞著色;不可能像中毒時,整片湛藍。女子的內臟組織一如預期的大面積變色,而且以腸子和肝臟的最為明顯。[1]
死因
死亡與驗屍相隔幾天,屍體除了會出現一般死後常見的變化,無疑也給予氯化鐵蔓延並穿透的時間,惡化對內臟和組織的傷害。然而綜合所有證據,以及精神病史賦予的自殺動機,法醫仍可判斷女子死於口服氯化鐵中毒,引發的急性心肺衰竭。[1]
參考資料
- Majdanik S, Potocka-Banaś B, Glowinski S, et al. (2021) ‘Suicide by intoxication with iron (III) chloride’. Forensic Toxicology, 39, 513–517.
- ‘5.4: Hydrolysis Reactions’. LibreTexts Chemistry, U.S.
- ‘Stomach Pumping’. (10 JAN 2023) Cleveland Clinic, U.S.
- Velasquez J, Wray AA. (22 MAY 2023) ‘Deferoxamine’. In: StatPearls. Treasure Island (FL): StatPearls Publishing.
- Sampias C, Rolls G. ‘H&E Staining Overview: A Guide to Best Practices’. Leica Biosystems. (Accessed on 04 SEP 2023)
- Guindi M. (2018) ‘11 – Liver Disease in Iron Overload’. In: Practical Hepatic Pathology: a Diagnostic Approach (Second Edition). Pattern Recognition. (pp.151-165)
- ‘All About Iron: The Colloidal Iron Stain and Prussian Blue Reaction’. (04 JUN 2021) U.S. National Society for Histotechnology.
- Suvarna KS, Layton C, Bancroft JD. (2018) ‘Techniques for the Demonstration of Carbohydrates’. In: Bancroft’s Theory and Practice of Histological Techniques E-Book. (pp. 187-188)
-200x200.jpg)