- 作者/白映俞 醫師
- 本文轉載自 Care Online 照護線上《三高又中廣身材 – 代謝症候群》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔!
你可能聽過醫師皺起眉頭,喃喃唸出「代謝症候群」這幾個字眼,卻很難明白這代表的是什麼意思?!我們今天就來看看「代謝症候群」究竟說的是什麼?
代謝症候群指的是一些疾病的「組合」,不算一種疾病,然而代謝症候群是容易導致心血管疾病的危險因子之總稱,因此重點在這裡!如果有代謝症候群的話,之後發作心血管疾病,像是狹心症、心肌梗塞、中風等問題的機會就會大增!
那「代謝症候群」是哪些疾病的組合呢?就是我們常聽到的三高問題 – 血壓變高、高血糖、異常的血脂肪升高(包括膽固醇或三酸甘油脂),或是已經在用藥控制血壓、血糖、或血脂肪,以及腰腹部聚集太多脂肪,就屬於代謝症候群。想想看,血壓高、血糖高、及肥胖這幾種問題各自都會影響血管健康。當三個問題都有的話,威力加成,對健康就特別危險!
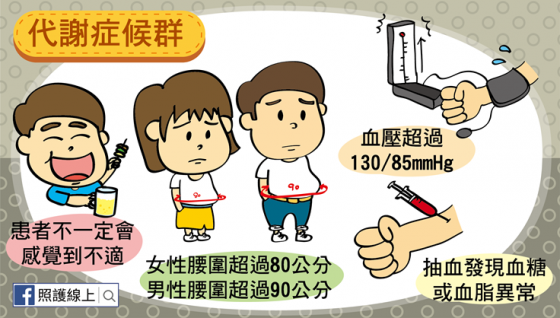
這樣說起來,既然「代謝症候群」對健康影響這麼大,想必會讓患者從頭到腳都很不舒服吧!錯!代謝症候群的患者通常沒有什麼症狀,你沒看錯,是沒什麼症狀喔!想想看,手沒伸進去血壓計測量之前,誰會知道自己血壓高嗎?其實很難啊!常有人誤以為高血壓會讓脖子綁綁緊緊的,如果沒有不舒服就代表血壓正常。錯!血壓變高的初期通常不會造成什麼症狀的!而血糖逐漸變高的時候,也還不會帶來太多不適,都是要高血糖影響一段時間後,才會讓人有視力模糊、容易渴、常解尿、吃的多等症狀。所以啦,唯一比較容易讓「代謝症候群」患者注意到自己不太對勁兒的,就是發現自己腰圍愈來愈往「中廣」方向邁進。而要知道自己有沒有代謝症候群,不是靠有症狀才求醫,唯一比較可靠的方式是定期健康檢查。
「代謝症候群」的診斷條件在世界各地的標準並不盡然相同,我們以下所述是台灣的標準,如果以下五個項目符合了三樣的話,就是「代謝症候群」。
● 腰圍過寬,指女性腰圍超過 80 公分,或男性超過 90 公分
● 三酸甘油脂過高,數值大於 150 mg/dL,或已經用藥控制三酸甘油脂
● HDL(好膽固醇)過低,女性小於 50 mg/dL或男性小於 40 mg/dL
● 血壓高,指收縮壓超過 130 mmHg,舒張壓超過 85 mmHg,或已用藥物控制血壓。
● 空腹八小時後抽血,血糖大於 100 mg/dL,或已經用藥控制血糖。
容易罹患「代謝症候群」的危險因子
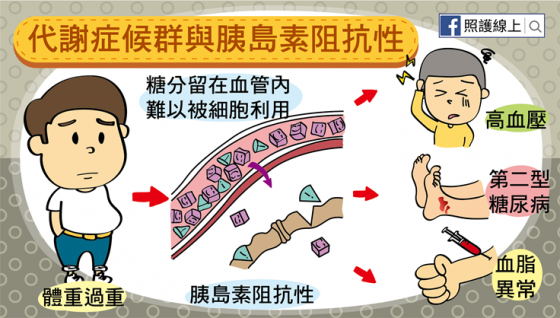
▲ 體重過重,尤其是腹部脂肪過多,代表內臟脂肪過多,就比較容易有代謝症候群。
▲ 不良生活型態,特別與久坐不動的生活型態有關。
▲ 年紀大,隨著年齡增長,得到代謝症候群的機會也增加了
▲ 非酒精性脂肪肝
▲ 妊娠糖尿病,也就是懷孕時曾被診斷為高血糖的婦女
▲ 父母或手足有第二型糖尿病
▲ 多囊性卵巢症候群
與代謝症候群非常相關的一件事叫做「胰島素阻抗性」,我們來了解一下這是什麼意思。我們吃進的食物由腸胃分解後,會轉成葡萄糖的形式進到血液裡,這時由胰臟分泌的一種荷爾蒙 – 胰島素開始作用,將葡萄糖收進細胞裡變成燃料,以供我們活動所需。
簡單講,胰島素可以幫助身體使用葡萄糖作為能量。那如果有「胰島素阻抗性」呢?這代表細胞對胰島素反應不夠靈敏,因此葡萄糖沒法好好進入細胞內,血糖就只能一直很高。身體剛開始會試著做出更多的胰島素荷爾蒙,但最後仍是無法改善高血糖狀態,就會破壞血管健康。
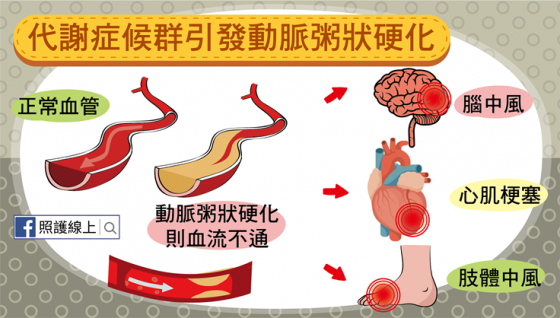
罹患代謝症候群的後果是容易讓「血管硬化」,想想看,當膽固醇、脂肪等物質黏在血管壁上,再加上高血糖不斷破壞血管,血管這條通道就變得卡卡的,如同水管卡了一層層陳年鏽垢那樣,時不時就塞住,我們稱為「動脈粥狀硬化」。而當血管不通暢健康,時不時會發生阻塞問題,若阻塞在供應心臟血液的冠狀動脈,會讓人有狹心症,甚至心肌梗塞。若阻塞發生於腦部的動脈,就是腦中風。若阻塞發生在供應腸子的血管,則為腸中風!
每次提到一個病症,有些人就會擔心這是不是醫療產業的陰謀,要恐嚇民眾並多賺藥費?其實代謝症候群這個診斷有如暮鼓晨鐘,用意不是叫大家趕快吃藥,而是要讓人警醒,我們目前的生活型態對健康有礙,已經是往一條錯誤的路上走了,如果再不趕快回頭,就會一路抵達動脈粥狀硬化與胰島素阻抗性等終點了!那要做什麼改變呢?最重要的,就是從生活習慣及態度開始做起!
簡單講,就是減重、規律運動、健康飲食、戒菸、和不過量飲酒!這些不是老生常談,然而從小事做起,從生活的各個面向讓自己自然而然地接近健康,才是最有效達到健康的手段!
像是你可以從多走路開始做起,盡量以走路及騎腳踏車取代原有的交通工具,在公司地點的捷運站前一站下車,多走點路去上班,或者少搭電梯,改成爬樓梯上樓。或是要求自己每天至少要走個二十分鐘,再逐步增加運動的時間到每天三十分鐘。戴上記步器也是個不錯的做法,若過去真的很少運動,可以從要求自己每天至少要走五千步做起,接著則是挑戰每日一萬步。
當生活步調愈來愈習慣「多活動」,體力也變好之後,再繼續往前推進,學習不同的運動,增加運動的趣味性及強度。千萬不要剛開始就越級打怪,心肺功能不夠好或體重過重時,很容易因為突然運動造成傷害而馬上放棄。記住,我們追求的是可以持之以恆的作法,可以把因為運動而產生的美好感覺延續到明天的做法,不需要躁進!如果你本來就不喜歡走路,而是喜歡跳舞,那就從跳舞開始下手!沒問題的!就找到自己喜歡做的運動,並開始養成規律運動習慣,持之以恆地做吧!
飲食部分的建議要提醒大家減少食物中的反式脂肪、減少飽和脂肪,也要選擇鹽分不過高的飲食,盡量多吃蔬菜水果、全穀類、及優質蛋白質,少吃加工食物。地中海飲食是很好的選項,想知道更多飲食細節的,可以閱讀「高血糖的前奏–糖尿病前期」內文介紹,及觀賞「地中海飲食」的影音。
假如我們規則運動,注意飲食內容,通常體重就能得以獲得控制,而這點很重要,體重如果失控狂飆,對身體的影響絕不僅止於美觀,而是對血糖、血壓、血脂等都有負面影響。另外,抽菸影響血管健康這件事情,請閱讀「史上最強殺手–香菸」這篇,你會發現吸菸容易提高我們罹患心血管疾病的機會!因此想要預防代謝症候群帶來的動脈粥狀硬化,戒菸是一定要的!期望大家都能明白,在生活習慣方面做出正確的選擇,才是讓自己愈活愈健康的良藥!
- 本文轉載自 Care Online 照護線上《三高又中廣身材 – 代謝症候群》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔!
- 加入照護線上LINE官方帳號,健康資訊不漏接!
https://line.me/R/ti/p/%40careonline