
賓州州立大學醫學院的研究者發現新的抗癌方法,他們利用奈米技術將C6-ceramide(神經醯胺, 又稱Cerasomes)-一種在細胞質膜中控制細胞老化跟死亡的不溶性脂質分子-變成可溶性。奈米處理過後的Cerasomes可以有效毒死肝癌細胞,使癌細胞組織無法增生血管、獲得養份,但對一般正常細胞沒有影響,也不會有一般抗癌藥物帶給病人的嚴重副作用。
肝癌是世界上第五普遍的癌症,肝癌患者活過5年的機率低於百分之五,通常的療法是化療跟外科手術,包括器官移植。
資料來源:ScienceDaily

賓州州立大學醫學院的研究者發現新的抗癌方法,他們利用奈米技術將C6-ceramide(神經醯胺, 又稱Cerasomes)-一種在細胞質膜中控制細胞老化跟死亡的不溶性脂質分子-變成可溶性。奈米處理過後的Cerasomes可以有效毒死肝癌細胞,使癌細胞組織無法增生血管、獲得養份,但對一般正常細胞沒有影響,也不會有一般抗癌藥物帶給病人的嚴重副作用。
肝癌是世界上第五普遍的癌症,肝癌患者活過5年的機率低於百分之五,通常的療法是化療跟外科手術,包括器官移植。
資料來源:ScienceDaily
本文與 PAMO車禍線上律師 合作,泛科學企劃執行
走在台灣的街頭,你是否發現馬路變得越來越「急躁」?滿街穿梭的外送員、分秒必爭的多元計程車,為了拚單量與獎金,每個人都在跟時間賽跑 。與此同時,拜經濟發展所賜,路上的豪車也變多了 。
這場關於速度與金錢的博弈,讓車禍不再只是一場意外,更是一場複雜的經濟算計。PAMO 車禍線上律師施尚宏律師在接受《思想實驗室 video podcast》訪談時指出,我們正處於一個交通生態的轉折點,當「把車當生財工具」的職業駕駛,撞上了「將車視為珍貴資產」的豪車車主,傳統的理賠邏輯往往會失靈 。
在「停工即停薪」(有跑才有錢,沒跑就沒收入)的零工經濟時代,如果運氣不好遇上車禍,我們該如何證明自己的時間價值?又該如何在保險無法覆蓋的灰色地帶中全身而退?

過去處理車禍理賠,邏輯相對單純:拿出公司的薪資單或扣繳憑單,計算這幾個月的平均薪資,就能算出因傷停工的「薪資損失」。
但在零工經濟時代,這套邏輯卡關了!施尚宏律師指出,許多外送員、自由接案者或是工地打工者,他們的收入往往是領現金,或者分散在多個不同的 App 平台中 。更麻煩的是,零工經濟的特性是「高度變動」,上個月可能拚了 7 萬,這個月休息可能只有 0 元,導致「平均收入」難以定義 。
這時候,律師的角色就不只是法條的背誦者,更像是一名「翻譯」。
施律師解釋「PAMO車禍線上律師的工作是把外送員口中零散的『跑單損失』,轉譯成法官或保險公司聽得懂的法律語言。」 這包括將不同平台(如 Uber、台灣大車隊)的流水帳整合,或是找出過往的接單紀錄來證明當事人的「勞動能力」。即使當下沒有收入(例如學生開學期間),只要能證明過往的接單能力與紀錄,在談判桌上就有籌碼要求合理的「勞動力減損賠償 」。

根據警政署統計,台灣交通違規的第一名常年是「違規停車」,一年可以開出約 300 萬張罰單 。這龐大的數字背後,藏著兩個台灣駕駛人最容易誤判的「直覺陷阱」。
陷阱 A:我在紅線違停,人還在車上,沒撞到也要負責? 許多人認為:「我人就在車上,車子也沒動,甚至是熄火狀態。結果一台機車為了閃避我,自己操作不當摔倒了,這關我什麼事?」
施律師警告,這是一個致命的陷阱。「人在車上」或「車子沒動」在法律上並不是免死金牌 。法律看重的是「因果關係」。只要你的違停行為阻礙了視線或壓縮了車道,導致後方車輛必須閃避而發生事故,你就可能必須背負民事賠償責任,甚至揹上「過失傷害」的刑責 。
數據會說話: 台灣每年約有 700 件車禍是直接因違規停車導致的 。這 300 萬張罰單背後的僥倖心態,其巨大的代價可能是人命。
陷阱 B:變換車道沒擦撞,對方自己嚇到摔車也算我的? 另一個常年霸榜的肇事原因是「變換車道不當」 。如果你切換車道時,後方騎士因為嚇到而摔車,但你感覺車身「沒震動、沒碰撞」,能不能直接開走?
答案是:絕對不行。
施律師強調,車禍不以「碰撞」為前提 。只要你的駕駛行為與對方的事故有因果關係,你若直接離開現場,在法律上就構成了「肇事逃逸」。這是一條公訴罪,後果遠比你想像的嚴重。正確的做法永遠是:停下來報警,釐清責任,並保留行車記錄器自保 。

另一個現代駕駛的惡夢,是撞到豪車。這不僅是因為修車費貴,更因為衍生出的「代步費用」驚人。
施律師舉例,過去撞到車,只要把車修好就沒事。但現在如果撞到一台 BMW 320,車主可能會主張修車的 8 天期間,他需要租一台同等級的 BMW 320 來代步 。以一天租金 4000 元計算,光是代步費就多了 3 萬多塊 。這時候,一般人會發現「全險」竟然不夠用。為什麼?
因為保險公司承擔的是「合理的賠償責任」,他們有內部的數據庫,只願意賠償一般行情的修車費或代步費 。但對方車主可能不這麼想,為了拿到這筆額外的錢,對方可能會採取「以刑逼民」的策略:提告過失傷害,利用刑事訴訟的壓力(背上前科的恐懼),迫使你自掏腰包補足保險公司不願賠償的差額 。
這就是為什麼在全險之外,駕駛人仍需要懂得談判策略,或考慮尋求律師協助,在保險公司與對方的漫天喊價之間,找到一個停損點 。
除了有單據的財損,車禍中最難談判的往往是「精神慰撫金」。施律師直言,這在法律上沒有公式,甚至有點像「開獎」,高度依賴法官的自由心證 。
雖然保險公司內部有一套簡單的算法(例如醫療費用的 2 到 5 倍),但到了法院,法官會考量雙方的社會地位、傷勢嚴重程度 。在缺乏標準公式的情況下,正確的「態度」能幫您起到加分效果。
施律師建議,在談判桌上最好的姿態是「溫柔而堅定」。有些人會試圖「扮窮」或「裝兇」,這通常會有反效果。特別是面對看過無數案件的保險理賠員,裝兇只會讓對方心裡想著:「進了法院我保證你一毛都拿不到,準備看你笑話」。
相反地,如果你能客氣地溝通,但手中握有完整的接單紀錄、醫療單據,清楚知道自己的底線與權益,這種「堅定」反而能讓談判對手買單,甚至在證明不足的情況下(如外送員的開學期間收入),更願意採信你的主張 。
在這個交通環境日益複雜的時代,無論你是為了生計奔波的職業駕駛,還是天天上路的通勤族,光靠保險或許已經不夠。大部分的車禍其實都是小案子,可能只是賠償 2000 元的輕微擦撞,或是責任不明的糾紛。為了這點錢,要花幾萬塊請律師打官司絕對「不划算」。但當事人往往會因為資訊落差,恐懼於「會不會被告肇逃?」、「會不會留案底?」、「賠償多少才合理?」而整夜睡不著覺 。
PAMO看準了這個「焦慮商機」, 推出了一種顛覆傳統的解決方案——「年費 1200 元的訂閱制法律服務 」。
這就像是「法律界的 Netflix」或「汽車強制險」的概念。PAMO 的核心邏輯不是「代打」,而是「賦能」。不同於傳統律師收費高昂,PAMO 提倡的是「大腦武裝」,當車禍發生時,線上律師團提供策略,教你怎麼做筆錄、怎麼蒐證、怎麼判斷對方開價合不合理等。
施律師表示,他們的目標是讓客戶在面對不確定的風險時,背後有個軍師,能安心地睡個好覺 。平時保留好收入證明、發生事故時懂得不亂說話、與各方談判時掌握對應策略 。

從違停的陷阱到訂閱制的解方,我們正處於交通與法律的轉型期。未來,挑戰將更加嚴峻。
當 AI 與自駕車(Level 4/5)真正上路,一旦發生事故,責任主體將從「駕駛人」轉向「車廠」或「演算法系統」 。屆時,誰該負責?怎麼舉證?
但在那天來臨之前,面對馬路上的豪車、零工騎士與法律陷阱,你選擇相信運氣,還是相信策略? 先「武裝好自己的大腦」,或許才是現代駕駛人最明智的保險。
PAMO車禍線上律師官網:https://pse.is/8juv6k
討論功能關閉中。

數十年來,肝癌一直都是台灣重要的癌症死因,對國人健康造成重大威脅。嘉義長庚醫院胃腸肝膽科張德生主任指出,由於肝癌早期沒有明顯症狀,必須透過檢查才能夠發現,所以許多患者會在較嚴重時才確定診斷。根據 111 年癌症登記報告,約有三成患者在確診肝癌時已為晚期,大多無法接受手術,僅能以藥物治療為主。晚期肝癌患者若沒有接受適當治療,病程進展可能相當迅速。

在過去沒有特別治療的時代,晚期肝癌患者通常很難存活超過一年。如果肝硬化的狀況較嚴重,存活期甚至可能小於半年。張德生醫師表示,近年來晚期肝癌的治療藥物持續進展,顯著提升治療成效。如果積極接受正規治療,存活期中位數有機會達到兩年半。
晚期肝癌需要採用全身性治療,例如標靶治療、免疫治療等。張德生醫師說,標靶治療是針對特定靶點發揮作用,抑制腫瘤生長。免疫治療是利用免疫檢查點抑制劑,讓受到抑制的免疫細胞重新發揮作用。根據美國癌症治療指引,晚期肝癌一線建議藥物分別為口服標靶藥物及免疫治療,目前這兩類藥物皆已納入健保給付。然而,健保給付的標靶治療與免疫治療是互斥的,也就是說,一旦選擇某一種藥物,健保僅給付該藥物,無法在治療過程中更換另一種藥物。
張德生醫師補充說明,由於只能擇一使用,因此病人在選擇治療方式前,需與醫師充分討論,審慎考量自身病情、身體狀況及治療目標,選擇適合的藥物。而目前標靶藥物、免疫藥物的給付條件略有不同;免疫治療在健保初次使用與續用上,需符合一定審核標準,若病情未顯著改善,續用申請有可能不被核准;而口服標靶藥物在健保申請條件上相對具彈性,臨床上亦常見很多符合條件的晚期肝癌病人,得以穩定使用多年。

「根據臨床經驗,標靶藥物若有效,通常能在短時間內產生反應,可能很快就能看到療效。」張德生醫師說,「對於腫瘤較大、病情進展迅速的晚期肝癌患者而言,標靶治療可望迅速發揮作用,避免病情惡化。」
對此,張德生醫師也分享一個印象深刻的案例,指出曾經遇過一位 85 歲的老先生,確診肝癌時,因腫瘤已經非常巨大,嚴重影響身體機能,導致活動能力大幅下降而必須坐輪椅才能來到門診看診。張德生表示,考量到病情狀況,希望盡快用藥並縮小腫瘤,因此與患者討論後,決定選擇接受口服標靶藥物治療。而令人印象深刻的是,經過一週的治療後,老先生在回診時竟然是自行走進診間,與初診時的狀況相比,有非常顯著的改善。
對此,張德生醫師補充說明,以個人經驗來看,口服標靶藥物的申請流程相對快速,約一至兩週即可完成審核,也因此在臨床與患者討論用藥時,也會將時間一併評估。除了用藥時間外,治療對生活的影響,也是一項須考量的因素。張德生醫師指出,標靶藥物採用口服,病人可在家自行服用,每日一到兩次,便利性高,對生活與工作的影響較小。而免疫治療採靜脈注射,病人必須定期回醫院接受治療。這些,也是臨床上在與患者討論用藥時,可能會評估的面向,也提醒病人積極與自己的主治醫師討論,找尋最適合自己的用藥。
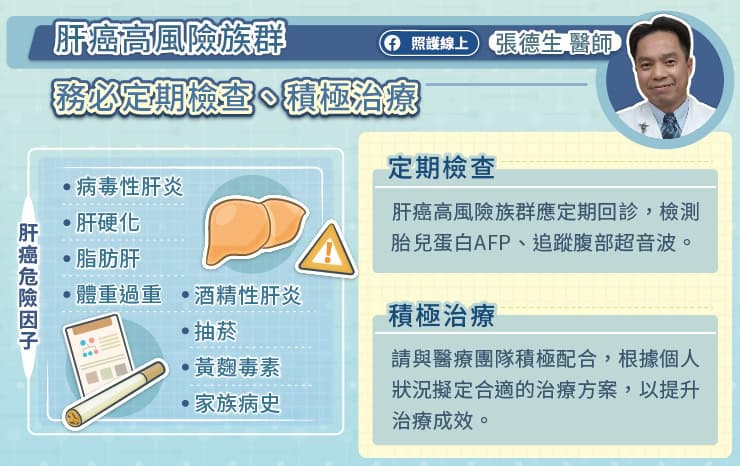
最後,張德生醫師也提醒,近年來肝癌的治療藥物已有長足進步,提醒高風險族群,如:具有 B 型肝炎、C 型肝炎、肝硬化、飲酒過量、脂肪肝、家族病史等危險因子等,應定期回診,檢測胎兒蛋白 AFP、追蹤腹部超音波。即使確診為晚期肝癌,也不必過度灰心,請與醫療團隊積極配合,根據個人臨床狀況制定合適的治療方案,便有機會獲得良好的治療成效。
討論功能關閉中。
本文轉載自顯微觀點
許多癌症患者在初期對藥物反應良好,腫瘤明顯縮小,但經過一段時間後因為癌細胞會適應治療,例如可能改變藥物的目標分子,使藥物無法再有效作用;或是繞過原本被切斷的「生存」路徑,變得對藥物不再敏感,使得原本的化療、標靶藥物失效。因此癌症治療的一大挑戰「抗藥性」。
為了解決這項難題,臨床治療上有些使用「雞尾酒療法」,也就是同時使用多種藥物攻擊癌細胞的不同弱點;有的則是積極開發新一代藥物,針對已知的抗藥性機制設計不同路徑;或是透過改變腫瘤微環境讓患者產生持久的免疫反應,延緩或克服抗藥性產生。
但癌症逐漸走向精準醫療,藥物是否能夠針對特定癌細胞甚至癌細胞的特定機轉、基因產生作用,是醫療界正努力研究的方向。而從中國醫藥大學生命科學院細胞生物學研究所助理教授徐昭業的觀點,細胞機械力便是一個可以切入的研究窗口。
過去,生物學多注重在基因、化學對對細胞的影響,而力學生物學(或稱機械生物學,Mechanobiology)則在近二十年迅速興起。因為科學家發現,不論是細胞要維持形狀、移動,或是回應微環境的變化,都受到力學影響。
徐昭業解釋,其實細胞的機械力在生命活動中非常重要,例如大多數細胞都需要貼附在周圍的環境中,無論是與其他細胞形成組織,或是與細胞外基質(ECM, Extracellular Matrix)連結。而這個「貼附」的行為就是一種機械力的展現。
另外,當細胞在分化時,機械力的影響尤其顯著。例如,將幹細胞培養在柔軟如果凍的基材上時,它們傾向分化為脂肪細胞或神經細胞。然而若是培養在像桌子一樣硬的表面時,則更可能分化為骨細胞。這顯示細胞對外在物理環境具有高度的「機械感知」能力。
這些細胞從外部環境(例如黏附表面、周遭組織)感受到的「機械訊號」,會透過細胞膜上的蛋白傳遞進入細胞內部,影響基因表達並調整行為,例如分化或增生。
傳統上判定癌症藥效(或是是否出現抗藥性)多是透過測量細胞存活率,例如計算 IC50(半數抑制濃度)──也就是殺死 50% 細胞所需的藥物濃度。但徐昭業表示,這樣的測量方式存在著「非死即活」的二分法限制。例如:針對 100 顆細胞投藥,最後存活 50 顆,只知道存活率是 50%,但無法得知那剩下細胞的實際狀態;可能完全健康、也可能受到藥物影響變得半死不活。

透過細胞機械力的偵測則可以彌補這樣的空缺。徐昭業和研究團隊開發出一套生物力學量測系統,結合微結構與光學反射,成功簡化細胞力學的觀察與量化方式。
他們將細胞培養於表面覆有密集奈米圓柱的結構裝置上,當細胞貼附並施力於這些奈米圓柱時會導致彎曲,進而改變表面反射鏡的反射角度,影響光訊號的強度。藉由觀察反射光的衰減量,便可快速推估細胞的力學變化。
這些奈米圓柱通常使用 PDMS(polydimethylsiloxane,聚二甲基矽氧烷)等彈性材料製成,直徑約為1至2微米,高度約 5 微米,排列間距也僅有 1 至 2 微米。
徐昭業表示,過去這類「micropost array」(微柱陣列)主要透過螢光標記位移來計算細胞所施加的力量,但這樣一來不但需要仰賴高倍率顯微鏡,影像分析也較為繁複。
因此,研究團隊改以反射訊號的變化來替代位移量測。他們將金屬反射層鍍於奈米圓柱頂端形成靈敏的反射面。當細胞攤開在表面時,張力會造成圓柱微幅形變,反射光因此產生角度偏移與散射。通常光強度會下降至原始強度的 20% 至 30%,藉此就能反推出細胞所施加的實際力值,依此分析細胞活力。不僅能大幅簡化操作流程,同時提升訊號讀取的效率與數量。
徐昭業說,當細胞死亡或停止活動時,力學(光學)訊號會完全消失,但「活力下降」的細胞則有部分訊號,但弱於「完全未受影響」的細胞。而這樣分群概念在癌症抗藥性研究的重要性在於:即使多數癌細胞對藥物反應良好,仍可能潛伏少數「對藥無感」或「苟延殘喘」的細胞。這些細胞若存活下來,將來就可能演化出抗藥性的癌細胞。
為了驗證設計出的平台在癌細胞檢測上有效果,徐昭業也和中國醫藥大學從事肺癌研究的老師合作,利用對方既有現成的抗藥性細胞株資料庫和相對應生物標記,與力學檢測平台的標記結合進行確認。
徐昭業表示,過去要確認癌細胞是否出現抗藥性需透過長時間持續給藥,並耗費三至六個月時間培養,看細胞是否出現變異。但一方面長時間持續投藥,訓練出的是「後天抗藥性」癌細胞,和在真實情境不同;人體中可能部分癌細胞一開始就有「先天抗藥性」,卻難以在一開始就揪出來。另一方面,長期、持續的投藥也不符合臨床投藥方式,且耗時過長。
團隊利用力學檢測平台比較抗藥細胞與敏感細胞,發現兩者之間存在顯著差異,且這些力學特徵與既有的生物標記完全對應,證明了這個檢測系統可以直接辨識抗藥性細胞。
由於系統採用的是非螢光染色(label-free)設計,偵測的是光學訊號,大幅縮短樣本製備和觀察時間。一片約一平方公分的生物晶片能同時觀測十萬個細胞,儘管有些細胞會彼此黏連,無法進行單細胞分析,但通常仍能取得五萬筆單細胞的力學分布資料。團隊再把這些數據輸入AI模型進行辨識訓練,系統便能在活細胞上快速量測,約半天到一天即可完成分析。
徐昭業表示,癌症病人通常有幾種可選用的藥物,但每個人對藥物的反應不同,第一線有效的藥物不見得適合所有病人。臨床上,醫師通常根據經驗與基因表現推估藥物敏感性,仍難以預測抗藥性的發生;即使用單細胞基因定序也很昂貴且不容易操作。
「雖然一開始仍需仰賴傳統細胞株去建立模型,但當這一系列流程建構完成,後續就能成為精準醫療的重要輔助工具」,徐昭業說,若是透過此平台,就能以「快篩」的概念檢驗不同病人檢體暴露於不同藥物,哪些藥物最容易產生抗藥性表現型(phenotype),進而提供臨床醫師一份建議清單,選擇不易產生抗藥性、最合適的治療策略。
目前團隊也致力於讓系統更具備高度規律性與可重複性,並易於製作母模再複製,以大幅降低成本與技術門檻。徐昭業期待這套系統除了加速細胞力學研究的量測過程,也能為生醫材料、藥物開發與細胞品質檢測等領域提供實用的解決方案。
討論功能關閉中。