- 作者 / 照護線上編輯部
- 本文轉載自 Care Online 照護線上《中風患者能不能打新冠疫苗?腦中風治療勿中斷,神經專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔

「醫師,我曾腦中風過,可以打新冠疫苗嗎?」患者回診時詢問。
醫師翻了病歷說道:「你很久沒回診了,這樣對病況不太好喔。」
「疫情期間怕回診有風險所以不敢回醫院拿藥。」患者不好意思地回覆。
有些中風患者擔心染疫,自行停藥。「腦中風患者再中風的機會很高,一定要持續服藥治療。」
臺北榮民總醫院神經醫學中心腦血管科劉虹余醫師提醒,「中風患者出院後,即使已恢復,也需按時服藥控制及回診,若擔心新冠疫情嚴重,避免親身到醫療院所,部分醫院有提供通訊診療服務,患者可以透過電話或視訊進行診療,由醫院郵寄處方簽給病患後,病患就近至社區藥局領藥,如此可做到兼顧防疫及穩定控制病況的目的。」
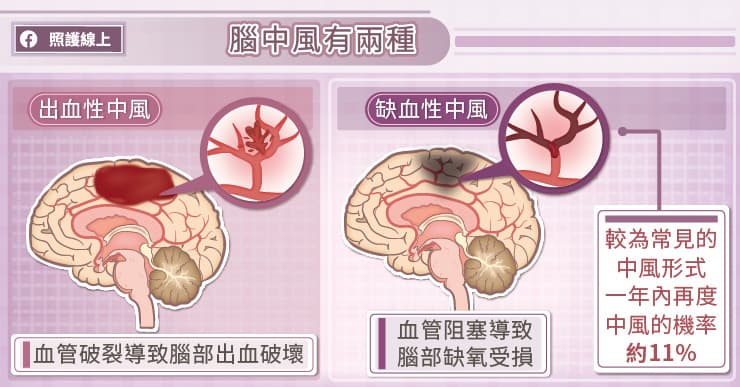
腦中風分為出血性及缺血性兩類型。出血性腦中風起因於腦血管破裂導致出血,造成腦組織受損;缺血性腦中風則因腦部血管阻塞,導致腦組織缺血壞死。其中,缺血性腦中風較常見,大概佔了 7 至 8 成。〔1〕
劉虹余醫師指出,缺血性腦中風的成因多樣。常見成因之一為頸部或腦部大血管的動脈粥狀硬化,與年紀、體質、三高、抽菸等有關。因血管壁出現發炎反應,加上血小板和脂質參與了動脈壁斑塊的形成,經年累月下來導致血管狹窄,最終造成血管阻塞。血管斑塊有時也會破裂,破裂的栓子流向遠端堵住末端血管,也可以造成腦組織缺血壞死〔2〕。
另外一種常見的中風為腔隙性腦梗塞,起因於腦血管的微小穿透支堵塞,主因為高血壓導致小血管的變性,或是斑塊堵住穿透支的開口,所造成的小區域中風。
另一種常見缺血性腦中風成因是源自心臟的血栓打到腦部堵住腦血管造成。心律不整,心臟瓣膜閉鎖不全或狹窄,心房過大,心臟收縮功能不良或心衰竭等,都會增加心臟裡血液形成血栓的機會。當血塊隨血液流出心臟時,便可能流到腦部、阻塞血管,導致腦梗塞。心因性中風又以心房顫動為最常見原因。〔2〕
其他較少見的中風成因,包括患者屬於易凝血體質導致血栓形成,血管發炎性疾病,或是血管內皮剝離,影響腦部血液灌流或導致血栓形成,也都能造成腦中風。中風較常發生在老年人,男性略多於女性。劉虹余醫師說,40 歲以上的中風患者,大多有三高或抽菸等危險因子;70-80 歲以上的老年人,心因性中風的機率會大幅增加;較年輕的中風患者,則要優先考慮其他少見的腦中風成因。另外,使用毒品也可能導致中風,比如靜脈注射時可能會同時將細菌帶進血液裡,演變成細菌性心內膜炎,進而導致心因性中風。某些興奮性的毒品,則會增加腦出血的機率。
當腦部血液循環受阻,腦組織會缺氧並失去功能,患者的症狀通常來的突然,如頭暈、步態不穩、口齒不清、講不出話無法表達、臉部表情不對稱、半邊手腳無力、半側身體感覺異常等。大腦活動仰賴充足的血液供應,一旦有缺血的現象,腦組織會隨著時間迅速的從缺血變成壞死,導致永久性神經後遺症。劉虹余醫師提醒,若出現疑似中風的症狀,應立刻就醫〔3〕。
預防再次腦中風,持續治療不間斷!
發生腦中風後,患者需規律服用預防中風相關藥物,也要將血壓、血糖、血脂控制達標〔1〕。劉虹余醫師表示,缺血性腦中風患者一年內再度中風的機率約 11%,五年內再度中風的機率更高達 26%〔4〕。持續追蹤、治療,積極控制危險因子和改變生活型態對患者非常重要。
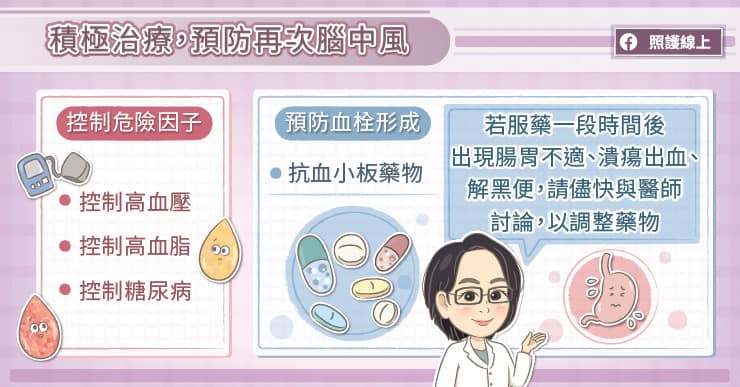
「部分患者在小中風後,恢復順利,就覺得自己病好了而自行停藥。」劉虹余醫師說,「患者因為不了解中風的成因,以為症狀改善了就是病好了,在未告知醫師的情況下,自行減藥,甚至停藥。有些二次中風的患者,仔細詢問後,才發現已自行停藥一段時間。其實造成中風的危險因子,都是需要長時間控制。」
有些中風病患則是因藥物的副作用而停藥,例如腸胃不適、胃潰瘍出血、解黑便〔5〕。劉虹余醫師提醒,「若出現相關副作用,一定要在回診時主動向醫師提出並討論,以利醫師調整適合的用藥。」
心血管患者及早接種疫苗,預防重症
老年人及慢性病患者,若感染 COVID-19 病毒,容易演變成重症,死亡風險較高〔6〕。劉虹余醫師提醒,老年人、有慢性病或血管疾病患者,接種 COVID-19 疫苗,可以大幅降低感染 COVID-19 演變成重症的機會。「有些中風患者擔心打疫苗可能產生血栓的併發症,事實上,這個併發症是因為疫苗誘發身體的免疫反應,產生「血栓併血小板低下症後群」,進而導致易凝血狀況而產生中風,發生率約十萬分之一,與常見造成腦中風成因的機轉不同。相反的,若是感染了 COVID-19,心臟病和中風發作的風險會增加 3-8 倍〔7〕。」

注射疫苗的針頭很細,而且是打在可加壓的部位,不至於嚴重出血。有在服用抗血小板藥物或抗凝血劑的患者,也可以施打疫苗,不需為此停藥或減藥〔8〕,治療上有任何問題請主動與醫師反應。劉虹余醫師提醒,患者除穩定用藥,日常生活也請多洗手、配戴口罩,避開人群,減少遭到感染的機會。
貼心小叮嚀
劉虹余醫師呼籲,腦中風會導致失能甚至死亡,發生中風後,即使症狀已改善,也要配合醫師持續追蹤治療,按時服藥,血壓、血脂、血糖控制達標,培養良好的生活習慣配合規律運動以及戒菸,降低再次中風的機率!
參考資料
- 1. Kleindorfer DO et al. Stroke. 2021;52:00–00.
- 2. American Stroke Association. Atherosclerosis and stroke. 17 Jun 2021. https://www.stroke.org/en/about-stroke/stroke-risk-factors/atherosclerosis-and-stroke
- 3. American Stroke Association. Learn more about stroke warning signs and symptoms. 10 Jun 2021. https://www.stroke.org/en/about-stroke/stroke-symptoms/learn-more-stroke-warning-signs-and-symptoms
- 4. Flach C et al. Stroke. 2020;51:2435–2444.
- 5. García Rodríguez LA et al. PLoS ONE. 2016; 11(8): e0160046.
- 6. Nishiga M et al. Nat Rev Cardiol. 2020 Sep;17(9):543-558.
- 7. Katsoularis I, Fonseca-Rodríguez O, Farrington P, Lindmark K, Fors Connolly AM. Risk of acute myocardial infarction and ischaemic stroke following COVID-19 in Sweden: a self-controlled case series and matched cohort study. Lancet. 2021 Aug 14;398(10300):599-607. doi: 10.1016/S0140-6736(21)00896-5. Epub 2021 Jul 29. PMID: 34332652; PMCID: PMC8321431.
- 8. European Society of Cardiology, Questions about your COVID-19 vaccination;https://www.escardio.org/Education/COVID-19-and-Cardiology/covid-19-and-vaccinationsMAT-TW-2100964-1.0-09/2021
- 本文轉載自 Care Online 照護線上《中風患者能不能打新冠疫苗?腦中風治療勿中斷,神經專科醫師圖文解析》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接