本文由台灣之星贊助,泛科學策劃執行。
作者:麗明眼科診所 陳品芳/陳祐瑲 醫師
其實人人都有黃斑部
每當我指著眼底照片向患者介紹:「這是你的黃斑…」
對方常會驚訝道:「啥?為什麼我那麼年輕就會有黃斑?」
「請你先別害怕!」這時我總得耐心的解釋:「黃斑部是正常結構喔!」
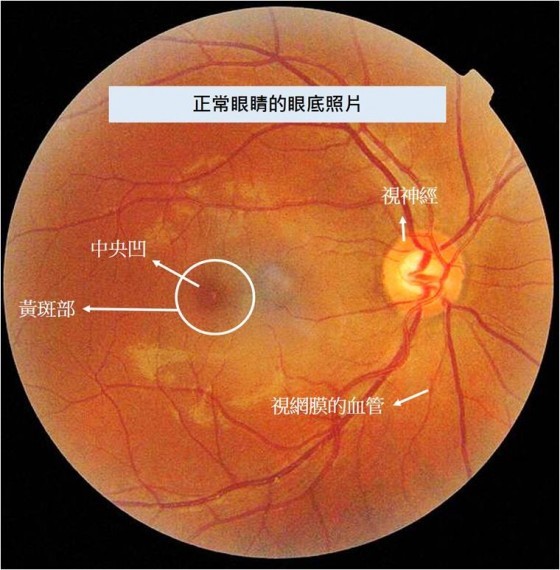
原來,許多人誤以為「黃斑」就代表著令人聞之喪膽的「黃斑病變」,而不知道「黃斑部」其實是眼睛最重要的視生理結構 ─ 健康的黃斑部會帶來精準的視覺,根本是好東西來著!且讓我從頭來清楚說明眼睛的結構及病變吧。
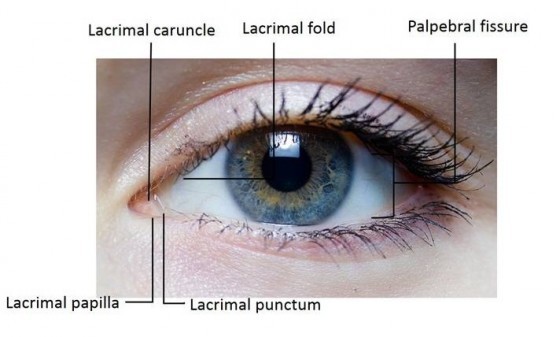
正常成人的眼球直徑約 2.5 公分,大部份藏於眼瞼眼窩之內,少部份露出的部份醫學上稱為眼裂(eye fissure),俗稱的黑眼珠屬角膜(Cornea)、而白眼球則是結膜(Conjunctiva)及其下包覆的鞏膜(Sclera)所組成。
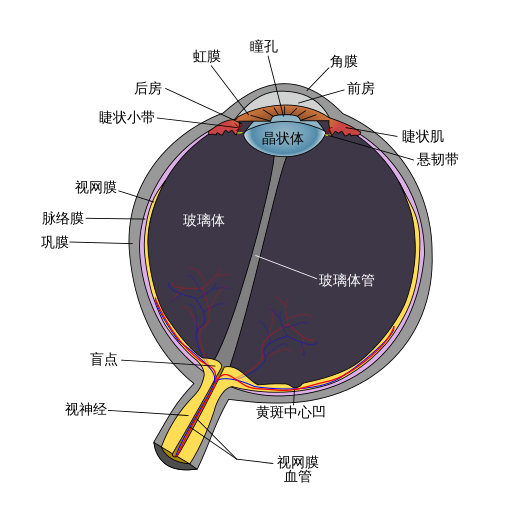
再往眼球內部解剖,可看到鞏膜內部有脈絡膜(Choroid)負責更內層視網膜的營養及血流散熱等任務。如果眼睛像一台相機,那視網膜就是置於最深層的底片,負責產生視覺訊號,再集中於視神經盤,透過神視經傳導至大腦視覺區,最終解釋生成視覺。而黃斑部正是視網膜的中心精華地帶,在這個約 0.5mm 直徑大小的視網膜區域主要由感光細胞組成,負責產生中心精準的彩色視覺,黃斑部一旦受損將造成非常大的視力傷害。
黃斑部病變的主要症狀就是視力變模糊,光由這個症狀卻無法與多數眼科疾患區分清楚,需要進一步的眼科檢查才能明確鑑別診斷。
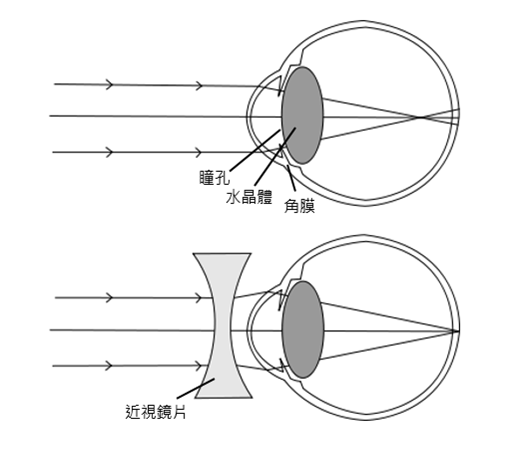
黃斑部病變、近視和老花眼該怎麼分?
各種造成視力模糊的疾病中,我們最熟悉的就是近視(Myopia),在眼球光學上的定義乃遠方光線無法「正確聚焦」在視網膜上,故需要以凹透鏡矯正以得到清晰的焦距;簡單說來,單純近視眼只要戴上眼鏡或隱形眼鏡就可以看清楚遠方物體,這正是多數台灣人每天起床需要做的第一件事。

老花眼則常發生在四十歲以後,乃由睫狀肌功能下降、水晶體彈性喪失造成的調節力下降,進而造成近距視覺退化的毛病。一開始會以視覺疲勞痠澀表現,爾後逐漸出現閱讀困難等典型症狀,常需要配戴多焦或雙焦等老花眼鏡,是中老年人最常見的眼部疾患之一。
那黃斑部病變的患者呢?他們的症狀一樣是視力模糊,若仔細觀察,可能有中心盲點或視覺扭曲的症狀,依病理學還可屈分為乾性及溼性病變,其中溼性病變的病變尤其惡性,可能導致視網膜出血、黃斑部水腫等嚴重併發症,通常需要進一步的雷射或手術治療。多數黃斑部病變患者,一開始發病會自以為是近視度數加深或老花眼益加嚴重而不予以理會,等視力愈來愈模糊,才去眼鏡行想要調整眼鏡卻不管用,直到診斷出黃斑病出了問題,可能已經拖延治療時機了。
其實早期的黃斑病變,多數可以透過第一線的眼科檢查偵測出來,眼科醫師能夠直接觀察散瞳後的眼底看到初期病灶;若有免散瞳眼底照相的設備,甚至可以在一分鐘內就得到詳細的眼底影像資訊,快速篩檢黃斑部病變以及青光眼等重大眼部疾患,是值得推廣的眼科健檢項目。
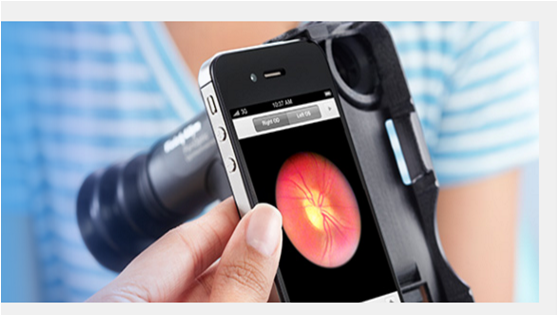
隨著智慧型手機功大功能的發展,甚至有專業眼科儀器商開發出眼底攝影的手機配件,只要把光學套件加裝在你的 iPhone 上面,就可以組合成隨身攜帶的眼底照相系統,甚至聯結網路即時上傳雲端影像資料庫,對於居家醫療照顧及偏鄉巡迴醫療,可說是低成本而高效益的診療利器。
然而,即使診斷設備技術不停的往輕量小巧、高解析度、智慧精準以及便宜可得的方向前進,但眼科疾患變化多端,許多重大的眼科疾患仍需要眼科醫師的專業協助鑑別診斷與治療。
如果你屬於重度用眼的 3C 一族,建議能定期檢接受定期的眼科檢查,一旦發現視力退化,千萬不要只以為是近視或老花眼發作,應該立即向眼科醫師報到,確認你的黃斑部是否健康,一旦出現黃斑部病變,就應與眼科醫師配合積極治療,以免視力進一步惡化而最終導致失明的結果。
說了這麼多,你能了解近視、老花與黃斑部病變的差異了嗎?「靈魂之窗」只有一對,每個人都該好好了解與照顧啊!