應該是天性加上職業的關係,每次和老婆大人觀看電視影集或是電影時,只要出現有關「醫療行為」的橋段,我總會有如戴上了放大鏡一般,對其中的細節進行「勘誤」與「抓漏」,常常惹得沉浸在劇情裡的老婆大人非常不悅,說我是煞風景、破壞氣氛等等。
其實,這也不能怪我。因為我覺得,除了故事本身一開始的走向就是設定在「無厘頭」、「惡搞」的類型外,任何影集或電影若牽涉到「醫療作為」時,導演在拍攝上應該要力求逼真,否則史詩片再怎麼波瀾壯闊,動作片再怎樣刺激緊張,幫派片再如何血腥暴力,當有如「辦家家酒」的醫療行為出現其中,任何片子的評價都要被大打折扣──這是種「唬弄觀眾」的失敗行為,甚至會給人們不正確的醫療觀念。
經過了這些年的觀察,除了有專業背景為主題的影集與電影外(如醫龍、急診室的春天、絕命追殺令等等),很多導演在拍攝「醫療行為」的劇情,常會出現讓我一眼就看出破綻的畫面,尤其是劇情牽涉到了「急救」的時候。
最常見的錯誤是在飾演醫師的演員身上。當他們手拿「電擊板」,看到眼前病患得心電圖監測畫面是一條直線(意即心跳完全停止),這位醫師會奮不顧身開始電擊病患,直到他心跳恢復,或者是失敗了多次之後就宣布病患的死訊──這是個非常「危險」的錯誤,因為在醫療上,「電擊」是用來治療那些有嚴重「心律不整」的病人(如心室顫動、陣發性心搏過速……等等),而沒有心跳的病人應該是要立即施行體外心臟按摩(cardiac massage),貿然給予電擊可能會適得其反,加速病人的死亡。
可能有人會和我老婆的想法相同,認為這種「挑剔」的行為會影響作為「觀賞者」的興致,但我卻樂此不疲,反而覺得對影片的「勘誤」,會讓人在欣賞它時處處充滿驚奇。
當然,我對於表現好的影片也不會吝於給個掌聲,像是電影「福爾摩斯」第二集的「詭影遊戲」(A Game of Shadow),劇中有段急救的過程,我就覺得它很精彩。
話說福爾摩斯和華生一行人終於發現了邪惡教授莫瑞提的地下兵工廠,知道他想掀起歐洲大戰,賺取戰爭財。但是當他們遭受攻擊逃出那裡的時候,福爾摩斯卻因負傷過重而導致休克沒了心跳血壓。飾演華生醫師的裘德洛在確定福爾摩斯的情況後,首先開始在他的胸口重捶一下,接著開始心肺復甦術(Cardiopulmonary Resuscitation,俗稱CPR)──這包括口對口人工呼吸和體外心臟按摩。
老實說,裘德洛的動作是很正確,不過剛看到這一幕的我發出了會心的一笑,因為他的動作還是有點「瑕疵」──心肺復甦術之前的那下胸口重捶,其實是一九九○年代前的老觀念,當時的醫師認為病患心跳停止泰半來自於「心室顫動」,所以捶這樣一下是希望有如「電擊」的效用,讓上述的心律不整停止,但這種想法經不起時代考驗,也被當今的心肺復甦術摒棄不用了。
本來很想把這樣的發現和身旁的老婆大人分享,不過仔細想了一下,我發覺自己也落入了一個天大的思考錯誤──因為在柯南道爾創作福爾摩斯的年代(約一八八七年),是沒有所謂「心肺復甦術」的急救措施,更不要說在急救前給病人胸口那重重的一拳,那時的醫學界還在為急救時是否要「開胸」(Open-chest)和「不開胸」(Close-chest)做「心臟按摩」爭論不休。
現代的急救術,一開始並非為了心臟有問題的人所設計,探究其根源,乃是為了拯救溺水的人而慢慢發展而來,最早可以追溯到一七六七年在荷蘭阿姆斯特丹成立的「拯救溺水者協會」(the Society for Recovery of Drowned Persons)。據該協會在四年之後宣稱,經由他們的幫助,成功讓一百五十位溺水者免於死亡。其中主要的方法有下列七個步驟:
- 設法溫暖並提高溺水者的體溫。
- 以頭低腳高的姿勢設法清除溺水者口中的殘留物及吞下的水。
- 用力壓迫溺水者的腹部。
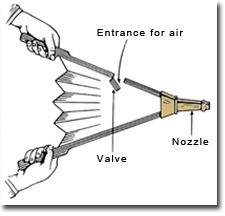
- 用口對口或手動氣囊(Bellow,如圖示)吹氣的方式,給予溺水者輔助呼吸。(當時已有衛生觀念,建議口對口人工呼吸前,要用手帕或衣物蓋住溺水者的嘴巴)。
- 搔弄溺水者的喉嚨。
- 用煙燻的方法刺激溺水者(從口腔或肛門灌氣)。
- 放血。
前四項的方式大抵目前的急救措施仍有沿用,而後面三個步驟卻令人不敢領教,可是在當時,有很多歐洲國家群起效法,還造成了一股風潮。
為何在十八世紀開始的急救措施只限於「溺水者」,而不是心臟按摩的患者?道理其實很簡單,因為當時心臟病的病因生理學很落伍,不知心臟猝死的人是怎麼回事,當然也不知如何救治,但溺水者卻是顯然易見,自然比較受當時人們的重視。
至於是什麼因緣促成了「心肺復甦術」的崛起,這讓我不得不提出「氯仿」這個麻醉劑。
在一八四六年乙醚成為外科手術使用的麻醉藥之後,沒有幾年它就在世界風行起來了,但有鑑於它持久的強烈氣味以及刺激呼吸道,蘇格蘭的產科醫師辛普森爵士,在經過幾年測試之後,提倡了「氯仿」的使用。
辛普森首先在「分娩」時使用氯仿替產婦麻醉,此舉卻招來蘇格蘭「喀爾文教派」的大加撻伐,他們引用《聖經》裡的故事,認為生育小孩本來就應該忍受肉體上的痛楚,不應該接受麻醉。但辛普森卻反駁說,上帝在亞當身上取出肋骨時就讓他進入深度睡眠狀態,也就是上帝替亞當先施行了麻醉。
不管雙方吵得如何凶,維多利亞女王在她第七個孩子利奧波德王子出生前,就下令接生的醫師替她使用「氯仿」,這讓辛普森取得完全勝利,也讓「氯仿」的使用更加流行。
「氯仿」雖然不是味道很刺激的麻醉劑,不過它有時會抑制心肌,引發低血壓造成休克,甚至引起病患死亡。所以一八八七年在柏林 Lazarus Hospital 遇到此問題的 Langenbach 醫師,他終於忍不住採用 Moritz Schiff 醫師在狗動物實驗中相同的方法,將一位手術中吸入「氯仿」而心跳停止的病患胸腔切開,直接用手在他的身體內做起「心臟按摩」。
雖然病患沒有被救回,但經由他的報告,確實吸引了歐洲許多外科醫師模仿,這其中又以當時執牛耳的法國醫界最為風行。不過在往後的幾十年,能夠被此一方法救活的病患卻屈指可數,但外科醫師並沒有輕易放棄這種「開胸」的心臟按摩。
為何外科醫師不放棄上述的方式?說穿了是當時這樣的急救都在開刀房內施行,病患躺在手術枱上都消毒了,直接打開胸腔做心臟按摩對外科醫師很方便,也讓「眼見為憑」的外科醫師相信這樣的方式是快速而有效的。
幾乎在同一時間,瑞典的 Kraske 醫師利用了德國醫師 Koenig 提出的「不開胸心臟按摩術」,成功救活了一位因為接受手術吸入氯仿而休克的五歲男孩,此一成功的經驗造成在德國醫界「遍地開花」,紛紛報告了成功的案例,雖然不是大規模的病例數,但卻可以明顯看出,這樣的方法好過「開胸」那種血淋淋的方式。
如果你以為論戰是「不開胸心臟按摩術」占上風,你可就錯了。事實上世界上絕大多數的外科醫師直到二十世紀中期仍是「開胸」方式的擁護者。歷史學家將這樣的結果歸結為兩個重點,一個是外科醫師的「高傲」心態,總以為自己最行,而且認為「眼見為憑」的急救方式才能快速檢驗成果,「不開胸」的方法令他們有疑慮;而另一個原因是當時醫界在英、法兩國醫師引領的「仇德」心態。「不開胸心臟按摩術」成功的案例多為德國醫師提出,看不起他們的法國與英國醫界自然懷疑其成果,不屑放棄固有的方法而去效法德國人。
這樣的情況終於在二十世紀中期獲得改觀,這一切都應該歸功一位在約翰霍普金斯醫院「無私」的外科醫師 Blalock。
Blalock 醫師當時擔任該院的外科部主任,他雖然相信「開胸心臟按摩術」,但也知道「不開胸」的方法似乎也不錯,於是他在一九五八年批准 Bahnson 及 Jade 兩位醫師在開刀房內對因為麻醉而造成休克的病患實施「不開胸」的心臟按摩急救,結果連續二十個病患都成功達成任務,至此兩種心臟按摩方式優劣立見。
由於在約翰霍普金斯醫院成功經驗的激勵,全美對於此種急救方法也在紅十字會的推廣下,慢慢引領了許多醫院外路倒的病患用此方法急救,對此美國心臟協會更在一九六○年代初期委由Jude, Elam, Gordon, Safar, Scherlis 等醫師將急救方式訂定標準化流程,正式稱為「心肺復甦術」──當然其中包含不只是心臟按摩的方式,也強調了口對口人工呼吸及其他重要的急救措施。
現今的急救措施在幾十年的經驗與修正下,對於醫療從業人員的要求也更為嚴謹,連名稱也進化了,叫做「高級心臟救命術」(Advanced Cardiac Life Support,簡稱ACLS),不只是人工呼吸、心臟按摩有一定技巧,連藥物、電擊等等與急救相關流程都有鉅細靡遺的規範,而且通過 ACLS 的考試也是在醫院工作的人員必要條件,並列為「醫院評鑑」的考核重點項目之一。
從「溺水」聊到「開胸」與「不開胸」的心臟按摩,再談到無私的外科醫師促成急救措施的大躍進,雖然過程看起來似乎很簡單,但其中多方的「角力」與「努力」不是檯面上所看到那般「平凡」,也絕對比文章裡談到的更豐富精彩。我只是身為一位科普文章作者,幫讀者去蕪存菁,由繁化簡描述這段艱辛的歷程,除了讓大家了解推動「醫療觀念革新」的沉重與緩慢以外,也提醒讀者要清楚,當今任何醫療成果都是得來不易,沒有什麼理所當然,沒有什麼該輕忽浪費。只希望有心人都可以珍惜當下所有,感恩先人努力及眼前醫療人員的服務才是。

























-200x200.jpg)