- 作者 / 蔣維倫|泛科學 PanSci 專欄作家、故事專欄作家、udn 鳴人堂專欄作家、前國衛院衛生福利政策研究學者。喜歡虎斑、橘子、白底虎斑和三花貓。
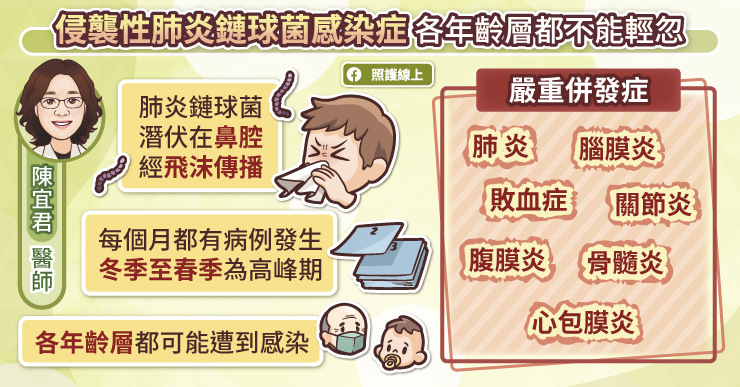
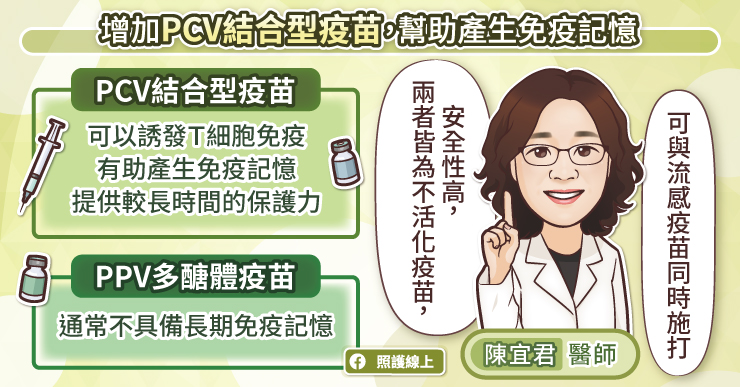
天花是一種病狀駭人,致死率極高的傳染病,主要透過接觸、飛沫傳染的方式傳播。病人的唾液、血液、水泡液,甚至是脫落的皮屑、結痂、排泄物等,都會帶有具感染力的病毒。18 世紀時,英格蘭出現了「曾罹患牛痘者,不會染上天花」的說法,而一位叫詹納的醫師設計了天花攻毒試驗,發現這項說法是正確的。距今 200 多年前,詹納使用的天花疫苗,內容物為牛痘病毒;而現代各國庫藏的天花疫苗,裡頭的痘病毒,都是正痘病毒屬的成員。這些疫苗所產生的抗體,都能辨認、中和致命的天花病毒,進而達到疫苗的效果。
沒人知道天花什麼時候來到地球上的,它最早出現在埃及法老王的木乃伊身上,留下了類似天花的皮疹痕跡,這表明天花可能存在了 3000 年以上。而在各國史料中,關於天花的記述也相當豐富,例如 4 世紀的中國(東西晉朝代)、7 世紀的印度、10 世紀的土耳其,都有類似天花病人的病徵敘述。而隨著國際貿易、帝國戰爭、歐洲殖民,天花伴著商人、士兵、殖民者的腳步,逐漸成為全球性的傳染病(表一)。
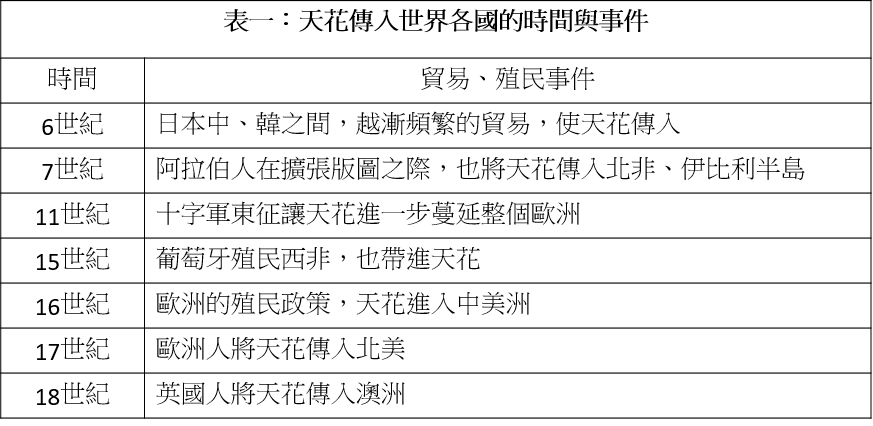
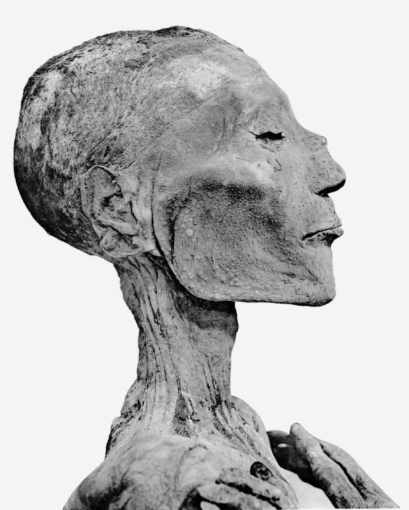
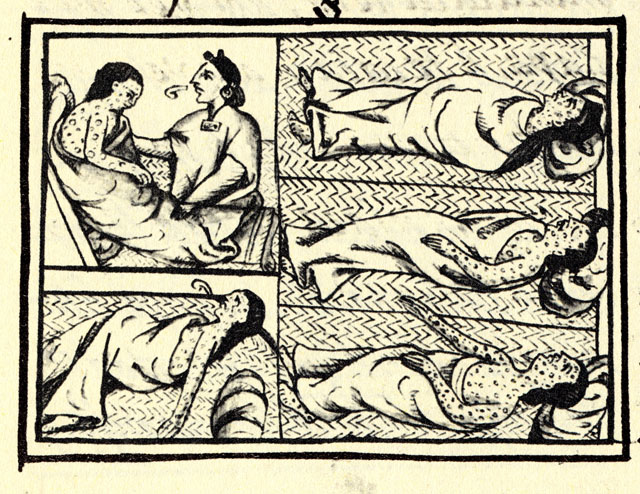
但為什麼天花會為人類所忌憚?原因在於得病後超高的死亡率,以及死前駭人的病徵。
天花的病程和病徵
當一般人感染天花後,最初會出現發高燒、頭痛、背痛,並有嘔吐症狀,為時約 2~4 天。其後進入出疹階段,並開始有傳染力,患者的舌頭和口腔會出現紅色斑點,之後惡化成潰瘍、裂開後散播大量病毒。此時臉部、四肢開始出現點狀、鼓起來的疹子,並在 24 小時內擴散到全身[註1]。
而到了疾病的下個階段,這些紅疹會漸漸形成水泡,裡頭充滿濃稠的不透明液體,且水泡中心通常會有凹痕。這些水泡會明顯隆起、形成膿疱,猶如皮下埋著豌豆一樣,通常摸起來的觸感為圓型、結實。
最後則會進入痊癒、結痂、結痂脫落階段,但也得要到結痂全部脫落,病人才沒有傳染力,從發病到結痂痊癒,病程約 3 週。即便結痂脫落後,病人的皮膚上,仍會有褪色的疤痕,是一項相當獨特的病徵。
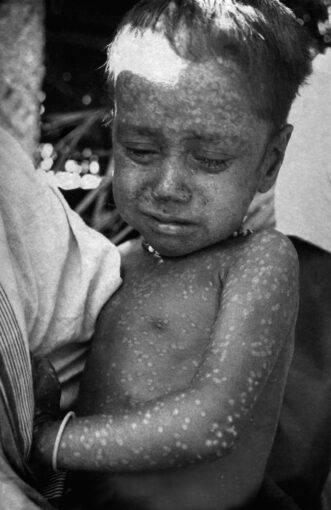
天花的嚴重性和傳染方式
天花除了病徵相當怵目驚心外,它的致死性更驚人——每 10 名患者中,約有 3 人會因天花而亡,而且直到今日,人類仍無有效的治療方法。而即使是康復,也可能喪失視力,或出現永久性臉部疤痕等殘疾。
天花主要可透過接觸、飛沫傳染的方式傳播。病人的唾液、血液、水泡液,甚至是脫落的皮屑、結痂、排泄物等,都會帶有具感染力的病毒。也就是說,只要和病人待在同一個空氣循環的空間,或碰觸患者曾用過的器皿,都可能染上天花。據估計,天花的 R0 約 3.5~6[註2];粗略計算後可以發現,在最糟糕的情況下,只要一名患者的傳播鏈向外傳播 6 層,就可能會有超過 4 萬人被感染。
由於天花在各大洲都是普遍的流行病(大洋洲除外),在 1970 年代疫苗普遍接種之前,每年遭受天花感染的人數可超過 1500 萬人,其中 200 萬人會因天花而死。兇惡的破壞力、難以控制的傳染力,使得天花成為每個時代的人類最害怕的傳染病之一。
天花病毒的真面目?
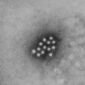
天花的病原體是天花病毒(variola virus),長的像顆橢圓形的卵或磚塊形狀,大小約 350 奈米(nm)×270 奈米,在病毒界裡,算是體型較大的病毒,具有一條線性、雙股 DNA 鏈。
天花病毒屬於痘病毒科(Poxviridae)正痘病毒屬(Orthopoxvirus)家族的成員,其血緣相近的親戚還有牛痘病毒(cowpox virus,18 世紀最早的疫苗所使用的病毒)、痘病毒(vaccinia virus,現代天花疫苗所使用的病毒)等。人類是天花病毒的唯一宿主,而這種極度挑食的個性,也成了它最大的弱點。
人類的第一支疫苗——牛痘
與天花纏鬥數千年後,人類發現「曾罹患天花者,不會再次染上天花」的現象,因此在 16 世紀的東、西方,都出現「人痘」的記載。在中國和印度,會將天花患者病灶組織的粉末,吹進健康人的鼻腔;在蘇格蘭地區,健康兒童的手腕會繫上一條被患者汙染的麻線。而過了 200 年,在英國的牧場裡,開始流傳著一種奇異的傳說。
牛隻也有自己的天花,會令牠們的乳房上長出痘斑,而這種流行於牛隻的疾病,叫「牛痘」(cowpox)。牛痘的病原體——牛痘病毒,是天花病毒的近親,它們的外殼、成分、基因都很像。而當地人也發現,僅有和牛親近、幾乎每天都與牛群生活的農夫們,會意外地感染牛痘,且在罹病後幾乎能完全康復。也因此在 18 世紀的英格蘭,開始有了「曾罹患牛痘者,不會染上天花」的傳說,而這個說法,被一位叫詹納(Edward Jenner)的醫師聽到了。
為了驗證這項傳說的真實性,詹納設計了一場天花的攻毒試驗。他在 1796 年 5 月 14 日劃傷一名 8 歲男童的手臂,並在傷口裡沾染了牛痘病人膿疱的組織液,刻意讓男孩感染牛痘;同年 7 月,他故意讓受試者接觸天花患者的組織,試圖讓他被傳染天花,然而,男孩卻沒有罹病。1798 年,詹納整理了 23 名感染牛痘的患者,其後就能免疫天花的報告,自那刻開始,人類首次有了強大、安全的武器,可以和天花展開終局之戰。

正痘病毒家族的交叉保護
正痘病毒屬家族的成員,有個少見但重要的特性。它們的結構蛋白具有高度保守性、共享抗原等特徵,亦即它們的表面蛋白質結構、型態相似,人體若對這類病毒產生了抗體,就能彼此交叉保護。舉例而言,若接種了由痘病毒所製成的疫苗,其產生的抗體,也能同時辨認、中和,並阻止其他正痘病毒屬的病毒感染,例如天花、猴痘(monkeypox virus)等[註3]。
200 多年前,詹納使用的天花疫苗,內容物是牛痘病毒;而現代各國庫藏的天花疫苗,裡頭的痘病毒,都是正痘病毒屬的成員。這些疫苗所產生的抗體,都能辨認、中和致命的天花病毒,進而達到疫苗的效果。以臺灣疾病管制署手上的天花疫苗為例,是將痘病毒注射於綿羊表皮,在病毒感染羊隻、大量繁殖後,再抽出高濃度的病毒組織液,經後製、真空冷凍乾燥,得到可長期保存的微黃或灰白色粉狀團塊,待要注射前再泡以特定液體溶解即可。由痘病毒製成的疫苗,對抗天花的保護力預估約 95%。
人類 vs 天花,人類兩次剿滅天花之戰
天花病毒雖然難纏、兇惡,但它卻有幾個極大的弱點。
- 容易診斷的臨床特徵
- 感染症狀明顯,發燒期傳播力才明顯增加
- 人類是天花病毒唯一的宿主。因此只要透過徹底的公衛策略,例如「出現症狀、立刻疫調,隔離所有接觸者」、「越多人接種疫苗越好」等方式,就能掃除唯一宿主族群內的天花病毒。
1950 年代,人類開發出凍乾、粉末狀的新劑型天花疫苗。此種疫苗無須冷藏、能長期保存、耐運輸,而且可以誘發強大的體液和細胞免疫反應。這種躍進式的全新技術,帶給各國消滅天花的可能性。
較為富裕的地區在很早就已消滅天花,例如北美和歐洲分別在 1952 和 1953 年根除境內的天花;而臺灣則是在 1955 年後,境內再無天花病例。1959 年,世界衛生組織(World Health Organization, WHO)首次啟動了根除天花計畫。不幸的是,這場全球運動最終因缺乏資金、人員,和政府的承諾而成效不彰,使得天花在 1966 年仍然在南美、非洲、亞洲等地定期爆發。
1967 年,WHO 和各大國重新承諾,提出第二次天花根除計畫。不僅蘇聯和美國捐贈了超過 1.5 億劑疫苗,而當時分叉針頭亦被開發出來,簡化了輸送並減少所需的疫苗量。此外,再加上病例監測系統的建立、大規模疫苗接種運動,讓人類消滅天花的可能性逐漸提升。
對抗天花的環狀包圍策略
WHO 團隊最初的目標,是讓每個國家的疫苗接種人口達到 80%,以「群體免疫」的方式,直接斷絕病毒傳播的機會。但在實際執行後卻發現,此策略在富有、疫苗充足的國家,確實可行;但在貧困、缺乏疫苗的國家裡,幾乎無法在短時間內辦到。
例如公衛科學家在奈及利亞,就遇到疫苗不足的現實,因此在苦思之後,他們首次採用了「環狀包圍」(ring vaccination)接種策略。由於天花可為「接觸」和「飛沫」傳染,因此一聽到發病的消息,團隊就全速趕往現場進行疫調、分類,依「接觸的親密度」區分出風險,並依風險程度、盡速接種疫苗:
- 接觸「患者」的族群(contacts),例如患者家人、醫護人員,或探病過的親友等。
- 接觸「接觸患者族群」的族群(contacts of contacts),例如上述族群的親友、鄰居或同事等。
儘管奈及利亞的疫苗覆蓋率不到 50%,但團隊仍用此法成功消滅了境內的天花,後來此法更被沿用到近年伊波拉疫苗在非洲的三期臨床試驗,也順利拯救眾多生命。
最後一例天花
WHO 的天花根除計劃取得了穩步進展。於 1971 年,天花在南美洲被根除,隨後是亞洲(1975 年),最終一塊仍有天花的大陸是非洲。
一位名為馬阿林(Ali Maow Maalin)的索馬利亞醫院廚師,是最後一個因自然感染(被其他患者傳染)而得到天花的病人。1977 年 10 月 12 日,他和兩名天花患者共乘汽車,從醫院前往當地的天花辦公室。10 月 22 日,他開始發燒,起初這些症狀被誤診為瘧疾,然後再次誤診為水痘。10 月 30 日,終於被正確診斷出患有天花,而後被隔離並順利康復。在康復後,馬阿林餘生跟隨醫護消滅各式傳染病,並於 2013 年在消滅小兒麻痺的行動中染上瘧疾離世。隨著馬阿林康復,非洲也在 1977 年宣告終止天花。經過縝密的調查,1980 年,WHO 正式宣布天花絕跡,自此再也沒有發生過天花的自然感染案例。
最後一例之後的意外
然而不幸的是,馬阿林卻不是最後一例天花患者。
1978 年,在英國伯明翰大學醫學院(University of Birmingham Medical School)工作的醫學攝影師帕克(Janet Parker),於 8 月 11 日感到不適,於 8 月 15 日出現皮疹,但再過 9 天,才被確診為天花;並於 9 月 11 日去世,成為人類最後一名天花患者和死者。而帕克辦公室的下一層,剛好是微生物學系,且那裡也正好在研究天花。據調查顯示,帕克很可能是通過大樓通風管道,或其他方式感染病毒,造成了遺憾。
此意外,讓人類再次被天花的威力所震撼,其病毒樣本被集中在最高防護等級的實驗室。1981 年,僅有美、俄、英、南非,4 個國家等級的實驗室擁有天花病毒樣本;1984 年,南非和英國銷毀或移送了他們擁有的天花病毒,於是美、俄,就成了最後兩個擁有天花病毒的國家,國際衛生組織目前仍固定招開專家會議討論天花病毒的存廢問題,但至今尚無定論。
天花成功地被上世紀科學家剿滅,仰賴徹底的疫調、隔離、疫苗。反觀身處 21 世紀,對抗 2019 冠狀病毒疾病(COVID-19)疫情的我們,儘管手握有史以來最強大的疫苗,但仍有人不願接種,或挑三揀四。回顧過往、檢視今日,赫然發現,助長疾病蔓延的不是科學,而是人性,實在令人不勝唏噓。
註解
- 註 1:天花的皮疹,多分布在臉及四肢末端;而水痘的疹子是全身廣泛地出現。
- 註 2:R0 值為流行病學的重要指標之一,全名為「基本傳染數」。其定義為在某種傳染病疫情中,一名遭病毒感染的患者從確診到康復/死亡期間,能再感染他人,引發新病例的預期數量,例如新冠病毒(SARS-CoV-2)Delta 變異株的 R0 約為 5~7 左右。
- 註 3:此特性非絕對,對於其他病毒家族而言,人體不見得也有類似的交叉抗體保護。如能引起感冒的普通冠狀病毒抗體,可能無法對抗新冠病毒。
延伸閱讀
- Signs and Symptoms of smallpox, US Centers for Disease Control and Prevention, 2016/06/07.
- 疾病介紹-天花,中華民國衛生福利部疾病管制署,2018 年 12 月 12 日。
- Edward A. Belongia and Allison L. Naleway, Smallpox Vaccine: The Good, the Bad, and the Ugly, Clinical Medicine & Research, Vol. 1(2): 87–92, 2003.

- 〈本文選自《科學月刊》2021 年 11 月號〉
- 科學月刊/在一個資訊不值錢的時代中,試圖緊握那知識餘溫外,也不忘科學事實和自由價值至上的科普雜誌。