晚期肝癌新戰法:釔-90 微球體如何精準打擊腫瘤?

 圖 / 照護線上
圖 / 照護線上
「那是一位晚期肝癌患者,發現時腫瘤約 10 公分,而且已經侵犯門靜脈。」高雄長庚醫院放射診斷科余俊彥醫師表示,「經過討論後,決定接受釔-90 治療,從肝動脈注入釔-90 微球進行體內放射治療。」
三個月後的電腦斷層影像顯示,腫瘤縮小到約 4 公分,於是接受手術治療。余俊彥醫師說,目前已經過 4 年,患者的狀況穩定,沒有復發的跡象。
肝癌的治療策略有很多種,大致可分成根除性治療與非根除性治療。余俊彥醫師解釋,根除性治療包括手術、射頻燒灼、肝臟移植等,非根除性治療包括肝動脈栓塞術(transcatheter arterial embolization)、免疫治療、標靶治療等。
由於肝癌早期沒有症狀,許多患者在發現時已是晚期,可能無法接受根除性治療,所以會先採用非根除性治療幫助腫瘤降期,如果可以讓腫瘤縮小甚至消失之後再去接受根除性治療,可以達到較好的存活率,腫瘤復發的機率也會比較低。
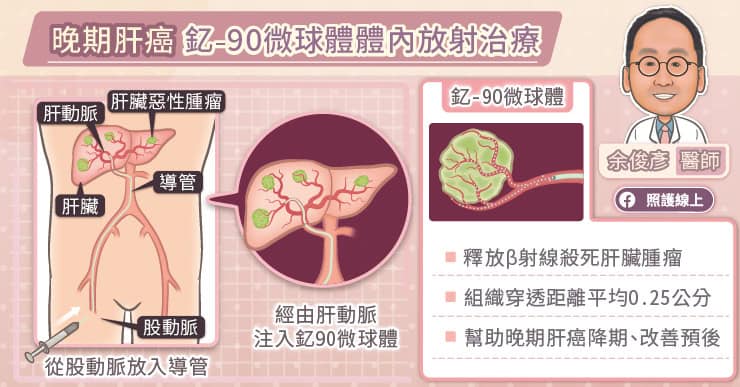
我們的肝臟血管分為兩套系統,肝動脈與門靜脈系統。余俊彥醫師說,在正常肝臟組織中,約 70% 的血流來自門靜脈,30% 的血流來自肝動脈;而肝臟惡性腫瘤中,約 99% 的血流來自肝動脈。
肝動脈栓塞術便是利用此特性來治療肝臟惡性腫瘤。余俊彥醫師說,傳統的肝動脈栓塞術是經由肝動脈注射化療藥物,目前可使用釔-90 微球體,精準地將放射治療集中於腫瘤部位,減少對正常肝臟組織的傷害。
 圖 / 照護線上
圖 / 照護線上
釔-90(Yttrium-90)可釋放β射線,半衰期約 64.1 小時。余俊彥醫師說,由於肝臟惡性腫瘤的血液供應主要來自肝動脈,會吸附大部分釔-90微球體,並緩慢釋放β射線,殺傷腫瘤細胞。β射線的穿透深度平均約 0.25 公分,最大約 1.1 公分,放射能量主要侷限於腫瘤內部,正常肝臟組織受到的輻射劑量相對較少。針對無法手術切除晚期肝癌,可以有效縮小或控制腫瘤。
釔-90 治療通常會從股動脈進行穿刺,在X光的導引下將一條細導管放入肝臟血管內。醫師會先進行血管攝影,確定肝臟血管的位置、腫瘤的位置與大小。余俊彥醫師說,為了確保釔-90 微球體不會流入供應其他器官的血管,所以必須先注入測試用的微球體 Tc-MAA 藥物。
後續會到核子醫學科做全身性掃描,看看 Tc-MAA 微球體的分布。余俊彥醫師說,確認 TcMAA 微球體主要集中於肝臟腫瘤,才能進行釔-90 治療。大約一週後,會從相同的位置注入釔-90 微球體。
「下圖是一個晚期肝癌患者的血管攝影,肝臟散佈了 15 顆大大小小的腫瘤。」余俊彥醫師說,「經過肝癌團隊討論後,患者接受釔-90 治療。後續追蹤電腦斷層影像,發現肝臟腫瘤都消失了,於是安排肝臟移植。取下來的肝臟交由病理科醫師檢查,確認15顆肝臟腫瘤已全數壞死,達到完全緩解。」
 圖 / 照護線上
圖 / 照護線上
目前於高雄長庚醫院接受釔-90 治療的晚期肝癌患者中,26.4% 達到完全緩解,52.8% 達到部分緩解。其中有 56 位患者是做全肝治療,也就是整個肝都是腫瘤的狀況,這些患者的一年存活率是 73%,第二年、第三年存活率也達到六成以上。余俊彥醫師說,這些都較晚期的肝癌患者,最大的腫瘤有 19 公分,能夠達到這樣的結果,是相當優異的成效。
接受釔-90 治療後,多數患者沒有明顯的不舒服。余俊彥醫師說,部分患者可能出現腹痛或發燒,不過大多可透過症狀治療,休息一、兩天後即可改善。
釔-90 主要釋放 β 射線,組織穿透力僅約 1.1 公分,絕大部分能量都集中於體內腫瘤區域,整體而言相對安全。
 圖 / 照護線上
圖 / 照護線上
為了避免他人接受到些微遊離輻射,接受釔-90 治療一週內不要搭乘必須與鄰座乘客共坐兩小時以上的交通工具(包括飛機)、一週內不與伴侶共枕、一週內避免與小孩或孕婦親密接觸、一週內每次與他人的近距離接觸不超過半小時,若接觸時間延長,建議與其他人保持兩公尺以上之距離。在接受治療後 24 小時內,少量輻射會殘留在尿液中,病人需坐著上廁所,並記得沖刷馬桶兩次。
肝癌治療持續進步,患者可能需要搭配多種治療方式。肝癌團隊會根據每個患者的病情、肝臟功能、健康狀況,選擇合適的治療組合,幫助達到較佳的預後!
筆記重點整理
- 由於肝癌早期沒有症狀,許多患者在發現時已是晚期,可能無法接受根除性治療,所以會先採用非根除性治療幫助腫瘤降期,如果可以讓腫瘤縮小甚至消失之後再去接受根除性治療,可以達到較好的存活率,腫瘤復發的機率也會比較低。
- 在正常肝臟組織中,約 70% 的血流來自門靜脈,30% 的血流來自肝動脈;而肝臟惡性腫瘤中,約 99% 的血流來自肝動脈。傳統的肝動脈栓塞術是經由肝動脈注射化療藥物,目前可使用釔-90 微球體,精準地將放射治療集中於腫瘤部位,減少對正常肝臟組織的傷害。
- 釔-90(Yttrium-90)可釋放 β 射線,半衰期約 64.1 小時。肝臟腫瘤會吸附大部分釔-90微球體,並緩慢釋放β射線,殺傷腫瘤細胞。β射線的最高穿透深度約僅 1.1 公分,放射能量主要侷限於腫瘤內部,正常肝臟組織受到的輻射劑量相對較少。針對無法手術切除晚期肝癌,可以有效縮小或控制腫瘤。
- 目前於高雄長庚醫院接受釔-90 治療的晚期肝癌患者中,26.4% 達到完全緩解,52.8% 達到部分緩解。其中有 56 位患者是做全肝治療,也就是整個肝都是腫瘤的狀況,這些患者的一年存活率是 73%,第二年、第三年存活率也達到六成以上。這些都較晚期的肝癌患者,最大的腫瘤有 19 公分,能夠達到這樣的結果,是相當優異的成效。