扁桃腺有什麼用?
扁桃腺是在位於喉嚨兩側的小腺體。它們以及與其密切相關的腺樣增生體(位在鼻腔後方、正常情況下看不到的組織塊),是我們免疫系統的一部分。這些肉肉的腺體是有助於對抗感染的早期警報系統。它們位在接近呼吸道的入口處,使得它們能夠很早就偵測到有可能透過我們呼吸的空氣,吸收進身體中的病毒和細菌。當病毒與細菌接觸到你的扁桃腺與腺樣增生體時,就觸動我們的免疫系統,產生有助於擊退感染的抗體。
一般認為在三歲以下的幼兒身上,扁桃腺與腺樣增生體能發揮對抗疾病的積極作用。嬰兒出生後的前六個月,它們甚至扮演關鍵的角色。但是它們在年紀較大的孩童或成人身上,究竟有何功能就比較不清楚。我們的身體就像是飛機的安全系統一樣,內建有多餘無用的部分。我們身體的其他部分,像是血液中流動的細胞,也能有效啟動免疫系統,而腺樣增生體在青少年時期甚至會自然萎縮。許多人在童年時就切除了腺樣增生體和(/或)扁桃腺,日後似乎也沒有什麼不良影響(這包括本書作者之一)。
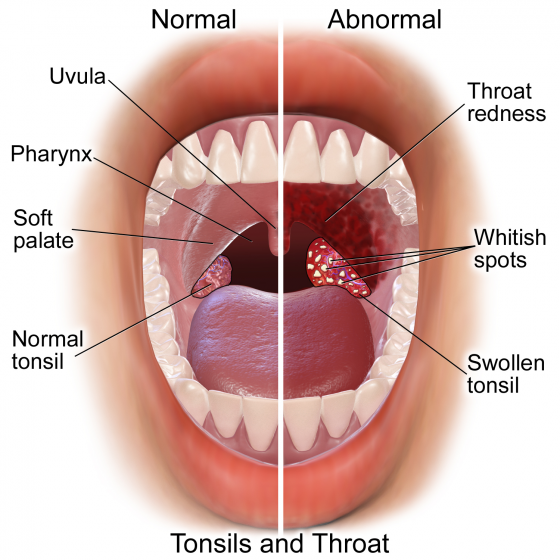
然而,扁桃腺有可能帶來麻煩。我們有許多人在感冒或喉嚨痛時,會經歷扁桃腺腫大;有時候這樣的腫大會帶來疼痛,而且扁桃腺會發炎與出現白斑──這種狀況被稱為扁桃腺炎。有些小孩子會反覆出現這樣的情況,導致慢性的呼吸困難與吞嚥困難,並伴隨著散播到耳朵、鼻子、喉嚨與肺部的感染。鏈球菌感染特別的危險,因為如果沒有治療的話,將會導致風濕熱這類威脅生命的疾病。腫大的扁桃腺若阻礙呼吸會帶來危險,還會妨礙正常睡眠。切除扁桃腺意味著少掉一個會疼痛與腫大的器官,以及減少出現相關問題的機會。這個邏輯簡單明瞭。切除掉生病、疼痛、腫大而沒有明顯功能的扁桃腺,會對一些小孩有益。切除它們很簡單,而且失去扁桃腺對身體也沒有明顯的不良後果。
扁桃腺切除簡史
從西元一世紀就開始有人切除扁桃腺了。著名的古羅馬醫師賽瑟斯(Cel- sus)描寫過這種手術技術。早期的手術步驟既危險又痛苦。包括直接使用刀子把扁桃腺切掉,或是用一條軟的線把扁桃腺勒斷。整個手術可以花上十二個小時,過程中病人坐在那裡歷經痛苦且無法吞嚥。名字取得很好的美國費城醫師菲利浦•斐基克(Philip Physick),在一八三二年發明了扁桃腺切除器,使得這個手術的疼痛減少很多。斐基克改造了懸雍垂切除器(uvulotome);這是十七世紀在挪威發明的器械,用來切除懸雍垂(uvula)這個喉嚨後方懸掛的小塊組織。扁桃腺切除器主要是由一個環以及後面一塊上了蠟、用來撐住扁桃腺的紗布所組成,容易伸縮的刀片像斷頭台般乾淨俐落地把扁桃腺切斷。今天大多數的手術不是透過手術刀切除,就是使用各式各樣像斷頭台的扁桃腺切除器。

要到二十世紀初,隨著外科本身的成長,扁桃腺與腺樣增生體的切除才開始增多。扁桃腺切除很快就成為最常見的一種手術。醫學史學者研究過早期醫院所進行的各種手術。例如,美國創建於一七五一年的賓州醫院(Pennsylvania Hospital)是美國最古老的醫院之一,甚至可能就是該國最古老的醫院。該院在一八九五年最常執行的手術是頸部淋巴腺炎切除(也就是把頸部發炎的淋巴腺拿掉),那年它總共執行了二十五次這種手術。三十年之後,該院在一九二五年最常進行的手術是扁桃腺切除以及(/或)腺樣增生體切除,總共執行了超過一千次這種手術。(排名第二多的手術則是盲腸切除,那年總共執行了兩百三十四次。)《軍醫署圖書總目》(Surgeon General’s Index Catalog)在一八九三年首次出版時,只以三頁的篇幅提到扁桃腺的手術。但是到了一九一三年出第二版時,光是扁桃腺的手術就占了十八頁。
腺樣增生體切除術的歷史則較短。哥本哈根的威廉•邁爾(Wilhelm Meyer)在十九世紀下半提出,腺樣體的增生會帶來鼻腔感染與聽覺損害。究竟手術應該只切除扁桃腺或只切除腺樣增生體,或是兩者一起執行,不同時期有不同的意見。一般認為切除扁桃腺對喉嚨的問題有效,切除腺樣增生體則對中耳的疾病有效。實際上,外科醫師通常偏好利用病人住院與麻醉的時間,同時進行兩種手術。
十九世紀後期之所以切除那麼多的扁桃腺與腺樣增生體,原因在於當時流行的「感染焦點理論」(focal theory of infection)。這種觀念是一八七○年代病菌學說(the germ theory of disease)帶來的微生物學革命的一部分,再加上X光(一八九五年發明)之類的新科技,使得醫師能夠觀察到體內原本觀察不到的部位。如果微生物會引起疾病的話,那麼任何滋生微生物的地點,都可能是從關節炎到腎臟炎在內各種疾病的來源。當時認為扁桃腺「構成了微生物發展的理想巢穴。那兒有著溫軟、潮濕、分解中的分泌物,而且擋住了可能將微生物沖刷掉的氣流或液體的磨擦」(Howell,60)。
當然,扁桃腺切除的增加,是伴隨著越來越多建議切除扁桃腺的診斷。事實上,隨著扁桃腺切除越來越普遍,似乎扁桃腺這個器官的存在,就是扁桃腺切除的適應症(indication)。正如一位名醫在一九三○年代回憶:「幾乎所有的兒童都會有威脅生命與健康的罹病扁桃腺」。診斷是基於兩種適應症:生理學的適應症與病理學的適應症。生理學的適應症是和扁桃腺有關的某些類型損傷,像是「小孩的聲音不好聽」或是耳朵痛與聽覺障礙,抑或是「身體機能的某些失常導致缺乏抵抗力,或是整體而不明確的表現不佳」。病理學的適應症包括其他部位出現了感染,或是把切除當成是預防措施:既然扁桃腺在那裡,就應該把它切除掉。換言之,醫學實證幾乎可以支持將任何小孩的扁桃腺切除掉。
扁桃腺切除的數量不斷增加,本身就是對醫院外科發展的一大助力。需要進行這種手術的小孩子數量,似乎總是超過醫院所能容納。根據一九二○年代對紐約市兒童的調查顯示,有百分之十到百分之二十的兒童有扁桃腺肥大或是呼吸問題──這是他們的扁桃腺必須切除的確切症狀。當時有些醫界領導人考慮讓小兒科的實習醫師等比較沒有經驗的醫療人員,來切除扁桃腺,以便能夠執行更多的手術。在二十世紀初期,扁桃腺切除最能令人信服地展示外科的威力與成功。正如一位歷史學家所注意到,「沒有任何其他外科手術能達到更高比例的滿意成果」(Howell,61)。值得指出的是,沒有任何其他手術能夠為外科醫師的銀行存款帳戶帶來更令人滿意的結果。扁桃腺手術能讓外科醫師致富。針對外科群醫醫療(group surgical practices)的現代研究指出,採用論人計酬而非論件計酬的保險制度時,扁桃腺切除的頻率就會降低。
流行病學的謎

但究竟是切掉誰的扁桃腺呢?流行病學學者注意到令人困惑的趨勢:某些群體的兒童似乎要比其他群體更容易失去他們的扁桃腺。早期關於扁桃腺切除的研究之一,是一九三○年代由英國免費學校健康服務(Free School Health Ser- vice)贊助下進行的。研究者注意到,「比較一九三一年某些不同區域的切除率……揭露出在表面上看起來相似的地區,卻出現驚人的差異。那年馬蓋特(Margate)的手術率是蘭蓋特(Ramsgate)的八倍(這是兩個類似的海濱旅遊小鎮);恩菲爾德(Enfield)的手術率是伍德葛林(Wood Green)的六倍以及芬區里(Finchley)的四倍(倫敦相似的地區);巴斯(Bath)的手術率是鄰近的布里斯托(Bristol)的五倍;吉爾福德(Guildford)是附近的雷蓋特(Reigate)的四倍;索里斯伯里(Salisbury)是鄰近的溫徹斯特(Winchester)的三倍」(引自 Bloor, 44)。對病人階級背景的研究,也揭露出令人困惑的發現;例如英國頂尖的付費學校英國伊頓公學校,一九三九年的新生當中有百分之八十三已經沒有扁桃腺了。和其他的手術做比較,也揭露出令人困惑的資料。一九五○年進行的一項研究發現,加拿大接受過盲腸切除手術的兒童,扁桃腺切除的機率是其他兒童的兩倍。或許米勒(Miller)和同僚在一九六○年代的發現是最奇怪的,他們對新堡(Newcastle)的兒童進行樣本龐大的研究,發現四歲以下的兒童如果已經割了包皮的話,那他們接受扁桃腺切除術的機率是一般兒童的四倍。
這些令人驚訝的差異該如何解釋呢?研究者開始把焦點放在「如何決定此一手術真的是必要的」。美國在第二次世界大戰前對一千名紐約學童所做的研究,是經典研究之一。這些學童當中,百分之六十一的扁桃腺已經被切除了;其餘百分之三十九由一組校醫進行評估,校醫建議其中百分之四十五應該接受手術。至於被「排除」在手術之外的學童,則送去給第二組醫師再評估,而這組醫師則又推薦其中百分之四十六要接受手術。兩度被排除在扁桃腺切除手術之外的學童,再送給第三組醫師評估,這組醫師又建議其中百分之四十四該接受手術。到了這個階段,一千名學童當中,只剩下六十五人不需要接受手術。
針對腺樣增生體切除術所做醫學判讀的不一致,不只出現在不同的醫師身上,甚至由同一位醫師重複進行檢查,也會出現不一致的狀況:有個英國的研究使用九張兒童的彩色幻燈片,由四十一位耳鼻喉科專科醫師、小兒科醫師與一般科醫師檢視。但這些醫師不知道其中有兩張幻燈片是重複的;結果發現醫師對這兩張幻燈片做出同樣評估的機會,只比瞎猜的機率稍微好一點點而已。
本書從「安慰劑效應」到「接種疫苗的決定」,共舉出八個例子,說明醫學複雜的面向,並用合理的態度面對醫學得不確定性,改善與醫療專業的互動,《科倫醫生吐真言:醫學爭議教我們的二三事》,左岸文化出版。