- 作者/照護線上編輯部
- 本文轉載自 Care Online 照護線上《常見的腦下垂體腫瘤,症狀表現、治療解析,神經外科醫師圖文說明》,歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接
- 文/潘威霖|台大醫學系醫學生
- 文/黃博浩|台大神經外科醫師、副教授

什麼是腦下垂體腫瘤?
腦垂體或又稱腦下垂體(pituitary gland)位於頭顱底部中央、又稱為蝶鞍部(sella turcica)的位置,是我們內分泌系統的樞紐。
腦下垂體大致上可以分為前、後兩葉。前葉可分泌生長激素、促腎上腺皮質激素、甲狀腺刺激素、催乳素、濾泡刺激素和黃體生成激素等。而後葉分泌兩種激素,抗利尿激素和催產素。這些賀爾蒙可以調控人類生長發育、水份代謝、 產後哺乳、以及甲狀腺、腎上腺、性腺等內分泌器官的功能。
腦下垂體的位置也與視神經的位置相當接近,當腦下垂體出現腫瘤而產生壓迫現象時也容易造成視覺的受損。
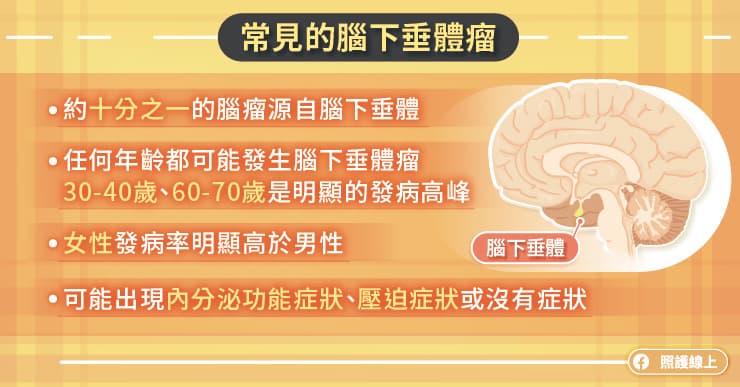
腦下垂體實際大小僅 1 立方公分,重量約 0.5 公克,但卻是顱內腫瘤的好發位置,將近有十分之一的腦瘤是源自腦下垂體。根據某些文獻的健檢與大體解剖報告,腦垂體瘤的盛行率在正常健康人甚至高達 40%。流行病學臨床調查顯示,在任何年齡段都可能發生腦下垂體瘤,而在 30~40 歲,以及 60~70 歲則是兩個明顯的發病高峰。而就性別來看,女性(尤其是停經前的女性)發病率明顯高於男性。
大部分有症狀與少部分無症狀的垂體腫瘤需要以手術、藥物、放射線等方式,以一種或多種方式合併治療,期使內分泌功能與視力恢復正常、腫瘤根除或其生長受到抑制。
黃博浩醫師指出,開刀的治療方式包括開顱(將頭骨打開進行手術)與經鼻(從鼻孔進入進行手術)兩種途徑,目前主流方式採用內視鏡經鼻的微創手術。因此完整的腦垂體疾病的診療面向涵蓋內分泌科、眼科、神經外科、耳鼻喉科、影像醫學科、病理科等範疇。
過去的診療為疾病治療方式為導向分科處裡,譬如藥物治療以內科為主、手術治療則在外科處置,需要時再照會或轉診他科。黃博浩醫師說,近年來院內相關科部醫師逐漸凝聚共識,深覺以病患為中心的臨床醫療有助於提升診療效率與病患治療後的結果,並在 2019 年成立台大醫院腦垂體多專科團隊。
腦下垂體腫瘤的種類
腦下垂體腫瘤大多數為良性,依據其是否分泌賀爾蒙,可分為兩大類:
一、功能性垂體腫瘤(Hormone Secreting tumor)
因為腦下垂體本身即為賀爾蒙的分泌中樞,其中內含多種細胞各自分泌不同的賀爾蒙影響身體各個器官。若有其中一種或多種分泌細胞大量生成特定賀爾蒙,就可能造成身體原本的內分泌平衡被破壞,衍生出各式各樣的內分泌相關疾病。
二、非功能性垂體瘤(Nonfunctional tumor)
相對於功能性垂體腫瘤,這類的腫瘤細胞增生並不分泌賀爾蒙。在初期無症狀,但若腫瘤生長擴大(通常要超過 1 公分以上的腫瘤)壓迫在腦垂體周圍的視神經路徑或其他腦組織時,則會導致視野缺損或其他神經功能障礙。當病患出現神經功能障礙或視野缺損時,宜儘快接受治療。
腦下垂體腫瘤常見症狀
由於腦下垂體是人體的「內分泌中樞」,而且又位於視神經交叉下方,所以常見的症狀有以下幾種:
一、內分泌功能症狀
(一)賀爾蒙分泌過多
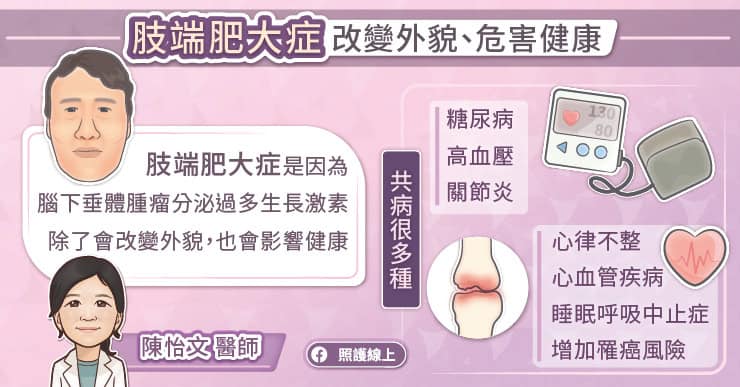
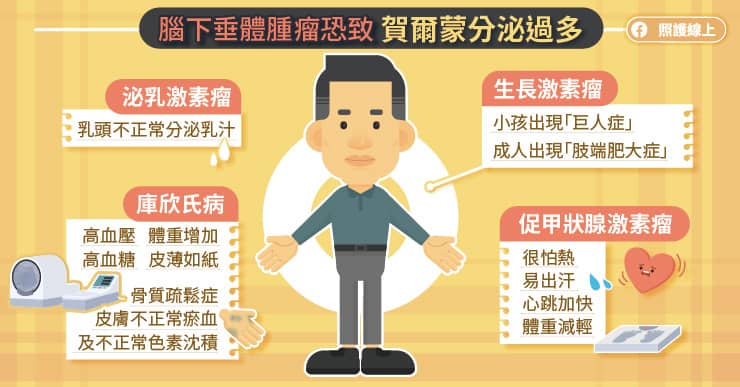
- 泌乳激素瘤:最常見的「賀爾蒙分泌過多的功能性腦下垂體腫瘤」,體內泌乳激素過高,乳頭不正常分泌乳汁。
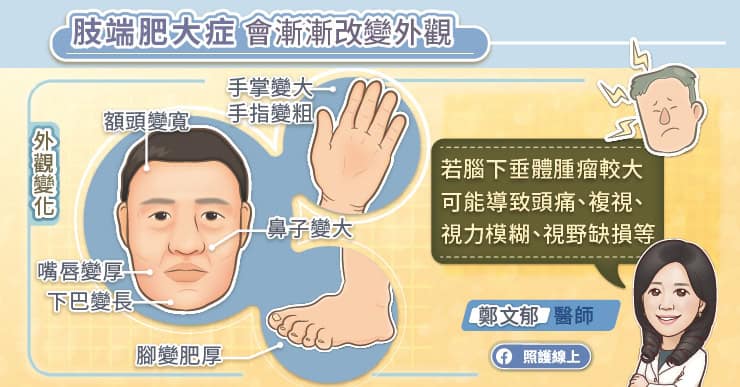
- 生長激素瘤:體內有過多的生長激素,發生在小孩稱為「巨人症」,身形明顯較一般小孩來得高;發生在成人稱為「肢端肥大症」,手部、足部、前額、下巴、鼻子不正常增大。
- 庫欣氏症(促腎上腺皮質激素瘤):由於促腎上腺皮質激素過高,導致高血壓、高血糖、體重增加、皮薄如紙、皮膚不正常色素沈積、皮膚不正常瘀血、骨質疏鬆症……等,如同吃過多類固醇所產生的症狀。
- 促甲狀腺激素瘤:較罕見,有多動、心跳加快、怕熱、易出汗……等,類似甲狀腺亢進的症狀。
(二)賀爾蒙分泌不足
正常的腦下垂體組織,受到腦下垂體腫瘤的壓迫,造成原本腦下垂體的功能低下,賀爾蒙分泌不足,而影響內分泌恆定。
二、壓迫症狀
腫瘤過大,對周邊正常組織的壓迫。常見於過大的腦下垂體腫瘤,壓迫視神經或視交叉,產生視力、視野的症狀,典型的病人可能會有雙眼靠外側(耳側)的視野缺損,感覺上很像在隧道裡面一樣。
三、無症狀
這類的腦下垂體腫瘤沒有症狀,在身體檢查或是腦部影像學檢查時才意外發現。
四. 腦下垂體腫瘤中風
腦下垂體腫瘤生長與血管生長出現了一些問題,導致腫瘤內部出血或是梗塞(缺血)的狀況,因腦下垂體腫瘤中風後壓力會上升,造成周圍正常組織更嚴重的壓迫,這類病人需要緊急處置。
腦下垂體腫瘤需要做哪些檢查?
一、詳細血液賀爾蒙檢測
一方面與正常人比較是否血液中的賀爾蒙有異常,一方面賀爾蒙亦可以作為醫師的治療的追蹤標的,選擇適當的治療方式後,還會再定期追蹤賀爾蒙報告,透過賀爾蒙的數值的趨勢,得知選擇的治療方式是否有效。
二、腦部核磁共振或是電腦斷層檢查
詳盡的影像學檢查,可以提供神經外科醫師治療建議的資訊,並且可以當作日後治療成效追蹤的基礎資料。
三、視力/視野檢查
如果病人本身有視力或視野的症狀,有可能需要安排此項檢查。
如何治療腦下垂體腫瘤?
主流的治療方式包括藥物、放射線、與手術治療等方式。
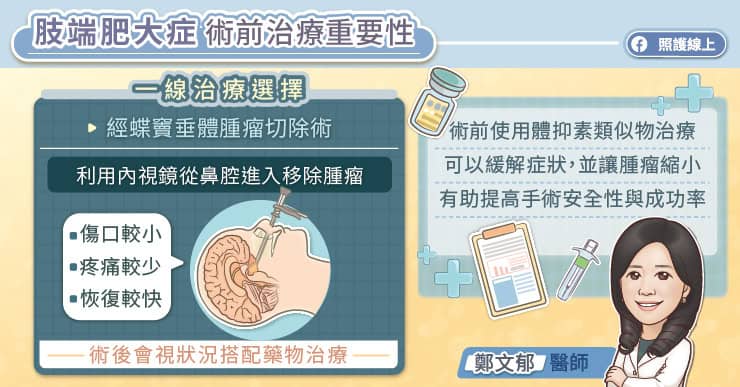
一、手術切除
是腦下垂體腫瘤常見的治療。若手術完整切除,此疾病即已治癒,不需後續藥物治療或放射線治療。以下狀況病患可能需考慮手術:
- 功能性腦下垂體瘤患者對藥物治療反應不佳或出現副作用。
- 大型的非功能性腦下垂體腫瘤壓迫神經組織導致視野缺損或其他神經功能障礙。
- 急性腦下垂體腫瘤中風(Pituitary apoplexy),病人因為腦下垂體持續出血造成腦壓迅速上升影響大腦其他組織或神經功能麻痹,通常病人會先感受到劇烈的頭痛。
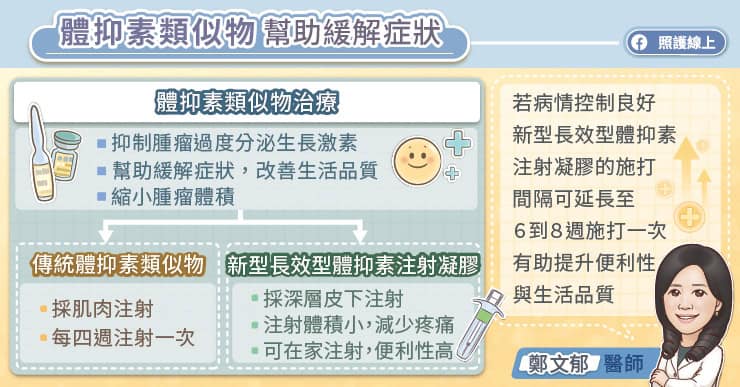
二、藥物治療
主要針對功能性垂體瘤的病患,尤其多巴胺促效劑(dopamine agonist)對於泌乳素瘤,可以有效抑制腫瘤生長與調節內分泌功能;抗生長激素(octreotide)可以抑制生長激素的下游作用,對於生長激素瘤有不錯的治療效果。其他賀爾蒙激素的功能性垂體腫瘤也都有很好的藥物去針對該特賀爾蒙激素系統做症狀治療。
三、放射線治療
如果手術無法切除整個腫瘤,放射治療是後續控制腫瘤和防止它生長的方法。傳統的放射治療放射治療多屬於大範圍長時間的輻射線照射,雖然能將病變的腫瘤細胞殺死,但容易影響周圍的健康組織造成多種副作用。
目前新興的放射手術(radiosurgery)概念,如電腦刀(cyberknife)、加瑪刀(gamma knife)等新儀器是一種治療小型腦下垂體腺瘤的新選擇。配合立體定位技術來進行高準確度的腫瘤照射,對健康腦組織暴露之輻射量減至最小。資料數據顯示,放射手術比放射治療更有效地降低異常激素分泌,並且縮短治療時間,是在第一線手術治療失敗後,仍然是相當有效的第二線治療方法,而且最終發展成腦下垂體功能低下的機率比一般放射治療低很多。
四、持續門診追蹤、觀察
當腫瘤大小尚小,且沒有對周邊組織產生壓迫症狀,也沒分泌賀爾蒙,可以選擇「持續追蹤、觀察」即可。
手術最常見的類型
一、開顱手術(transcranial surgery)
病人需剃頭髮,因破壞範圍較大,感染風險高且較不美觀,目前並非主流治療方式。通常用於腦下垂體腫瘤過於巨大或無法以經蝶竇手術安全切除的病人。
二、顯微鏡經蝶竇手術(microscopic transsphenoidal surgery)
蝶竇為鼻竇的其中一部分,通常透過鼻孔或口腔伸入手術器械,並需要在鼻中隔或上牙齦處做切割,才能將在蝶竇後的腦垂體腺露出並進行切除。但因為鼻腔或口腔的範圍不大,傳統顯微鏡光線與視線會受到周圍組織的阻擋,影響神經外科醫師的手術進行與結果。後來因為內視鏡技術的引進,目前已經不再是主流的治療方式。現在專家共識認為顯微鏡手術只適合小型腦垂體瘤(<1 cm)。
三、內視鏡經蝶竇手術(endoscopic transsphenoidal surgery)
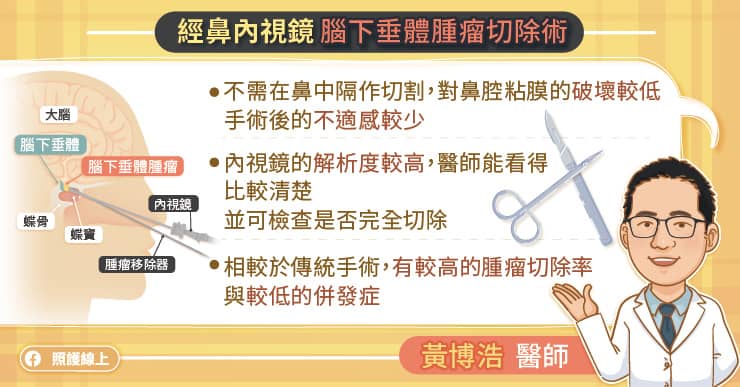
由於手術器械與內視鏡系統的進步,「經鼻內視鏡手術移除腦下垂體腫瘤」是目前世界上治療腦垂體腫瘤共通的趨勢,除了有不需剃頭髮、不需開顱手術的優點之外,對神經外科醫師而言能有更良好的視野與操作空間,故可以避免一些傳統顯微鏡手術容易有的病發症,對病人是多一層保障,也是目前治療腦下垂體腫瘤的首選。
黃博浩醫師也指出,文獻證實內視鏡可以降低傳統顯微鏡手術容易發生的腦脊髓液外漏與腦部感染的機會,並增加腫瘤切除的範圍與降低有殘留腫瘤細胞的機率,亦降低鼻腔的併發症(如鼻中隔破裂與鼻塞等不適感)[1][2][3][4]。
內視鏡經蝶竇手術的流程與優缺點
病人在麻醉以後,神經外科醫師會將內視鏡從鼻孔置入病患鼻腔,經由蝶竇到腦下垂體附近,進行腫瘤切除。目前大部份醫學中心的神經外科醫生皆有成熟的技術以及經驗可以利用經鼻內視鏡經蝶竇手術安全的切除大部份的良性腦下垂體腫瘤。不光是本文的主題良性腦下垂體腫瘤,適合接受經鼻內視鏡手術之腦下垂體疾病包括: Rathke 氏囊腫(Rathke’s cysts)與部分的顱咽瘤(craniopharyngioma)等。
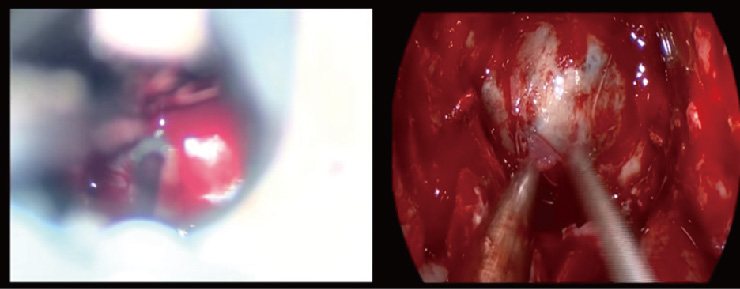
(左)為傳統顯微鏡視野極狹窄清晰度低 (右) 內視鏡解析度清晰視野較廣故國內外醫學中心多採用內視鏡(如:UCLA, https://www.youtube.com/watch?v=D_UQS345C8w)
一、經鼻內視鏡手術的優點
不需在鼻中隔作切割,對鼻腔粘膜的破壞較低,故手術後病患的不適感會較少見。另外內視鏡的優點是解析度較高,故手術中醫師可以看得比較清楚,並可利用 30 度內視鏡檢查是否腫瘤有完全切除。目前有研究顯示內視鏡手術(較傳統手術)有較高的腫瘤切除率與較低的併發症。
二、經鼻內視鏡手術的缺點與限制
需要內視鏡專用的手術器械,並不是所有醫院都有這樣的器械與技術,不過台灣各大醫學中心都已經引進內視鏡技術。
經鼻內視鏡手術的風險與併發症
一、感染、出血
與傳統手術相似,經鼻內視鏡手術之併發症包括感染,出血。輕微的感染多數以抗生素治療即可治癒,但若發生嚴重感染(如腦下垂體化膿)則有可能需接受引流手術將膿泡引流而出。手術後鼻腔因為有侵入性治療通常會有流血的狀況,但大多數皆會慢慢改善,但有少數案例需要接受止血手術。
二、解剖位置併發症
又因為腦下垂體的位置特殊,也有視神經傷害與腦膜傷害造成腦脊髓液外漏(cerebrospinal fluid leakage)的風險。腦脊髓液外漏發生之機會為 3.5%,手術中會使用組織膠或自體脂肪組織來修補腦膜破洞,手術後需臥床並接受腰椎腦脊髓液引流(lumbar drainage)約 5~7 天以利腦膜破洞愈合。
三、內分泌相關併發症
若因為腦下垂體切除而影響腦下垂體本身的功能,亦有可能有因為抗利尿激素不組造成的尿崩症(diabetes insipidus),腦下垂體賀爾蒙不足造成內分泌失調。黃博浩醫師指出,整體手術後之嚴重併發症之發生機會低於 5~8%。尿崩症與腦下垂體賀爾蒙不足,又可分為暫時性或永久性,需要補充賀爾蒙並定期抽血檢查。一般來說永久性的腦下垂體賀爾蒙不足之機會低於 5%,而這些病患需終身補充賀爾蒙。
四、罕見併發症
手術中發生傷到內頸動脈的機會極低(0.5%),但若發生則有可能有生命危險。
目前研究顯示,內視鏡手術(較傳統顯微鏡手術)有較低的併發症比率。至於因為手術需要麻醉,麻醉風險通常和年紀與心肺肝腎功能有關,手術前通常會諮詢麻醉科醫師之意見。其餘風險包括:中風、心臟病發作、下肢靜脈栓塞等。另外,若手術無法順利完整切除腫瘤,則有可能需要再接受開顱手術或放射線手術治療。
筆記重點
腦下垂體腫瘤,絕大多數為良性腫瘤,惡性腫瘤的機率較低,雖然如此,也絕對不能放著不管它,更不能放任腫瘤任意的生長。尋求合格的神經外科醫師協助,接受完整的身體檢查,與神經外科及耳鼻喉科組成的顱底手術團隊討論最適宜的治療方式,才能降低腫瘤的危險性。
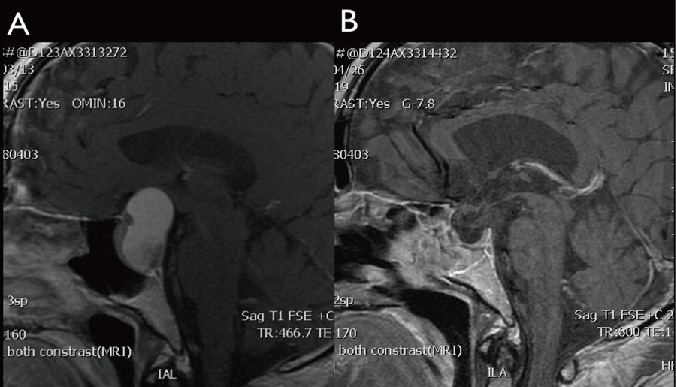
(B) 經鼻內視鏡腦下垂體腫瘤切除術後腫瘤完全切除且視神經壓迫獲得緩解。
在台灣,台大醫院的內分泌科、眼神經科、耳鼻喉科與神經外科位居國內龍頭地位。台大神經外科是國內最早採用經鼻顯微手術的單位,近十年來也與耳鼻喉科團隊合作採用內視鏡手術,台大腦垂體團隊乃國內全方位整合性的醫療團隊,不論內科、外科治療結果都具有相當的優勢。
目前手術團隊包括鼻科、眼科與神經外科互補合作,發展複雜性顱底手術,能安全治療較侵入型與巨大型腦垂體瘤。2021 年底台大醫院也引入術中核磁共振造影,增加困難治療的腦垂體瘤之手術成功率。
- 歡迎喜歡這篇文章的朋友訂閱支持 Care Online 喔
- 加入照護線上 LINE 官方帳號,健康資訊不漏接
參考文獻
- Phan K, Xu J, Reddy R, Kalakoti P, Nanda A, Fairhall J. Endoscopic Endonasal versus Microsurgical Transsphenoidal Approach for Growth Hormone-Secreting Pituitary Adenomas-Systematic Review and Meta-Analysis. World Neurosurg. 2017 Jan;97:398-406. doi: 10.1016/j.wneu.2016.10.029. Epub 2016 Oct 15. PubMed PMID:27756664.
- Kahilogullari G, Beton S, Al-Beyati ES, Kantarcioglu O, Bozkurt M, Kantarcioglu E, Comert A, Unlu MA, Meco C. Olfactory functions after transsphenoidal pituitary surgery: endoscopic versus microscopic approach. Laryngoscope. 2013 Sep;123(9):2112-9. doi: 10.1002/lary.24037. Epub 2013 Jul 8. PubMed PMID: 23835915.
- Li A, Liu W, Cao P, Zheng Y, Bu Z, Zhou T. Endoscopic versus microscopic transsphenoidal surgery in the treatment of pituitary adenoma: a systematic review and meta-analysis. World Neurosurg. 2017 Jan 16. pii:S1878-8750(17)30032-3. doi:10.1016/j.wneu.2017.01.022. [Epub ahead of print] PubMed PMID: 28104521.
- Gao Y, Zhong C, Wang Y, Xu S, Guo Y, Dai C, Zheng Y, Wang Y, Luo Q, Jiang J. Endoscopic versus microscopic transsphenoidal pituitary adenoma surgery: ameta-analysis. World J Surg Oncol. 2014 Apr 11;12:94. doi:10.1186/1477-7819-12-94. PubMed PMID: 24721812; PubMed Central PMCID: PMC3991865.